Международная классификация рака предстательной железы по системе TNM (1997 год).Стадия Т1, как отмечено в классификации, означает заболевание, случайно выявленное после трансуретральной резекции предстательной железы или определения уровней ПСА, которое не обнаруживается при пальпации и УЗИ. Несмотря на сказанное, эту стадию подразделяют на 3 варианта. Смысл заключается в том, что прогноз у каждого из них значительно различается. Так например, при стадии T1b медиана периода времени до прогрессирования составляет 4.75 года, а для стадии Т1а - 13.5 лет, т.е. у пожилых людей со стадией заболевания Т1а часто оправдана выжидательная тактика, в то время как при стадии T1b требуется агрессивная терапия, направленная на излечение заболевания. Международная классификация РПЖ по системе TNM Опухоль Рис. 2. Случайно выявленный рак предстательной железы - это опухоль,обнаруженная после трансуретральной резекции предстательной железы. Рак стадии Т1а - это небольшая высокодифференцированная опухоль, занимающая менее 5% резецированной ткани. Рак предстательной железы стадии Т1b - это более крупная опухоль, занимающая более 5% резекционной ткани и менее дифференцированная.
Т2 - Опухоль ограничена предстательной железой Рис.3. По системе TNM различают четыре стадии местного распространения опухоли - от Т1 (случайная находка) до Т4 (прорастание в соседние органы).
N - Регионарные лимфоузлы М - Отдаленные метастазы
Глава 3. Клиническая картина рака предстательной железы За последние годы благодаря внедрению в клиническую практику новых методов диагностики (УЗИ, КТ, МРТ, маркеры), значительно чаще стали выявляться заболевания на более ранних стадиях. Раньше у большинства больных заболевание проявлялось похуданием, болями в костях, сонливостью, симптомами обструкции мочевых путей, что было обусловлено местнораспространенной опухолью или метастазами. Однако за последние годы заболевание все чаще диагностируют на более ранней стадии, когда больные практически не предъявляют жалоб. Ранняя диагностика заболевания привела в свою очередь к возможности выбирать метод лечения. Симптомокомплекс рака предстательной железы имеет множество различных проявлений, тем не менее, он связан с двумя основными проявлениями болезни. Во-первых, симптомы обструкции мочевого пузыря (учащенное и затрудненное мочеиспускание, вялая струя и т.д.); во-вторых, симптомы болезни, вызванные распространением опухоли (гематурия и боль). Условно симптомы рака предстательной железы можно разделить на характерные для ограниченного заболевания и для местнораспространенного опухолевого процесса. Симптомы обструкции мочевого пузыря при раке предстательной железы встречаются довольно часто. Это связано с тем, что основной контингент больных встречается в возрасте за 60 лет и нередко у них имеется сопутствующая доброкачественная гиперплазия предстательной железы. Выраженность симптомов обструкции (вялая струя, затрудненное мочеиспускание и т.д.) напрямую связана со степенью сдавления опухолью мочеиспускательного канала. Сама по себе обструкция мочевого пузыря может вызвать и сопутствующую симптоматику - повторяющиеся воспаления мочевых путей, которые могут проявляться также болезненным частым мочеиспусканием. В зависимости от величины сдавления может возникнуть хроническая задержка мочи. Чем больше сдавление, тем выраженное симптомы обструкции. Симптомы раздражения мочевых путей (учащенное мочеиспускание, невозможность сдержать мочеиспускание), возникают в результате нестабильности самого детрузора в результате обструкции. Все описанные симптомы могут быть вызваны вовлечением в опухолевый процесс тазовых нервов и области треугольника. Таблица 12. Клиническое проявление ограниченного и местно распространенного рака предстательной железы.
Для того, чтобы более или менее унифицировать оценку состояния больных, тяжесть симптомов оценивают по Международной шкале (IPSS, см. таблицу). Из восьми вопросов семь из них касаются отдельных симптомов проявления болезни, и один направлен на оценку качества жизни болезни. Таблица 13. Тяжесть симптомов заболевания предстательной железы оценивают по Международной шкале (IPSS): 0-8 легкие, 9-19 умеренные, >20 тяжелые.
Симптомы ограниченного и местно-распространенного рака предстательной железы. Симптомы обструкции мочевыводящих путей, как было отмечено выше, встречаются довольно часто и обычно сопровождаются рядом других проявлений болезни. Так при прорастании опухолью простатической части уретры возникает гематурия и болезненное мочеиспускание. В том же случае, если в опухолевый процесс вовлекается сфинктер мочеиспускательного канала, развивается недержание мочи. В подобной ситуации врачу необходимо дифференцировать недержание мочи из-за хронической задержки и переполнения мочевого пузыря с опухолевым поражением сфинктера. При хронической задержке все симптомы возможно устранить при помощи трансуретральной резекции предстательной железы. Прорастание опухоли в окружающие ткани может вовлечь и сосудисто-нервный пучок, проходящий вдоль боковой поверхности простаты, что в свою очередь может сказаться на потенции больного. Вовлечение в опухолевый процесс промежуточного или надлобкового нерва чаще всего вызывает боли в промежности. Этот возможный вариант возникновения болей необходимо учитывать, когда речь идет о подозрении на простатит. Местно-распространенный рак предстательной железы может прорасти в дистальный отдел прямой кишки и сдавить ее просвет. В подобных случаях заболевание будет проявляться запорами, тенезмами кровотечениями, выведением слизи из прямой кишки, вплоть до толстокишечной непроходимости. Диссеминированный рак предстательной железы. Появление отдаленных метастазов рака предстательной железы меняет и клиническое проявление болезни. В России до 70% больных раком предстательной железы обращаются к врачу уже в 3-4 стадии заболевания, при наличии метастазов. Основной симптом, который заставляет больного обращаться к врачу - это боли, которые появляются при метастазах в кости. Локализация болей обычно соответствует локализации метастазов, за исключением конечностей, где боли могут быть проводниковыми - из-за сдавления нервных корешков при метастатическом поражении позвоночника. Боли имеют тенденцию постепенно усиливаться. Особенно резкие боли возникают при патологических переломах, например шейки бедра. Метастазы в позвоночнике могут привести к сдавлению спинного мозга, что в свою очередь, может вызвать параплегию. У некоторых больных клинические проявления заболевания определяются метастазами в лимфатические узлы. На первых порах увеличиваются запирательные и внутренние подвздошные лимфатические узлы, которые по мере роста опухоли вовлекают в процесс окружающие органы и ткани - уретру, мочевой пузырь, мочеточники. Соответственно и клиническое проявление болезни определяется степенью вовлечения перечисленных органов в опухолевое поражение. Например, сдавление или прорастание мочеточников, может вызвать обструкцию мочеточников, что в свою очередь, может привести к анурии. Диссеминация опухоли может привести к поражению практически любой группы лимфатических узлов: шейных, паховых, надключичных, подвздошных и т.д. Состояние больного постепенно ухудшается, наступает кахексия, дизурия, кровотечения. В начальных стадиях рак предстательной железы практически клинически не проявляется, и его выявляют обычно случайно, после трансуретарльной резекции доброкачественной гиперплазии простаты, либо после морфологического изучения материала, полученного после надлобкового удаления узлов по поводу доброкачественной гиперплазии. Примерно у 5-10% мужчин после названных операций выявляется рак; из них у 2/3 обычно - высокодифференцированные опухоли, которые занимают менее 5% иссеченной ткани. По международной классификации TNM - это Т1а. Менее дифференцированные опухоли, занимающие более 5% иссеченной ткани, будут относиться к стадиям T1b или T1c. Тем не менее полагаться на гистологическое исследование материала, полученного после трансуретральной резекции предстательной железы, необходимо осторожно, так как при этом удаляется в основном ткань из переходной зоны простаты, в которой рак развивается только в 15-25% случаев. При этом возможны два варианта оценки. Если опухоль располагается в переходной зоне, она может быть полностью удалена при ТУРе. При множественно-очаговой форме опухоль может остаться неудаленной, а в полученном материале возможно отсутствие опухоли. Таблица 14. Клинические проявления диссеминированного рака предстательной железы. Симптомы заболевания
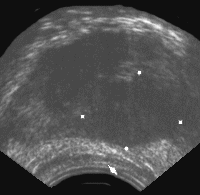
Глава 4. Диагностика рака предстательной железы Тщательно собранный анамнез помогает установить некоторые особенности заболевания. Симптомы рака предстательной железы, особенно дизурия, развиваются быстро. Иногда постепенно ухудшается общее состояние, больной жалуется на слабость, похудание. Внешний вид пациента изменяется только при далеко зашедшем опухолевом процессе. Истощение и выраженная бледность кожи наблюдаются редко. При осмотре следует обращать внимание на состояние лимфатических узлов, печени, почек, мочевого пузыря, определять количество остаточной мочи. При возникновении подозрения на рак предстательной железы в первую очередь принято проводить три необходимых исследования: I. Пальцевое исследование простаты. Пальцевое исследование прямой кишки. Пальцевое исследование прямой кишки - самый простой, дешевый и безопасный метод диагностики рака предстательной железы. Однако результаты исследования во многом определяются размерами опухоли и ее локализацией. Пальпация железы осуществляется в коленно-локтевом положении больного, либо при лежании на правом боку. В результате пальпации врач может выявить следующие симптомы опухоли предстательной железы. 1. Ассиметричная предстательная железа. 2. Плотной или деревянистой консистенции части предстательной железы. Плотность может определяться в виде отдельных узлов, либо различной величины инфильтратов, вплоть до перехода их на стенки таза. 3. Неподвижность железы вследствие сращения ее с окружающими тканями. 4. Пальпируемые семенные пузырьки. Данные, полученные при пальпации, не всегда легко интерпретировать, так как ложно положительный диагноз рака предстательной железы возможно поставить при следующих обстоятельствах: 1. Доброкачественная гиперплазия предстательной железы. 2. Камни предстательной железы. 3. Простатит. 4. Флеболиты стенки прямой кишки. 5. Полипы или рак прямой кишки. 6. Аномалии семенных пузырьков. Результаты пальпации безусловно очень трудно дифференцировать от перечисленных заболеваний, но зато они являются вескими основаниями для дальнейшего обследования больного. В среднем только у одной трети случаев пальпируемых узлов предстательной железы впоследствии гистологически верифицируют рак простаты. Определение уровня простато-специфического антигена (ПСА). Поскольку простато-специфический антиген имеет большое значение не только для диагностики, но и для лечения и прогноза рака предстательной железы, более подробно остановимся на этом маркере. В скрининговых программах традиционно используют пороговый уровень в 4 нг/мл для всех возрастных групп. Использование предложенного уровня снижает количество ложно-положительных определений при гиперплазии предстательной железы. Уровень ПСА в сыворотке крови может быть повышен по следующим причинам: Диагностическая значимость почти всех опухолевых маркеров ограничена из-за ложно-положительных значений, наблюдаемых при некоторых незлокачественных патологиях. Длительно ведутся споры о том, оказывает ли пальпаторное обследование предстательной железы влияние на уровень ПСА в сыворотке. Некоторые авторы (Brawer et аl., 1988) считают, что такого влияния практически нет, другие наблюдали значительные изменения в уровне маркера после массажа простаты, хотя и не во всех случаях (Stamey et аl., 1987). С другой стороны, несомненно, инвазивные методы (трансуретральная биопсия или трансуретральная резекция простаты) приводят к значительному повышению сывороточного уровня ПСА. Stamey с соавторами (1987) в детальном исследовании показали, что при массаже простаты концентрация ПСА в сыворотке крови через 5 минут увеличивалась в 1.5-2 раза, и наиболее высокой была у больных с клиническими признаками гипертрофии. У больных, у которых массаж комбинировался с цистоскопией, ПСА увеличивался в 4 раза, а сразу же после биопсии перинеальных лимфоузлов и трансуретральной резекции - в 50-60 раз. Из незлокачественной патологии предстательной железы простатиты острые или хронические могут приводить к значительному повышению ПСА (Dalton et аl., 1989). Доброкачественные гиперплазии могут давать высокую частоту ложно-положительных результатов, причем экспрессия антигена зависит от величины железы (Eicoreetal., 1987; Hudson et аl., 1989). Так Stamey с соавторами (1987) показали, что уровень ПСА у группы больных с гиперплазией предстательной железы перед операцией варьировал от 0.3 до 37 нг/мл и превышал уровень в 2.5 нг/мл у 86% тех больных, у которых вес резицированной ткани был от 6 до 36 грамм. Подсчитано, что концентрация ПСА в сыворотке больных с гиперплазией предстательной железы составляет 0.31 -0.2 нг/г гипертрофированной ткани. Частота ложноположительных значений при гиперплазии предстательной железы при пороговом уровне 4нг/мл по данным литературы колеблется от 20 до 55%.(Armitage et аl., 1988; Lange et аl., 1986; Hudson et аl., 1989). Другие авторы утверждают, что высокие значения ПСА при доброкачественных новообразованиях предстательной железы не так уж и редки. Однако наибольшее значение определения ПСА безусловно имеет для диагностики рака предстательной железы. Следует отметить, что из трех основных исследований: определения ПСА, ректального и ультразвукового исследования предстательной железы - определение простато-специфического антигена имеет наименьшее количество ложноoтрицательных результатов и наибольшую специфичность. Серийный скрининг с применением ПСА в 2 раза увеличивает долю диагностики рака простаты в стадии Т1-Т2, в то время как пальцевое ректальное исследование выявляет лишь 30% гистологически подтвержденного рака той же стадии. До 90% рака простаты, выявляемого с помощью определения ПСА, приходится на поздние стадии заболевания. Чувствительность метода недостаточна для определения латентного, фокального, высокодифференцированного рака простаты. Так, Oesterling J. (1993) установил, что 20-40% всех злокачественных новообразований предстательной железы сопровождаются нормальной концентрацией ПСА в сыворотке крови. В то же время этот показатель при Т3-Т4 стадиях заболевания бывает положительным почти в 100% случаев. При сравнении предоперационных уровней ПСА с результатами, полученными после простатэктомии, многие авторы отмечают высокую чувствительность и четкую корреляцию со стадией заболевания. Так из ряда работ (Stamey et аl., 1987, 1989), создается впечатление, что концентрация ПСА в сыворотке нелеченных больных пропорциональна объему опухоли в ткани простаты. Несмотря на определенную вариабильность предоперационных уровней ПСА у больных с клиническими стадиями А и В, показано, что его уровни ниже 15 нг/мл и выше 40 нг/мл являются достаточно четкими признаками отсутствия или наличия пенетрации капсулы, инвазии в семенные пузырьки и метастазов в тазовые лимфоузлы, хотя и при уровнях ПСА 15 нг/мл иногда возможна инвазия в капсулу железы. Увеличение уровня ПСА до больших значений (около 20 нг/мл и выше) является высокоспецифичным даже при нормальных показателях ректального пальцевого исследования простаты. Поэтому при высоких цифрах ПСА биопсия предстательной железы должна проводится обязательно. Уровень ПСА более 50 нг/мл указывает на экстракапсулярную инвазию в 80% случаев и поражение регионарных лимфатических узлов у 66% больных (Stanley et аl., 1990). Исследования Rana et аl. (1992) показали, что результаты ПСА более 100 нг/мл указывают на 100% метастазирование (регионарное или отдаленное). Наибольшие трудности возникают при интерпретации значений ПСА в диапазоне от 4 нг/мл до 20 нг/мл. Проведенные исследования свидетельствуют о том, что частота рака простаты у пациентов с концентрацией общего ПСА от 4 до 15 нг/мл и нормальными данными при пальцевом ректальном исследовании простаты достигает по разным данным от 27 до 37%. Основным для клиницистов является осознание возможности выявления с помощью ПСА субклинических форм рака простаты без признаков экстра-капсулярной инвазии (стадии Т1 и Т2), когда возможно выполнение радикальной простатэктомии. По данным Myrtle et аl. (1986) показатели ПСА в сыворотке более 4 нг/мл наблюдались у 63% больных раком простаты стадии Т1 и у 71% - стадии Т2. В то же время, при экстракапсулярных поражениях (стадии Т3 и Т4) повышение ПСА наблюдалось в 88% случаев. В данной ситуации с целью более точной интерпретации повышенных значений общего ПСА весьма желательно исследование концентрации свободного ПСА и расчет соотношения "свободный ПСА/общий ПСА". Помимо первичной диагностики рака простаты, определение ПСА широко применятся в следующих случаях: 1. После радикальной простатэктомии через несколько недель ПСА перестает определяться. Регулярные контрольные исследования (каждые 3 месяца) позволяют своевременно выявить рецидив заболевания в случае повышения ПСА. Если же показатели ПСА нормальны и нет клинических симптомов болезни, то исключаются другие исследования. 2. У больных, получавших лучевую терапию, отмечается значительное снижение уровня ПСА в сыворотке крови, что свидетельствует об эффективном лечении. В то же время, повышение ПСА говорит о малой чувствительности опухоли к проводимому лечению, либо о рецидиве заболевания. Следует отметить, что снижение ПСА до нормальных цифр коррелирует с уровнем антигена до лечения. Пациенты с показателями ПСА до лечения неболее 20 нг/мл имели нормальные показатели ПСА после лечения в 82% случаев. В то же время, у больных с более высокими цифрами ПСА до лечения этот процент составлял лишь 30%. Большинство пациентов со стабильным снижением ПСА оставались в ремиссии в течение последующих 3-5 лет. 3. Целесообразно определять ПСА у больных, получающих терапию антиандрогенами. Повышение уровня ПСА говорит о прогрессировании заболевания и о необходимости сменить характер лечения. При антиандрогенном лечении уровень ПСА в сыворотке крови является точным индикатором успеха или неуспеха терапии. После начала терапии уровень ПСА быстро снижается у 50% больных (от 85 до 2.1 нг/мл), в то время как в отсутствие ответа величина ПСА не изменяется (Hudson et аl., 1989). Прогрессирование болезни наблюдалось в 50% случаев, когда уровень ПСА не снижался ниже 10 нг/мл. Это означает, что уровень ПСА не играет прогностического значения до начала терапии, в то время как в процессе лечения ПСА является хорошим индикатором эффективности терапии и хорошо коррелируется, как с выживаемостью, так и с длительностью ремиссии. Согласно Stainey (1989), повышение уровня ПСА через 6 месяцев после начала терапии может служить в качестве оценки чувствительности к проводимой терапии. Ультразвуковая диагностика рака предстательной железы. Ультразвуковое исследование нашло очень широкое применение в диагностике многих заболеваний предстательной железы, в том числе и рака. Особенно интерес к исследованию проявился с введением трансректальной ультразвуковой томографии. Современные трансректальные ультразвуковые датчики обеспечивают очень высокое качество изображения и позволяют детально визуализировать структуру простаты, окружающих ее органов и тканей, а также прицельно взять биопсию из измененного участка железы. В норме неизмененная предстательная железа при ультразвуковом исследовании имеет треугольную форму. Основание железы обращено к прямой кишке, а верхушка - к шейке мочевого пузыря. Наибольший размер железы в поперечном направлении составляет 40-45 мм, в передне-заднем направлений он равен 20-27 мм, в продольном - 35-45 мм. На ультразвуковых томограммах различаются центральная и периферическая зоны простаты, которые обычно занимают большую часть предстательной железы. При ультразвуковом исследовании периферическая зона имеет однородную структуру и характеризуется отражениями средней интенсивности. Центральная зона расположена вокруг простатического отдела уретры, имеет ячеистую структуру, а по эхогенности ниже периферической зоны. При осмотре области шейки мочевого пузыря выделяется гипоэхогенная фибро-маскулярная строма, не содержащая желез, которая формирует переднюю часть простаты. Как считает В.Н. Шолохов (1997), с возрастом при развитии доброкачественной гиперплазии или при воспалительных заболеваниях центральная и периферическая зоны железы могут не дифференцироваться. Простатический отдел уретры выглядит в виде гипоэхогенного тяжа, проходящего в черную центральную зону железы. Простата окружена перипростатической жировой клетчаткой и фасцией, которые формируют гиперэхогенный пограничный слой, который часто описывается как капсула железы. Истинная капсула простаты, если ее удается визуализировать, определяется в виде очень тонкой гипоэхогенной прерывистой линии по поверхности железы. Семенные пузырьки визуализируются в виде симметричных гипоэхогенных тяжей, расположенных между простатой и мочевым пузырем размерами 2 х 7 см. Как уже отмечалось выше, рак чаще всего развивается в периферической зоне простаты. Учитывая эту особенность, проще проводить дифференциальную диагностику с другими заболеваниями. Выявляемые структурные изменения, локализирующиеся в пределах центральной зоны, с большей вероятностью могут быть отнесены к проявлению доброкачественного процесса, в то время как обнаружение структурной перестройки, локализующейся в периферической зоне, чаще соответствует злокачественной опухоли. Периферическая зона занимает 75% объема простаты, и в этой части железы рак возникает в 80% случаев. Большей частью опухоль располагается на глубине 3-4 мм от пограничною слоя. Центральная зона занимает около 20% объема железы. В этой части простаты развивается только 5% злокачественных новообразований. Вокруг простатического отдела уретры располагается тонкий участок железистой ткани - так называемая переходная зона. В норме она практически не дифференцируется от центральной зоны и занимает всего 5% объема простаты. В переходной зоне рак развивается в 20% случаев (Шолохов В.Н., 1997). Наиболее характерными признаками рака простаты, локализующегося в периферической зоне, является наличие одного или нескольких узлов неправильной формы и пониженной эхогенности (рис. 4). Рис. 4. Трансректальное исследование предстательной железы (продольная плоскость на границе периферической и переходной зоны), опухолевый узел (указан стрелкой) не выходящий за пределы органа. Признаков пенетрации капсулы нет.
Нередко узел окружен гиперэхогенным ободком, что объясняется фиброзной реакцией соединительной ткани предстательной железы, окружающей опухолевый очаг. По мере роста опухоли появляются бугристые контуры железы с признаками пенетрации пограничного слоя (рис. 5 и рис. 6). Рис. 5. Рак предстательной железы. Опухолевый узел в периферической зоне левой доли, инфильтрирует заднебоковую поверхность железы и перипростатической клетчатки.
Рис. 6. Трансректальное исследование предстательной железы (поперечная плоскость). Опухолевый узел в периферической зоне левой доли. Отмечается деформация наружного контура железы, признаки пенетрации собственной капсулы. (Т3) Диагноз: рак предстательной железы.
Особенно большое значение имеет выявление инфильтрации по передне-боковой поверхности железы, которая недоступна пальцевому исследованию. Наиболее сложными для диагностики являются опухоли, которые локализуются в центральной и переходной зонах железы. Зачастую, развиваясь на фоне доброкачественной гиперплазии, рак по эхогенности практически не отличается от окружающих тканей, в связи с чем нередко возникают диагностические ошибки, а диагноз устанавливается при гистологическом исследовании удаленного материала во время операции. По мере увеличения опухолевой инфильтрации стромы железы меняется ее ультразвуковая структура. Ткань железы становится неоднородной, с беспорядочными отражениями низкой интенсивности. Ультразвуковая томография позволяет выявить инфильтрацию капсулы простаты, семенных пузырьков мочевого пузыря, стенки прямой кишки, лимфатических узлов, что, естественно, позволяет уточнить стадию заболевания. В отличие от рака, гиперплазия предстательной железы обычно развивается в переходной зоне по направлению к внутренней части железы. При этом переходная зона начинает сдавливать центральную и периферическую зону, вызывая их постепенную атрофию. Из центральной и периферической зон и фибромышечных слоев формируется "хирургическая капсула", по которой происходит "вылущивание" гиперплазированных узлов при операции. По мере роста доброкачественной гиперплазии железа приобретает шаровидную форму; при преимущественном росте периуретральных желез отмечается выбухание контура железы в просвет мочевого пузыря и формируется средняя доля, которая растет, оттесняя кпереди и деформируя заднюю стенку мочевого пузыря, сдавливая в значительной степени простатическую уретру и шейку мочевого пузыря. Поскольку доброкачественная гиперплазия предстательной железы не характеризуется инфильтративным ростом, то капсула железы обычно четко прослеживается по периферии среза. Частыми находками при доброкачественной гиперплазии являются мелкие ретенционные кисты и кальцинаты, генез которых связан со сдавлением протоков железы гиперплазированной тканью; располагаются они чаще всего по т.н. хирургической капсуле. При ультразвуковом исследовании простаты порой возникает необходимость проводить дифференциальную диагностику с простатитом. Это вызвано тем, что пальпация предстательной железы при простатите иногда дает результаты, очень похожие на рак. Ультразвуковое исследование в стадии отека и инфильтрации железы выявляет: увеличение железы (рис. 7 и рис. 8), изменение ее формы (чаще шаровидная) и структуры. Снижается эхогенность железы, теряется эхографическая дифференциация железистых и фибромышечных зон. Рис. 7. Трансректальное исследование предстательной железы (поперечная плоскость). Хронический простатит с участками кальцификации в железе.
Рис. 8. Хронический простатит; усиление кровотока в ткани железы (режим энергетического Доплера).
При абсцедировании простатита - на фоне гипоэхогенной отечной ткани железы появляются анэхогенные зоны, соответствующие зонам некротических изменений. Постепенно происходит формирование стенки абсцесса в виде кистозной структуры с толстой стенкой и жидкостным неоднородным содержимым. При хроническом простатите эхоструктура железы может быть практически не изменена, либо выявляются диффузные повышенной эхогенности структуры в результате клеточной инфильтрации и склеротических изменений. Определяются кальцинаты и мелкие ретенционные кисты. Описанные три основных метода диагностики в дальнейшем требуют обязательного морфологического подтверждения заболевания. С этой целью выполняется пункционная биопсия, которая наиболее достоверна при выполнении ее под контролем ультразвука. Особенно это касается обследования больных с малыми образованиями. Биопсию предстательной железы можно производить через промежность, трансректально или трансуретральным доступом. Открытая биопсия применяется крайне редко. Трансуретральная резекция предстательной железы не только позволяет уточнить диагноз, но и обеспечивает восстановление мочеиспускания. Трансвезикальная биопсия предстательной железы - вынужденная манипуляция у больных с подозреваемым раком предстательной железы, у которых в связи с острой задержкой мочеиспускания, обострением хронического пиелонефрита и высокой азотемией возникает срочная необходимость в проведении цистостомии. В диагностике рака предстательной железы частота ложноотрицательных результатов гистологического анализа кусочков ткани при промежностном и трансректальном доступе не превышает 20%. Осложнения пункционной биопсии встречаются крайне редко и могут быть связаны с повреждением мочевого пузыря и мочеиспускательного канала. Возможна гематурия, гематоспермия, промежностная и позадилобковая гематома. Для профилактики инфекционных осложнений, которые составляют около 2%, за сутки до биопсии и после нее назначают антибиотики. В некоторых сложных случаях дифференциальной диагностики с успехом применяют цитологическую диагностику рака предстательной железы. Для цитологического исследования используют аспират из предстательной железы. Цистоскопия является вспомогательным методом диагностики. При проведении цистоскопа может отмечаться девиация мочеиспускательного канала опухолевыми узлами. При цистоскопии удается обнаружить асимметричную деформацию шейки мочевого пузыря. В месте прорастания опухолью предстательной железы стенки мочевого пузыря определяется разрыхленность слизистой оболочки, фибриновые налеты, язвы или опухолевые разрастания, при этом трудно решить - прорастает ли опухоль из предстательной железы в мочевой пузырь или опухоль пузыря в железу. Из методов диагностики рака предстательной железы заслуживает внимания рентгеновская компьютерная и магнитно-резонансная томография. Получаемая при этом информация соответствует таковой при ультразвуковом исследовании. На томограммах также видны структура предстательной железы, опухолевые узлы, их величина, степень прорастания капсулы, инфильтрация мочевого пузыря, семенных пузырьков, окружающей клетчатки. Эти методы, однако, оказались не более точными, чем трансректальное УЗИ при определении стадии ограниченного местного роста рака предстательной железы, и, более того, есть данные, что трансректальное ультразвуковое исследование дает более надежные результаты при оценке стадии заболевания. Экскреторная урография позволяет оценить функцию почек и уродинамику верхних мочевых путей. Уретероэктазия и уретерогидронефроз являются следствием сдавления тазовых отделов мочеточников опухолью. Такие изменения часто бывают односторонними. При полной обструкции мочеточника происходит выключение почки, при этом тень рентгеноконтрастного вещества на стороне сдавления отсутствует. Определение стадии заболевания. За установлением диагноза рака предстательной железы одновременно встает вопрос об установлении стадии заболевания, что в конце концов определяет характер б
|