ВСТУПЛЕНИЕ 6 страница
Такая же электрокардиографическая картина наблюдается при синдроме Клерка—Леви—Кристеско CLC, однако суть этих схожих синдромов различна. При синдроме Лаун—Генон—Ливайна функционирует дополнительный пучок Джеймса, позволяющий «обойти» атриовентрикулярное соединение, а при синдроме CLC синусовый импульс идет именно по атриовентрикулярному соединению, но идет сверхбыстро, не претерпевая физиологической задержки. При функционировании пучка Махайма синусовый импульс почти проходит атриовентрикулярное соединение и лишь на выходе вступает в этот пучок, что приводит к преждевременной активации части правого или левого желудочков (в зависимости от того, к которому из них подходит этот пучок). Электрокардиографически при этом наблюдаются: 1. Нормальной продолжительности интервал Р—Q. 2. Наличие дельта-волны. 3. Уширение желудочкового комплекса QRS, более 0,12с. Клиническое значение синдромов преждевременного возбуждения желудочков состоит в том, что при них довольно часто развиваются наджелудочковые пароксизмальные тахикардии, которые категорически нельзя купировать антагонистами кальция. Генез этих наджелудочковых тахикардии обусловлен механизмом «re-entry» (повторного входа) — желудочки возбуждаются дважды: первый раз от импульса, пришедшего преждевременно по дополнительным путям, а второй раз от импульса, дошедшего до желудочков обычным путем. Помимо нарушения ритма, при синдромах преждевременного возбуждения желудочков меняются условия гемодинамики, а именно преждевременное возбуждение, а следовательно, и сокращение желудочков существенно укорачивает диастолу, что приводит к уменьшению ударного объема.
8.10. СИНДРОМ УДЛИНЕННОГО ИНТЕРВАЛА Q—Т Электрокардиографические критерии этого синдрома определены в его названии, диагностика достаточно проста: измеряется интервал от начала зубца Q до окончания зубца Т и сопоставляется с его нормальным значением. В норме (гл. 1.6) продолжительность этого интервала около 0,40с, но она зависит от частоты сердечных сокращений. Поэтому более точные нормативные значения этого интервала определяются по соответствующим таблицам или по формуле: QТ = 0,39(R—R)±0,04с. Клиническое значение удлиненного интервала Q—Т в том, что он является свидетелем электрической нестабильности миокарда и может быть предвестником развития фибрилляции или трепетания желудочков, реже — желудочковой пароксизмальной тахикардии. Внешне это проявляется приступами потери сознания и внезапной смертью. Эту клинику независимо друг от друга описали Романо (1963) и Уорд (1964), и в честь их этот синдром называют синдромом Романо—Уорда. Еще раньше (1957) подобную клиническую картину, но в сочетании с глухонемотой, описывали под названием синдрома Джервела—Ланге—Нильсена.
8.11. СИНДРОМ СЛАБОСТИ СИНУСОВОГО УЗЛА С позиций электрокардиографии понятие «синдром слабости синусового узла» объединяет несколько различных ЭКГ патологий, таких как: 1. Стойкая синусовая брадикардия с эпизодами асистолии более 2,5с. 2. Синоаурикулярная блокада 2 степени (неполная), известная еще как «ленивый» (lazy) или «медлительный» (sluggish) синусовый узел с эпизодами асистолии более 2,5с. 3. Синоаурикулярная блокада 3 степени (полная), называемая еще как «остановка» синусового узла (stop sinus or sinus arest) с различными замещающими ритмами. 4. Мерцательная аритмия. 5. Синдром тахи-бради (тахикардии-брадикардии). Первые четыре варианта описывались нами в соответствующих главах, последний следует рассмотреть подробнее. Суть этого варианта состоит в сочетании эпизодов пароксизмальной тахикардии с различными брадикардиями. В ряде случаев эпизоды тахикардии-брадикардии заканчиваются асистолией. Это наиболее тяжелый и прогностически опасный вариант синдрома слабости синусового узла. Клинически синдром слабости синусового узла проявляется различными симптомами нарушения мозгового, а в тяжелых случаях, и общего кровообращения — кратковременной потерей сознания, «чувством дурноты», потемнением в глазах, различными обмороками, гипотонией и др. Потерю сознания при СССУ принято называть синдромом Морганьи—Эдемса—Стокса.
БОЛИ В СЕРДЦЕ ВСТУПЛЕНИЕ Боли в области сердца или в левой половине грудной клетки (прекардиальной области) - наиболее частый симптом, заставляющий пациентов обращаться к врачу-терапевту или кардиологу. Причин возникновения болей в сердце — великое множество и распознать одну из них, которая имеет место в настоящий момент у данного конкретного пациента — сложнейшая задача. Чтобы правильно ее решить, необходимо ясно представлять себе порядок диагностического поиска, т.е. иметь на вооружении четкий диагностический алгоритм. Изучению этого алгоритма и посвящена данная работа, которая подразумевает систематизацию полученных знаний и формирование клинического мышления врача. Мы отдаем себе отчет, что невозможно описать все заболевания, протекающие с болью в области сердца, поэтому акцент в изложении материала сделан на клиническую интерпретацию основных болезней, их симптомов, на результаты доступных дополнительных методов диагностики. Для дальнейшего совершенствования и роста своего клинического мастерства, мы настоятельно советуем начинающим врачам обратиться к фундаментальным монографиям ведущих терапевтов, классическим изданиям по кардиологии.
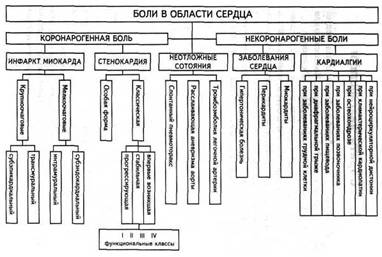
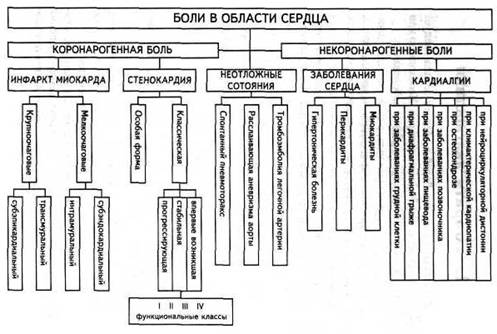
1. АЛГОРИТМ ДИАГНОСТИКИ Распознавание причин болей в области сердца следует начать с диагностики инфаркта миокарда. Необходимо или подтвердить, или отвергнуть это грозное заболевание. Диагностика инфаркта миокарда, в свою очередь, начинается с установления коронарогенного характера болей, т.е. болей, которые обусловлены ухудшением коронарного кровоснабжения. Следует помнить, что коронарогенная боль имеет место и при стенокардии, верификацию которой следует провести в обязательном порядке. Следующим этапом необходимо исключить ряд неотложных состояний, реально угрожающих жизни пациента в данный момент: тромбоэмболию легочной артерии, расслаивающую аневризму аорты и спонтанный пневмоторакс. Конечной ветвью алгоритма дифференциальной диагностики болей в области сердца станет выяснение причин кардиалгии у данного пациента. Алгоритм диагностики болей в области сердца приведен на рисунке 1.
2. КОРОНАРОГЕННАЯ БОЛЬ Коронарогенная боль дословно переводится как «боль, рожденная в коронарных артериях», иными словами, причиной боли является несоответствие между потребностью миокарда в кислороде и его доставкой по коронарному руслу. Это и есть ишемия миокарда, а в случае поражения коронарных артерий атеросклерозом мы будем иметь дело с ишемической болезнью сердца. Коронарогенная боль имеет достаточно четкие клинические проявления. Рассмотрим их в строгом порядке, который следует соблюдать в дальнейшем, работая с пациентами: 1. Характер боли. 2. Локализация боли. 3. Площадь боли. 4. Волнообразность боли. 5. Продолжительность боли. 6. Условия возникновения боли. 7. Купирование боли. 8. Анамнез боли. 9. Иррадиация боли.
2.1. ХАРАКТЕР БОЛИ Для коронарогенной боли свойственен давящий, сжимающий характер, ведь стенокардия переводится как «stenos» — сдавление, сжатие и «cardio» — сердце. Важно отметить, что кроме давящего характера, коронарогенная боль проявляется также пекущими ощущениями за грудиной и может восприниматься пациентами как чувство жжения. 2.2. ЛОКАЛИЗАЦИЯ БОЛИ Коронарогенная боль локализуется практически всегда за грудиной — в средней и нижней ее части. 2.3. ПЛОЩАДЬ БОЛИ Коронарогенная боль — разлитая, имеет большую площадь на передней поверхности грудной клетки. Если объединить вышеперечисленные свойства коронарогенной боли и попросить больного показать ее, то больной раскрытой ладонью опишет круг или несколько кругов на уровне средней и нижней части грудины, а затем сожмет разведенные пальцы в кулак. Пациент как бы подсознательно указывает на чувство сдавления, сжатия в средне-нижней части грудины и разлитой характер боли. Это и есть симптом «сжатого кулака», описанный Юшаром, — один из достоверных признаков коронарогенной боли. 2.4. ПРОДОЛЖИТЕЛЬНОСТЬ БОЛИ Продолжительность боли при стенокардии не превышает 5—7мин, по истечении этого времени приступ может закончиться и самостоятельно. При инфаркте миокарда боли длятся часами и крайне редко могут купироваться спонтанно, почти всегда пациент обращается за медицинской помощью. 2.5. ВОЛНООБРАЗНОСТЬ БОЛИ Коронарогенная боль воспринимается пациентом как боль с меняющейся интенсивностью. Если ангинозный приступ длится, например, 5—7мин, то в течение первых 2—3мин боль нарастающе усиливается, в следующие 2—3мин интенсивность ее постепенно уменьшается, иногда до полного исчезновения боли («светлый промежуток»), затем процесс повторяется вновь. Интенсивность боли напоминает как бы накатывающиеся на берег волны. Отсюда и название ее — волнообразность. Волнообразность и «светлые промежутки» — это особенности, характерные для коронарогенной боли.
2.6. УСЛОВИЯ ВОЗНИКНОВЕНИЯ БОЛИ Как правило, при классической стенокардии напряжения коронарогенная боль возникает после физической и эмоциональной нагрузках, часто при их сочетании. Для особой формы стенокардии характерно возникновение ангинозных приступов после еды, при выходе на холод, в покое, во время сна, а так же в 2—3ч ночи или в предутренние часы. 2.7. КУПИРОВАНИЕ БОЛИ Коронарогенная боль при стенокардии всегда купируется приемом нитроглицерина, при этом важно отметить, что боль купируется быстро — спустя 1—2мин после сублингвального приема. При инфаркте миокарда коронарогенная боль окончательно не купируется приемом нитратов, но может на короткое время несколько уменьшить свою интенсивность. 2.8. АНАМНЕЗ БОЛИ Необходимо обязательно спросить пациента: наблюдались ли у него ранее такие боли в грудной клетке, и если да, то чем они закончились. Суждение врача о генезе болей во многом зависит от этого. Например, больной отвечает, что ранее были точно такие же боли, после которых развился инфаркт миокарда или, напротив, наблюдаются эти боли ежедневно без каких-либо последствий. 2.9. ИРРАДИАЦИЯ БОЛИ По мнению некоторых авторов, коронарогенная боль может иррадиировать в левую руку, нижнюю челюсть и под левую лопатку. Другая часть исследователей считает, что восприятие отраженной боли в указанных местах есть проявление корешкового синдрома и свидетельствует об остеохондрозе шейно-грудного отдела позвоночника. Иные придерживаются аутоиммунной теории этих отраженных болей. По их мнению, имевшие ранее место приступы стенокардии приводили к гибели небольшого количества кардиомиоцитов, которые, имея в чем-то похожую антигенную структуру к миелиновой оболочке периферических нервов, заранее их сенсибилизировали. При последующих приступах стенокардии, когда в крови вновь появляются поврежденные кардиомиоциты (антигены), происходит аутоиммунная реакция с выделением биологически активных веществ (серотонина), что приводит к появлению болей по ходу нервных пучков руки, шеи или даже ноги. Опыт работы показал, что диагностическое значение иррадиации не в самом факте ее наличия или отсутствия, а в изменчивости (динамике) отраженных болей у одного и того же пациента. Например, в предыдущих болевых приступах иррадиация отмечалась в строго определенные места, а нынешние боли протекают с увеличением площади иррадиации, следовательно, в данном случае, имеет место прогрессирование заболевания. РЕЗЮМЕ Указанные особенности коронарогенной боли наблюдаются в подавляющем большинстве случаев, однако, нет правила без исключения — иногда могут наблюдаться иные вариации описанных признаков. И все-таки надо запомнить «классический портрет» коронарогенной боли — это кратковременные, разлитые давящие и жгучие боли, локализующиеся в нижней трети грудины, возникающие, в основном, при нагрузках и быстро купирующиеся нитроглицерином. Нами отмечалось, что при установлении коронарогенного происхождения болей в области сердца, необходимо выяснить, какая форма ИБС имеет место в данном случае: стенокардия или инфаркт миокарда.
3. ИНФАРКТ МИОКАРДА Диагностировать инфаркт миокарда в настоящее время можно клинически, электрокардиографически, определяя повышенное содержание в крови некоторых кардиоспецифических ферментов, используя ультразвук, коронарографию, тропониновый тест, с помощью сцинтиграфии миокарда (визуализация «горячих» или «холодных» очагов в миокарде) и др. Однако в этой книге будут описаны только наиболее широко применяемые методы диагностики инфаркта миокарда. 3.1. КЛИНИЧЕСКАЯ ДИАГНОСТИКА ИНФАРКТА МИОКАРДА Если в беседе с пациентом мы убедились, что у него имеет место коронарогенная боль, то следует немедленно провести дифференциальную диагностику стенокардии и инфаркта миокарда. Чем же клинически отличаются эти две формы ишемической болезни сердца? На этот вопрос все опрашиваемые отвечают традиционно: и при стенокардии, и при инфаркте миокарда имеет место типичная коронарогенная боль, и только продолжительность и (или) интенсивность ее, более выраженные при инфаркте, позволяют дифференцировать эти два заболевания. Отчасти это так, но не это самое главное. Самое главное различие этих двух форм ИБС состоит в том, что стенокардия в подавляющем большинстве случаев клинически проявляется только болью, а инфаркту миокарда помимо боли свойственны и другие синдромы, практически всегда имеющие место в картине этого заболевания. Чаще всего это: 1. Синдром сердечной недостаточности. 2. Синдром сосудистой недостаточности. 3. Синдром церебральной недостаточности 4. Синдром нарушения ритма сердца. 5. Абдоминальный синдром. 6. Резорбционно-некротический синдром. Рассмотрим их более подробно. 3.1.1. СИНДРОМ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ При инфаркте происходит гибель определенной части сердечной мышцы, что приводит к снижению сократительной способности миокарда. Кроме того, кардиомиоциты, находящиеся в периинфарктной зоне, пребывают в парабиотическом состоянии и также не участвуют в сокращении мышцы сердца. Депрессии кардиомиоцитов способствуют также и нарушения нейрогуморальных процессов, наблюдаемые при инфаркте миокарда. Снижение сократительной способности миокарда приводит к появлению симптомов недостаточности кровообращения, чаще по левожелудочковому типу. Таким образом, инфаркту миокарда свойственно наличие не только коронарогенной боли, но и признаков сердечной недостаточности. При этом степень выраженности симптомов декомпенсации может варьировать от небольшой одышки до бурного альвеолярного отека легких. 3.1.2. СИНДРОМ СОСУДИСТОЙ НЕДОСТАТОЧНОСТИ Остро возникающее снижение сократительной способности при инфаркте миокарда приводит к редуцированию сердечного выброса и, как следствие, к падению артериального давления. Клинические проявления гипотонии могут быть разнообразными: от ощущения слабости, легкого обморока, коллапса вплоть до кардиогенного шока различных степеней (рефлекторный, истинный, ареактивный). Иными словами, при инфаркте миокарда коронарогенная боль часто сочетается с признаками острой сосудистой недостаточности. 3.1.3. СИНДРОМ ЦЕРЕБРАЛЬНОЙ НЕДОСТАТОЧНОСТИ Редуцирование сердечного выброса приведет к снижению кровенаполнения сосудов головного мозга, что клинически проявится различными симптомами нарушения мозгового кровообращения: чувством дурноты, оглушенности, транзиторным или даже острым нарушением мозгового кровообращения. Вышесказанное объясняет, почему болевой синдром при инфаркте миокарда может наблюдаться вместе с признаками церебральной недостаточности. 3.1.4. СИНДРОМ НАРУШЕНИЯ РИТМА СЕРДЦА Гибель кардиомиоцитов при инфаркте миокарда приводит к высвобождению активных электролитов (калий, натрий, магний и др.), что создает очаг повышенной электрической активности, который может проявиться различными эктопическими ритмами — экстрасистолией, пароксизмальной тахикардией. С другой стороны, очаг некроза и периинфарктная зона могут существенно затруднить нормальное проведение синусового импульса, что приведет к появлению различных блокад. Поэтому инфаркту миокарда свойственно частое сочетание коронарогенной боли с различными видами нарушения возбудимости и проводимости. 3.1.5. АБДОМИНАЛЬНЫЙ СИНДРОМ Развитие инфаркта миокарда — это стрессовая ситуация, которая приводит к мощному выбросу катехоламинов, стероидных гормонов, биологически активных веществ и др., что нередко проявляется абдоминальными симптомами: дискомфортом в животе, тошнотой, рвотой, острыми стрессовыми язвами, желудочными кровотечениями и др. Иными словами, нередко при остром инфаркте миокарда помимо коронарогенной боли наблюдаются и абдоминальные симптомы. 3.1.6. РЕЗОРБЦИОННО-НЕКРОТИЧЕСКИЙ СИНДРОМ Некроз кардиомиоцитов приводит к разрушению их клеточной мембраны и появлению в периферической крови продуктов некроза клеток сердца. Это и есть суть резорбционно-некротического синдрома, который клинически проявляется гипертермией (в среднем на 0,5—1,0°), как реакция на асептическое воспаление в миокарде. Температура повышается ко «2-3»дню и держится 3—4суток. Более длительное ее существование может свидетельствовать о развитии осложнений или о рецидивирующем течении инфаркта. Важно отметить, что в периферической крови в первые же часы возрастает количество лейкоцитов (реактивный лейкоцитоз) до 11—12тыс., но к 3 дню снижается до исходных значений. Более высокие показатели лейкоцитоза или существование его продолжительное время является неблагоприятным прогностическим признаком. К третьим суткам, когда количество лейкоцитов снижается, начинает возрастать СОЭ («инфарктный перекрест»), обычно она возрастает до 20—25мм/час и держится около 20 дней. Более высокое ее значение и более продолжительный период повышения температуры могут свидетельствовать об осложненном течении инфаркта миокарда. Однако указанные клинические проявления асептического воспаления, возникающее при гибели клеток миокарда, — отнюдь не единственное проявление резорбционно-некротического синдрома. Главное заключается в том, что при распаде кардиомиоцитов в периферическую кровь попадают ферменты, которые в норме в ней практически отсутствуют. Определяя эти ферменты, можно диагностировать инфаркт миокарда биохимическими методами, о чем мы поговорим далее. РЕЗЮМЕ Таким образом, инфаркт миокарда отличается от стенокардии не только интенсивностью и длительностью коронарогенных болей, но и более «богатой, пестрой» клинической картиной со многими различными синдромами. Иными словами, инфаркт миокарда — это коронарогенная боль плюс некоторые из перечисленных выше синдромов. Наличие и выраженность этих синдромов, от едва заметных проявлений до крайних своих значений, делает клинику инфаркта миокарда особенно разнообразной. В этой связи необходимо обратить внимание на атипичные формы инфаркта миокарда. Классики кардиологии В.П.Образцов и Н.Д.Стражеско ровно сто лет назад (1903г.) описали астматическую и абдоминальную его формы. В дальнейшем к ним причислили аритмическую форму, инфаркт миокарда с кардиогенным шоком, инфаркт миокарда с церебральными расстройствами и др. Если внимательно посмотреть на синдромы, имеющие место при инфаркте миокарда, то становится понятным выделение так называемых атипичных форм. По существу это инфаркт миокарда, протекающий с преобладанием определенного симптома, который настолько выражен, что выходит на первый план в клинической картине инфаркта, отодвигая на вторую роль болевой синдром.
3.2. ЭКГ-ДИАГНОСТИКА ИНФАРКТА МИОКАРДА Это один из ведущих дополнительных методов исследования для распознавания данного заболевания. Основан он на выявлении электрокардиографических признаков инфаркта миокарда при регистрации кардиограммы у пациента. ЭКГ-диагностика инфаркта миокарда достаточно полно изложена в книге «Азбука ЭКГ». Если вам не удалось найти ЭКГ-признаки крупноочагового инфаркта миокарда, поищите ЭКГ-признаки мелкоочагового некроза. Не спешите отвергать его при отрицательном результате поиска, поскольку зарегистрировать на кардиограмме признаки инфаркта удается не всегда, попробуйте сделать это через 5—6ч, наконец, обратитесь к биохимическим методам диагностики некроза мышцы сердца.
3.3. БИОХИМИЧЕСКАЯ ДИАГНОСТИКА ИНФАРКТА МИОКАРДА В разделе о резорбционно-некротическом синдроме (3.1.6), мы отмечали, что при возникновении инфаркта миокарда гибнет часть кардиомиоцитов. При этом кардиоспецифические ферменты, находящиеся внутри кардиомиоцитов, попадают в кровь, что дает возможность определить их биохимическими методами. Среди кардиоспецифических ферментов следует отметить креатенинфосфокиназу МВ-фракцию (КФК-МВ), лактатдегидрогеназу 1 и 2 изоферменты. Существуют также и другие ферменты, не относящиеся к кардиоспецифичным, которые могут менять свою концентрацию при остром инфаркте миокарда, однако их диагностическая ценность невелика, а иногда и сомнительна. Нарастание активности КФК-МВ при инфаркте миокарда наблюдается уже к 4—6ч с момента некроза сердечной мышцы, достигая своего пика к 18—36ч от начала заболевания. Измеряется КФК в Международных единицах ME и при инфаркте возрастает в 9—20раз по сравнению с нормой — 5—7ME. Существует прямая корреляция роста активности фермента и тяжести заболевания. Изоферменты лактатдегидрогеназы ЛДГ-1 и ЛДГ-2 появляются в периферической крови спустя 5—6ч с момента инфаркта, достигая своей максимальной активности на 2—3 сутки заболевания. Достоверным для диагностики инфаркта миокарда считается рост активности этих изоферментов в 2—5раз больше нормы (около 250ЕД). Биохимическая диагностика инфаркта миокарда в повседневной клинике широко не применяется в силу ряда причин. Во-первых, эти методы длительные по своей технологии, а решение о достоверной диагностике инфаркта миокарда приходится принимать быстро. Во-вторых, все биохимические методы выявления некроза миокарда достаточно дорогостоящие. В-третьих, пик нарастания кардиоспецифических ферментов приходится по некоторым методикам на 72—96ч с момента инфаркта, что в условиях скорой помощи теряет свою актуальность. Можно, наверное, назвать и еще несколько причин, ограничивающих возможности биохимического метода диагностики инфаркта миокарда, но лучше обозначить ситуации, в которых эти методы являются незаменимыми: 1. Диагностика инфаркта миокарда у больного с полной или частичной блокадой левой ножки пучка Гиса. 2. Диагностика инфаркта миокарда у пациентов с искусственным водителем ритма сердца. 3. Диагностика повторных инфарктов миокарда, особенно локализующихся в области рубца. 4. Диагностика мелкоочаговых инфарктов миокарда (не Q-инфарктов). 5. Дифференциальная диагностика стенокардии и инфаркта миокарда.
3.2. ЭКСПРЕСС-ДИАГНОСТИКА ИНФАРКТА МИОКАРДА В последние годы для экспресс-диагностики инфаркта применяется качественный иммунологический тест определения в венозной крови специфического миокардиального белка — тропонина-Т. При инфаркте миокарда он начинает определяться через 2—3 часа с момента развития некроза, достигая двух пиков повышения концентрации в крови: к 8—10ч и к 3суткам заболевания. Нормализация концентрации тропонина-Т происходит через 10—14суток. Специфичность теста 100%, чувствительность нарастает постепенно с момента инфаркта, достигая 100% к 10ч заболевания. Тест очень прост в исполнении: на специальную полоску наносят 150мкл крови и через 20минут считывают результат. При наличии инфаркта миокарда (концентрация тропонина-Т больше 0,2нг/мл) на полоске появляются две линии. При отсутствии такового — на полоске определяется одна линия.
4. СТЕНОКАРДИЯ 4.1. КЛАССИЧЕСКАЯ СТЕНОКАРДИЯ НАПРЯЖЕНИЯ Диагноз классической стенокардии напряжения, описан ной Геберденом более двухсот лет назад, устанавливается при возникновении у пациента коронарогенной боли на высоте физической или эмоциональной нагрузки. Важнейшим условием установления этого диагноза является достоверное исключение острого инфаркта миокарда известными нам способами. В обиходе эта форма ИБС называется просто стенокардией напряжения, в отличие от особой ее формы — стенокардии Принцметала. Стенокардия напряжения имеет три клинических варианта и основой их различия служит временной интервал в 1 месяц. Так, стенокардию напряжения, возникшую у пациента впервые в жизни, в течение текущего месяца называют впервые возникшей стенокардией. Стенокардию напряжения, которая за последний месяц существенно изменила свое прежнее течение, называют прогрессирующей стенокардией. Для этого варианта характерно учащение ангинозных приступов, нарастание их тяжести и продолжительности, возникновение их при меньших нагрузках, расширение области иррадиации, увеличение времени и дозы нитратов для купирования боли. При стабильной стенокардии напряжения болевые приступы за последний месяц остаются прежними по своей частоте, продолжительности, тяжести, условию возникновения и купирования, площади распространения иррадиации и толерантности к физической нагрузке. В зависимости от способности больного выполнять определенную физическую нагрузку без появления коронарогенных болей определяется функциональный класс стабильной стенокардии. При I функциональном классе пациенты хорошо переносят обычную физическую нагрузку и ангинозный приступ возникает при чрезмерном напряжении. Для II функционального класса характерно незначительное ограничение физической активности, приступы стенокардии возникают при прохождении более 500м или при подъеме на 2—3 этаж. У пациентов III функционального класса имеет место выраженное ограничение обычной физической активности, коронарогенные боли возникают при прохождении 100—500м, при подъеме на 1 этаж. Стабильная стенокардия IV функционального класса возникает при минимальных физических нагрузках и в покое. Важно отметить, что все три клинических варианта стенокардии могут переходить из одного варианта в другой. Так, стабильная стенокардия напряжения может изменить свой характер течения на прогрессирующий, а впервые возникшая стенокардия может перейти в стабильную форму или завершиться развитием острого инфаркта миокарда. Прогрессирующая стенокардия очень часто приводит к инфаркту миокарда или возвращается к стабильному течению. В отличие от стабильной стенокардии, впервые возникшую и прогрессирующую стенокардию называют еще нестабильной за тяжесть их клинического течения и частую трансформацию в инфаркт миокарда. К нестабильной стенокардии причисляют и особую форму стенокардии, к рассмотрению которой мы и переходим.
4.2. ОСОБАЯ ФОРМА СТЕНОКАРДИИ Все клинические случаи стенокардии, которые отличались от классического ее течения, стали собирать в отдельную группу и называть по-разному: коронароспастическая стенокардия, особая стенокардия, вариантная, спонтанная, стенокардия Принцметала. По сути своей, все это — синонимы. Наиболее частой причиной этой разновидности стенокардии, по мнению многих авторов, является спазм крупных коронарных артерий, доказанный при проведении коронарографии. Клиническая картина особой формы стенокардии отличается разнообразием. При ней можно отметить появление ангинозных болей в состоянии покоя у пациента с высокой толерантностью к физической нагрузке, при выходе из теплого помещения на холод, ходьбе против ветра, пробуждении утром, эмоциональных стрессах, после обильной еды и в 2—3ч ночи, когда пациент просыпается от болей в сердце. Может также наблюдаться условно-рефлекторная зависимость появления болей в сердце. Прием нитратов при этом помогает плохо, а в ряде случаев приводит к усилению ангинозных болей и затягиванию приступа. Прогностическое значение обсуждаемой формы стенокардии достаточно неблагоприятное — нередко она заканчивается развитием инфаркта миокарда.
4.3. МЕТОДЫ ДИАГНОСТИКИ СТЕНОКАРДИИ Диагностика стенокардии основана преимущественно на анализе клинической картины. И для классической, и для особой форм стенокардии свойственен один и тот же коронарогенный характер боли. Правда, условия появления болей в сердце при различных вариантах стенокардии будут отличаться друг от друга. Эти условия рассматривались нами выше. Дополнительных методов диагностики стенокардии достаточно много, чувствительность и специфичность этих методов различна.
ЭКГ В ПОКОЕ Этот метод диагностики крайне необходим для дифференциации стенокардии и инфаркта миокарда, а именно для выявления последнего. Для распознавания собственно стенокардии он мало информативен, поскольку специфических ЭКГ признаков стенокардии нет.
|