Надпочечная железа
Мозговой слой корковый слой
Адреналин, Стероидные Норадреналин гормоны
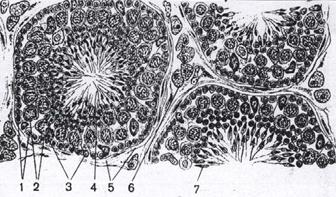
Рис. 1.63. Функции гормонов надпочечников.
В мозговом веществе надпочечников, имеющем общее происхождение с симпатической нервной системой, секретируется два родственных гормона - адреналин и норадреналин, которые объединяются под названием - катехоламины. Они оказывают влияние на различные функции организма, сходное с влиянием симпатического отдела вегетативной нервной системы. В частности, адреналин стимулирует работу сердца, суживает сосуды кожи, расслабляет мышечную оболочку кишечника, уменьшает перистальтику, но вызывает сокращение сфинктеров, расширяет бронхи и др. К сказанному, можно добавить, что гормоны надпочечников играют важную роль в осуществлении таких реакций, как ярость и страх. Аномалии развития, гипо- и гиперфункция. Так как надпочечник развивается из двух независимых зачатков, то аномалией развития является наличие добавочных островков коркового и мозгового вещества вне пределов надпочечников, располагающихся вокруг аорты и нижней полой вены. У женщин добавочные островки могут проникать в широкую связку матки, у мужчин - в мошонку. Нарушение функции коркового вещества ведет к патологическим изменениям различных видов обмена веществ и изменениям в половой сфере. При недостатке функции, гипофункции ослабляется сопротивляемость организма к различным видам воздействий, инфекция, травма, холод и т.д. При недостаточной продукции надпочечниками минералокортикоидов уменьшается реабсорбция натрия, что приводит к его избыточному выведению с мочой. Потеря натрия ведет к нарушению водно-электролитного баланса, несовместимого с жизнью. Удаление корковой части обоих надпочечников в опытах на животных приводит к смерти. При выпадении гормональной функции коры надпочечников, хронической недостаточности развивается болезнь Адиссона. Характерным симптомом болезни является сильная пигментация кожи, дымчато-бронзовая окраска и слизистых оболочек. Больные предъявляют жалобы на быструю утомляемость, слабость, снижение аппетита, тошноту, рвоту, боли в животе, похудание. Резко снижается артериальное давление. Гиперфункция надпочечников вызывает отклонение от нормы в различных системах органов. Гиперпродукция кортикостероидов может быть вызвана развитием гормонально активной опухоли коркового вещества. Так, при гипернефроме надпочечника, опухоль коркового вещества резко усиливается продукция половых гормонов, что вызывает раннее половое созревание у детей, появление бороды, усов, “мужского” голоса у женщин, вилиризация. Кровоснабжение и венозный отток. В процессе эволюции в надпочечных железах, состоящих их интерреналовой и адреналовой ткани, сложилась своеобразная сосудистая система. Характерно, что надпочечник сохраняет тип кровоснабжения присущий большинству внутренних органов, но имеет одну особенность: приток крови осуществляется по многочисленным артериям, а отток - через центральную вену. Кровоснабжение надпочечников осуществляется за счет трех пар надпочечниковых артерий: верхней, a. suprarenalis superior, от a. phrenica inferior, средней, a. suprarenalis media, от aorta abdominalis и нижней, a. suprarenalis inferior, от a. renalis. Пронизывая капсулу надпочечника, артерии широко анастомозируют между собой, служат началом интраорганных сосудов и подразделяются на сосуды коркового и мозгового вещества. Артерии коркового вещества заканчиваются капиллярами, артерии мозгового пронизывают кору без ветвлений и распадаются на синусоидные капилляры лишь в мозговом веществе. В этом и заключается определенная обособленность в конструкции кровеносного русла коркового и мозгового вещества. Отток крови от надпочечников осуществляется в центральную вену. Первоначально эта вена собирает кровь от многочисленных синусоидных капилляров мозгового вещества, а лишь потом в виде магистрального ствола направляется к воротам надпочечника. Правая надпочечниковая вена, v. suprarenalis dextra, впадает в нижнюю полую вену, а левая, v. suprarenalis sinistra - в левую почечную вену. Из надпочечника, особенно левого, выходят многочисленные мелкие вены, впадающие в притоки воротной вены. Лимфоотток. Лимфатические сосуды направляются к лимфатическим узлам, лежащим у аорты и нижней полой вены. Выносящие сосуды этих узлов образуют truncus lumbalis dexter et sinister, которые, сливаясь, дают начало ductus thoracicus. Иннервация. Иннервация надпочечников осуществляется за счет волокон большого внутреностного нерва и диафрагмального нервов. Некоторые преганглионарные волокна не переключаются на симпатических узлах, а следуют к надпочечнику, образуя синаптическую связь с хромаффинными клетками мозгового вещества. Таким образом, мозговое вещество надпочечников иннервируется преганглионарными волокнами. Эндокринные части половых желез Яичко,testis, orchis, didymoi В соединительной ткани, лежащей между извитыми канальцами, залегают интерстициальные эндокриноциты или клетки Лейдига, рис. 1.63. Это крупные клетки, располагающиеся в виде скоплений между семенными канальцами около кровеносных капилляров. Эти клетки активно участвуют в образовании мужских половых гормонов-андрогенов, например, тестостерона. Функция этих клеток контролируется лютеинизирующим гормоном, который секретируют клетки передней доли гипофиза. Следует указать, что в яичках синтезируется небольшое количество эстрогенов, женских половых гормонов.
рис. 1.64. Микроскопическое строение яичка, срез через извитые канальца яичка: 1 – сперматогонии; 2 –сперматоциты первого порядка; 3 – поддерживающие клетки; 4 – сперматиды; 5 – оболочка извитого семенного канальца; 6 – интерстициальные эндокриноциты; 7 – формирующиеся сперматозоиды. Яичник, ovarium, oophoron В корковом веществе яичника имеются, находящиеся в различной стадии созревания фолликулы, построенные из фолликулярного эпителия, вырабатывающего эстрогены. По действию они аналогичны мужскому половому гормону - тестостерону, т.е. влияет на развитие женских вторичных половых признаков. Рост фолликулов происходит под действием фолликулостимулирующего и лютеинизирующего гормонов гипофиза, которые секретируются клетками передней доли гипофиза. Под влиянием лютеинизирующего гормона находится и функция желтого тела. Из лопнувшего фолликула в период овуляции развивается новый эндокринный орган - желтое тело. Существуют две категории желтых тел: желтое тело беременности, corpus luteum graviditatis, и менструальное, циклическое, corpus luteum menstruationis. По своему происхождению они одинаковы: развиваются из лопнувшего фолликула, но первое из них существует 9 месяцев, а второе, - 1 месяц. Вырабатываемый клетками желтого тела гормон прогестерон, обеспечивает развитие зародыша. Если оплодотворения яйцеклетки не происходит, то гормон подавляет преждевременное наступление менструации и созревание новой яйцеклетки. Если яйцеклетка будет оплодотворена, то желтое тело не атрофируется, а функционирует на протяжении всей беременности, а его гормоны оказывают влияние на развитие плаценты и фиксацию ее в слизистой оболочке матки, стимулируют секреторную функцию молочных желез, влияют на функцию гипофиза и других желез внутренней секреции. Половые железы оказывают так же влияние на обмен веществ в организме, повышают основной обмен и на деятельность нервной системы. Нарушение эндокринной функции половых желез может быть причиной появления изменений, как в половой сфере, так и во всем организме. Гипофиз, hypophysis Син.: нижний мозговой придаток, питуитарная железа Источник развития. Гипофиз развивается из двух зародышевых зачатков. Его передняя доля, промежуточная и бугорная части, развивается из эпителия ротовой бухты, карман Ратке на 4-й неделе внутриутробной жизни. По мере роста из вентральной стенки гипофизарного кармана Ратке развивается передняя доля, а из дорсальной - промежуточная часть гипофиза. В передней доле начинают формироваться гормонообразующие структуры. Задняя доля гипофиза, нейрогипофиз разрастается из нейроглии гипоталамуса. Из развивающегося промежуточного мозга растет выпячивание - зачаток формирующейся воронки, навстречу гипофизарному карману Ратке. На 4-й неделе внутриутробного развития оба выроста срастаются. Разрастание нейроглии на концах воронки приводит к образованию задней доли. Таким образом, передняя доля, аденогипофиз развивается, как и большинство эндокринных желез из эпителия, а задняя доля, нейрогипофиз является производным промежуточного мозга.
Топография. Гипофиз представляет собой непарный орган бобовидной формы, расположенный в полости черепа в одноименной ямке турецкого седла клиновидной кости. Сверху гипофиз прикрыт твердой мозговой оболочкой, диафрагмой седла, имеющей в центре небольшие отверстия для прохождения воронки, при помощи которой, он как бы подвешен на основании головного мозга. Являясь частью промежуточного мозга, гипофиз связан с различными отделами центральной нервной системы через воронку и серый бугор. Своей продольной осью он расположен поперек по отношению к основанию мозга. Анатомическое строение. Особенностью анатомического строения гипофиза является то, что он состоит из двух разных по происхождению и строению частей, находящихся в тесном соприкосновении - аденогипофиз и нейрогипофиз. Аденогипофиз, adenohypophysis, представляет более крупную переднюю долю, состоит из трех частей; 1 дистальной, pars distalis; 2 бугорной, pars tuberalis; 3 промежуточной, pars intermedia, располагается между передней и задней долями в виде узкой пластинки. Задняя доля, нейрогипофиз - сероватого цвета, в 2-2,5 раза меньше передней доли и по консистенции более мягкая. Кроме задней доли гипофиза, нейрогипофиз включает в себя также воронку и срединное возвышение серого бугра. Задняя доля находится в тесной анатомической и функциональной связи с гипоталамусом, а именно супраоптическими и паравентрикулярными ядрами. Эту связь осуществляет гипоталамо-гипофизарный тракт. Размеры и вес гипофиза отличаются вариабельностью, что зависит от возраста, пола и индивидуальных особенностей. Поперечный размер гипофиза - 10-17 мм, переднезадний - 5-15 мм, вертикальный - 5-10 мм. Масса гипофиза у мужчин - 0,5г, у женщин - 0,6 г. Гипофиз красновато-серого цвета, имеет мягкую консистенцию, снаружи покрыт капсулой. Гистологическое строение. По строению передняя доля гипофиза представляет собой сложную сетчатую железу. Ее паренхима имеет вид густой сети, образованной эпителиальными тяжами, перекладинами. Последние состоят из хромофобных и хромофильных железистых клеток, аденоцитов. По периферии трабекул располагаются хромофильные аденоциты, ацидофильные и базофильные. Среди ацидофильных клеток различают лактотропоциты, связанные с секрецией лактогенного гормона, и соматотропоциты, связанные с секрецией соматотропного гормона, базофильные аденоциты продуцируют четыре вида гормонов: фолликулостимулирующий, лютеинизирующий, адренокортикотропный и тиреотропный гормон. Промежуточная часть гипофиза содержит эпителиальные клетки, светлые и темные, продуцирующие интермедин. Нейрогипофиз и гипофизарная воронка построены из питуицитов, относящихся к клеткам нейроглии, которые формируют и ядра гипоталамической части промежуточного мозга. Функция. Гормоны передней и задней доли гипофиза оказывают влияние на многие функции организма, в первую очередь через другие эндокринные железы. Передняя доля гипофиза вырабатывает гормоны, стимулирующие развитие и функцию других желез внутренней секреции, его считают центром эндокринного аппарата: соматотропный гормон (СТГ или гормон роста) стимулирует рост и развитие тканей организма, влияет на углеводный, белковый, жировой и минеральный обмены; адренокортикотропный гормон (АКТГ) активирует функцию коры надпочечников, активизируя образование в нем глюкокортикоидов и половых гормонов; тиреотропный гормон (ТТГ) стимулирует выработку гормонов щитовидной железы; гонадотропные гормоны (гонадотропины) регулируют действие половых желез: влияют на развитие фолликулов, овуляцию, развитие желтого тела в яичниках, на сперматогенез и др.; фолликулостимулирующий гормон (ФСГ) лютеинизирующий гормон (ЛГ) лактотропный гормон (ЛТГ, син.: пролактин, лактотропин). Промежуточная часть передней доли гипофиза вырабатывает гормон интермедин (меланоцитостимулирующий гормон). Этот гормон влияет на пигментный обмен в организме, в частности на отложении пигмента в эпителии кожи. В задней доле гипофиза накапливается два гормона: вазопрессин и окситоцин. Вазопрессин обладает двумя характерными свойствами: во-первых, он вызывает повышение артериального давления за счет сокращения гладкой мускулатуры кровеносных сосудов, особенно артериол, во-вторых, регулирует обратное всасывание воды из почечных канальцев, поэтому его называют антидиуретическим гормоном, АДГ. Окситоцин вызывает сокращение гладкой мускулатуры матки. Широко применяется в клиниках для стимуляции сократительной деятельности матки. Аномалии развития, гипо- и гиперфункция. Нарушение функции гипофиза, в связи с многообразием действия его гормонов, является причиной различных патологических состояний. Так при избыточном выделении в детском возрасте гормона роста наблюдается усиленный рост, гигантизм, а у взрослых акромегалия. Для гигантизма характерно более или менее пропорциональное увеличение всех частей тела и, в первую очередь, увеличение конечностей в длину. У больных акромегалией наблюдается диспропорция в развитии скелета, мягких тканей и внутренних органов. Снижение выработки соматотропного гормона в детском возрасте приводит к карликовости. Однако правильные пропорции тела и психическое развитие у карликов сохранены. Гипопродукция андренокортикотропного гормона вызывает развитие вторичного гипокортицизма. Гипопродукция тиреотропного гормона вызывает гипотиреоз, а гиперпродукция - усиление функции щитовидной железы. Гипопродукция лютеинизирующего гормона ведет к развитию гипогонадизма, а гиперпродукция - к гипергонадизму. Недостаточное выделение антидиуретического гормона является причиной несахарного диабета, несахарного мочеизнурения. Больные несахарным диабетом выделяют до 20 - 30 л мочи в сутки. Нарушение функции тропных гормонов в гипофизе влечет за собой изменение гормонообразования в других железах внутренней секреции, а при полном прекращении аденогипофизом секреции, опухоль, травма развивается заболевание «гипофизарная кахексия», синдром Симмондса, проявляющегося в резком истощении и атрофии скелетной мускулатуры. Кровоснабжение и венозный отток. Особенностью кровоснабжения передней доли гипофиза является наличие воротной, портальной системы, см. воротная, портальная система. Задняя доля получает питание от a. carotis interna, за счет нижних гипофизарных артерий, aa. hypоphyseales inferiores. Обе доли имеют раздельное кровоснабжение, однако между их сосудами имеются анастомозы. Венозная кровь оттекает в большую вену мозга и пещеристый синус. Иннервация. Иннервация гипофиза осуществляется за счет постганглионарных симпатических волокон, отходящих от верхнего шейного узла симпатического ствола. Нервные волокна идут по ходу сонных артерий через внутреннее сонное сплетение, а затем вместе с гипофизарными артериями погружаются в паренхиму гипофиза. Симпатические волокна проводят импульсы, влияющие на секреторную деятельность железистых клеток аденогипофиза и на тонус его кровеносных сосудов. Помимо этого, в задней доле гипофиза обнаруживаются многочисленные окончания отростков нейросекреторных клеток, залегающих в ядрах гипоталамуса.
Шишковидное тело, corpus pineale Син.: эпифиз, шишковидная железа, верхний придаток мозга Источник развития. Зачаток шишковидного тела появляется на 6-7 неделе внутриутробного развития в виде непарного выпячивания крыши будущего 3-го желудочка промежуточного мозга. Клетки этого выроста формируют компактную клеточную массу, в которую врастает мезодерма, образующая в дальнейшем строму шишковидного тела.
Топография. Шишковидное тело представляет собой непарный, овальной формы орган, располагающийся в полости черепа в неглубокой борозде, отделяющей друг от друга верхние холмики крыши среднего мозга; с помощью поводков он связан со зрительными буграми промежуточного мозга. Эпифиз относится к эпиталамусу промежуточного мозга соединительно-тканной капсулой, которая отдает внутрь перегородки, разделяющие паренхиму на дольки. Анатомическое строение. Шишковидное тело, corpus pineale, по виду напоминает еловую шишку, лат. рineus - еловый, отчетливо выделяется на более светлом фоне соседних отделов головного мозга за счет красновато - серого цвета. Ее поверхность либо гладкая, либо несет множество мелких борозд. Средние размеры железы: длина 8-10 мм, ширина - 6 мм; масса - 0,2 гр. В нем различают: основание, примыкает к задней стенке 3-го желудочка и обращено кпереди и заостренную верхушку, которая лежит в борозде между верхними холмиками среднего мозга и направлена назад. Железа покрыта снаружи соединительнотканной капсулой. Гистологическое строение. Паренхима железы представлена дольками, которые состоят из секреторных клеток двух типов: пинеальных, пинеалоцитов и глиальных, глиоцитов. Железистые клетки, пинеалоциты отличаются крупными размерами, содержат светлые большие ядра, и располагаются в центре дольки вокруг сосудов. Глиоциты, наоборот, мелкие с многочисленными отростками и темными ядрами, расположенными по периферии. Отличительной особенностью железы является то, что в ней, единственной среди желез внутренней секреции, помимо железистых клеток имеются астроциты, которые являются специфическими клетками, присущими центральной нервной системе. В строме железы взрослых людей, особенно в старческом возрасте встречаются различные формы отложения солей кальция и фосфатов - песочные тела, мозговой песок. Функция. Функция шишковидного тела не вполне выяснена. Полагают, что пинеалоциты обладают секреторной функцией и продуцируют различные вещества, в том числе мелатонин и серотонин. Функция пинеалоцитов имеет четкий суточный ритм: ночью синтезируется мелатонин, днем - серотонин. Этот ритм связан с освещенностью, при этом свет вызывает угнетение выработки мелатонина. Воздействие света осуществляется при участии гипоталамуса. Серотонин занимает как бы промежуточное положение между гормонами и медиаторами. При введении в организм он вызывает не только сужение артериол, но и усиление перистальтики кишечника и обладает антидиуретическим действием. Мелатонин синтезируется только в шишковидном теле. Распространяясь с кровью по организму, мелатонин оказывает воздействие на пигментные клетки кожи, кожа светлеет, являясь антагонистом интермедина, гормона гипофиза, вызывающего потемнение кожи. В последнее время шишковидное тело считают нейроэндокринной железой, опосредованно, за счет выработки антигипоталамического фактора регулирующей функцию половых желез. Она оказывает тормозящее влияние на развитие репродуктивной системы до достижения определенного возраста.
Рис. 1.69. Функции эпифиза. Аномалии развития, гипо- и гиперфункция. При гипофункции шишковидного тела в нем резко снижается продукция антигипоталамического фактора, что в свою очередь вызывает ускорение секреции гипофизом гонадотропных гормонов. Называется заболевание «ранняя макрогенитосомия». Болеют преимущественно мальчики. У них резко выражены признаки полового и физического развития. Размеры наружных половых органов, полового члена, яичек, мошонки увеличивается до размеров взрослого человека. Возникает сперматогенез, выражены вторичные половые признаки: рост бороды, усов, волосяного покрова в области лобка и подмышек и др. Гиперпродукция гормона в раннем возрасте приводит к задержке роста и полового созревания, а у взрослых людей наблюдаются нарушения половой функции, снижается вес половых желез, яичников, яичек. С гиперфункцией шишковидного тела связывают отдельные случаи проявления гипогенитализма. Кровоснабжение и венозный отток. Кровоснабжение шишковидного тела осуществляется ветвями задней мозговой, a. cerebri posterior, и верхней мозжечковой артерий, a. cerebellaris superior. Отток крови от шишковидного тела осуществляется в большую вену мозга, v. cerebri magna, или в ее притоки, а также в сосудистое сплетение 3-го желудочка. Иннервация. Вместе с сосудами в ткань органа проникают симпатические нервные волокна. Симпатические волокна шишковидное тело получает от правого и левого верхних шейных симпатических узлов симпатического ствола. Кроме симпатических волокон к железе устремляются центральные волокна от различных отделов полушарий большого мозга и мозгового ствола.
Параганглии, paraganglia Син.: хромаффинные тела. Источник развития. Параганглии - органы хромаффинной, адреналовой системы. Развиваются из закладки нервной системы, являясь добавочными симпатическими органами, так как они находятся в тесном соседстве с симпатической нервной системой, располагаясь медиально или дорсально от узлов симпатического ствола. По происхождению и развитию параганглии соответствуют мозговому веществу надпочечников. Подобно мозговому слою надпочечников они содержат хромаффинные клетки. Название этих органов обусловлено тем, что они обладают свойством связывать соли хрома.
Рис. 1.70. Схема расположения временных и постоянных хромафинных параганглиев в теле человека: 1,15 – межсонные параганглии; 2,4 – непостоянные параганглии в нервном сплетении пищевода; 3 – надсердечные параганглии; 5 – параганглии в чревном сплетении; 6,13 – надпочечниковые параганглии; 7 – непостоянные параганглии в почечном сплетении; 8 – непостоянные параганглии в верхнем брыжеечном сплетении; 9,12 – пояснично–аортальный ганглий; 10 – непостоянный параганглий в яичке; 11 – непостоянный параганглий в подчревном сплетении; 14 – непостоянный параганглий в звездчатом узле. Топография. В виде небольших клеточных скоплений параганглии разбросаны в различных участках тела. Больше всего их в забрюшинной клетчатке около аорты. Выделяют наиболее крупные параганглии, располагающиеся слева и справа от аорты выше ее бифуркации - парааортальные тела, ниже бифуркации аорты - копчиковое тельце, которое располагается на конце серединной крестцовой артерии; в области бифуркации общей сонной артерии - сонный гломус; в составе узлов симпатического ствола - симпатический параганглий. К параганглиям относятся также многочисленные мелкие пузырьки, рассеянные в элементах вегетативной нервной системы, в симпатических узлах симпатического ствола, в корне брыжейки, под дугой аорты, на подключичной и почечных артериях. Многие из них непостоянные. К непостоянным относится: надсердечный параганглий, расположенный между легочным стволом и аортой. С возрастом они редуцируются. Функция. Функция параганглиев аналогична функции мозгового вещества надпочечников. Они содержат хромаффинные клетки, продуцирующие катехоламины, например, адреналин, который поддерживает тонус симпатической системы и обладает сосудосуживающими свойствами. Гиперпродукция катехоламинов может быть вызвана развитием гормонально активной опухоли хромаффинной ткани параганглиев. Наиболее частым симптомом заболевания является повышенное артериальное давление. Аpud-система, диффузная эндокринная система APUD-система, или диффузная эндокринная система, аббревиатура APUD соответствует первым буквам английских слов “Amine Precursor Uptake and Decarboxylation ”, обозначающих в переводе поглощение предшественников аминов и их декарбоксилирование - система клеток, способных к выработке и накоплению биогенных аминов и, или пептидных гормонов и имеющих общее эмбриональное происхождение. APUD-систему составляют около 40 типов клеток, обнаруживаемых в ЦНС, гипоталамусе, мозжечке, железах внутренней секреции, гипофизе, шишковидном теле, щитовидной железе, островках поджелудочной железы, надпочечниках, яичниках, в желудочно-кишечном тракте, легких, почках и мочевых путях, параганглиях и плаценте. Клетки АPUD-системы – апудоциты – располагаются диффузно или группами среди клеток других органов. Биологически активные соединения, вырабатываемые клетками АPUD-системы, выполняют эндокринную, нейрокринную и нейроэндокринную функции. При выделении пептидов, образующихся в апудоцитах, в межклеточную жидкость, они выполняют паракринную функцию, оказывая влияние на соседние клетки. Наибольшее количество апудоцитов находится по ходу желудочно-кишечного тракта. Так, D1-клетки располагаются преимущественно в 12-перстной кишке. Продуцируют вазоактивный интестинальный пептид, ВИП, который расширяет сосуды, тормозит секрециюжелудочного сока. Р-клетки расположены в пилорической части желудка, двенадцатиперстной кишке, тощей кишке. Синтезируют бомбезин, стимулирующий секрецию соляной кислоты и панкреатического сока. N-клетки располагаются в желудке, подвздошной кишке. Синтезируют нейротензин, который стимулирует секрецию соляной кислоты и других железистых клеток. K-клетки находятся, главным образом, в двенадцатиперстной кишке. Синтезируют гастринингибирующий гормон, ГИП, который тормозит секрецию соляной кислоты. S-клетки также локализованы, главным образом, в двенадцатиперстной кишке. Вырабатывают гормон секретин, стимулирующий секрецию поджелудочной железы. I-клетки находятся в двенадцатиперстной кишке. Синтезируют гормон холецистокинин-панкреозилинин, стимулирующий секрецию поджелудочной железы.
II. СЕРДЕЧНО-СОСУДИСТАЯ СИСТЕМА
Данный раздел пособия посвящен ангиологии - учению о сосудах, путях проведения жидкости. Это кровеносная и лимфатическая системы. Кровеносная система состоит из сердца и кровеносных сосудов. Артерии несут кровь от сердца к органам, а вены от органов к сердцу. Сердце своими ритмическими сокращениями приводит в движение всю массу крови, содержащуюся в сосудах. Связующими звеньями между артериями и венами большого и малого кругов кровообращения являются сердце и микроциркуляторное русло, центральным звеном которого являются капилляры. Крупные сосуды, начинающиеся от сердца, по суммарному диаметру представляют самую узкую часть кровеносной системы. Вместе с тем, это мощные, проталкивающие кровь двигатели. Капилляры же в сумме составляют наиболее широкую часть сосудистой системы. Поперечник всех вместе взятых капилляров приблизительно в 500 раз превышает поперечный диаметр аорты.
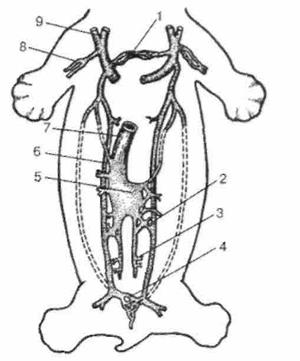
Рис. 2.1. Кровеносная сосудистая система (общая схема): 1 – a. carotis communis sinistra; 2 – arcus aortae; 3 – truncus pulmonalis; 4 – aorta descendens; 5 – a. brachialis; 6 – a. radialis; 7 – a. iliaca communis sinistra; 8 – a. ulnaris; 9 – a. femoralis; 10 – a. poplitea; 11 – a. tibialis posterior; 12 – a. tibialis anterior; 13 – a. dorsalis pedis; 14 – arcus venosus dorsalis pedis; 15 – v. saphena magna; 16 – a. iliaca externa; 17 – arcus palmaris superficialis; 18 – arcus palmaris profundus; 19 – v. basilica; 20 – v. portae; 21 – v. cava inferior; 22 – v. cephalica; 23 – v. cava superior; 24 – v. jugularis interna; 25 – a. carotis externa. Фило и онтогенез сердечно-сосудистой системы Впервые кровеносная система появляется у кольчатых червей. Имеются два главных сосуда, пульсация которых выполняет роль сердца. Сердце появляется у членистоногих в виде самостоятельного пульсирующего трубчатого органа. Система кровеносных сосудов незамкнута, т.е. кровь изливается в полость тела. У хордовых кровеносная система замкнута, сердце или заменяющий его орган находится на брюшной стороне тела. Сердце рыб двухкамерное, имеет одно предсердие и один желудочек. В него поступает и из него выходит только венозная кровь, которая направляется к жабрам, где обогащается кислородом; таким образом, имеется один жаберный круг кровообращения. У земноводных в предсердии появляется продольная перегородка, т.е. сердце становится трехкамерным и появляются впервые два круга кровообращения. В общем желудочке происходит смешивание артериальной и венозной крови. В сердце пресмыкающихся появляется неполная межжелудочковая перегородка. У птиц и млекопитающих предсердия и желудочки полностью разделены, т.е. сердце четырехкамерное и поэтому артериальная кровь, поступающая в сердце из легких, не смешивается с венозной кровью притекающей к сердцу по полым венам.
Рис. 2.2. Преобразование аорты у эмбрионов, по Пэттену. А – схема расположения всех дуг аорты: 1-корень аорты; 2-дорсальная аорта; 3-дуги аорты; 4-наружная сонная артерия; 5-внутренняя сонная артерия; Б – ранняя стадия изменения дуг аорты: 1-общая сонная артерия; 2-ветвь, отходящая от VI дуги к лёгкому; 3-левая подключичная артерия; 4-грудные сегментарные артерии; 5-правая подключичная артерия; 6-шейные межсегментарные артерии; 7-наружная сонная артерия; 8-внутренняя сонная артерия. В – окончательная схема преобразования дуг аорты: 1-передняя мозговая артерия; 2-средняя мозговая артерия; 3-задняя мозговая артерия; 4-базилярная артерия; 5-внутренняя сонная артерия; 6-задняя нижняя мозжечковая артерия; 7-позвоночная артерия; 8-наружняя сонная артерия; 9-общая сонная артерия; 10-артериальный проток; 11-подключичная артерия; 12-внутренняя грудная артерия; 13-грудная часть аорты; 14-лёгочный ствол; 15-плечеголовной ствол; 16-верхняя щитовидная артерия; 17-язычная артерия; 18-верхнечелюстная артерия; 19-передняя нижняя мозжечковая артерия; 20-артерия моста; 21-верхняя мозжечковая артерия; 22-глазная артерия; 23-гипофиз; 24-артериальный круг большого мозга.
Рис. 2.3. Преобразование кардинальных вен у эмбриона 7 недель (по Пэттену). 1 – плечеголовая вена; 2 – субкардинально-супракардинальный анастомоз; 3 – вена гонады; 4 – подвздошный анастомоз; 5 – межсубкардинальный анастомоз; 6 – супракардинальная вена; 7 – нижняя полая вена; 8 – подключичная вена; 9 – наружная яремная вена.
У зародыша человека сердце развивается из висцерального листка мезодермы. На второй неделе внутриутробного развития сердце закладывается на шее, впереди передней кишки в виде двух парных зачатков, при сближении которых на 3-й неделе развития образуется единая сердечная трубка, так называемое простое сердце, cor primitivum. Оно занимает срединное положение, имеет фиксированные краниальный и каудальный концы. В нем выделяют венозный синус, артериальный ствол, единое предсердие и единый желудочек. Сердечная трубка растет неравномерно, при этом она s-образно изгибается, образуя сигмовидное сердце, cor sygmoideum. Формируется поперечная перегородка сердца, образуя двухкамерное сердце, cor bicameratum. C 5-й недели внутриутробного развития начинается развитие продольных перегородок сердца. Появляются первичная, временная и вторичная межпредсердная перегородка, которая имеет овальное отверстие, через которое кровь из правого предсердия попадает в левое. Сердце становится трехкамерным, cor tricameratum. Артериальный ствол разделяется перегородкой на аорту и легочной ствол. Прорастая каудально в полость желудочка, эта перегородка соединяется с растущей по направлению к предсердиям межжелудочковой перегородкой и желудочки сердца разделяются. На 8-й неделе внутриутробного развития сердце становится четырехкамерным, cor quadricameratum. В процессе развития сердце из шейной области постепенно опускается в грудную полость. У 3-х недельного зародыша из сердца выходит артериальный ствол, который дает начало двум вентральным аортам. Они идут в восходящем направлении, переходят на спинную сторону зародыша и, проходя по бокам от хорды, носят название дорсальных аорт. Дорсальные аорты, сближаясь, образуют в среднем отделе одну непарную нисходящую брюшную аорту. По мере развития на головном конце зародыша шести пар жаберных дуг, в каждой из них образуется по артерии, аортальной дуге, которые соединяют вентральные, aortae ventrales, и дорсальные, aortae dorsales, аорты на каждой стороне. Таким образом, образуются шесть пар аортальных дуг. У эмбриона человека нельзя одновременно видеть все 6 жаберных артерий, так как их развитие и перестройка совершаются в различное время. Из артериального ствола развиваются восходящая аорта, (сзади) и легочный ствол, (спереди), которые разделяются фронтальной перегородкой. Из начальных отделов вентральных и дорсальных аорт образуются плечеголовной ствол, наружная и общая сонная артерии. По мере роста, от нисходящей аорты отходят посегментно ветви для кровоснабжения туловища, из межсегментарных артерий развиваются артерии конечностей. Вены развиваются из мезенхимы вместе с сердцем и аортой на 3-й неделе эмбрионального развития. В теле зародыша образуются парные передние и задние кардинальные вены, vv. precardinales et vv. postcardinales. Особенностью их расположения является билатеральная симметрия. В период развития желточного и начала плацентарного кровообращения они сливаются в общие правую и левую кардинальные вены, vv. cardinales dexter et sinister, (или кювьеровы протоки) и впадают в венозный синус сердца. Верхняя полая вена формируется из проксимального отдела правой передней кардинальной вены и правой общей кардинальной вены. Нижняя полая вена формируется в результате сложных преобразований небольших местных сосудов на разных участках в связи с редукцией задних кардинальных вен. Воротная вена развивается из желточно-брыжеечных вен. Легочные вены образуются из сосудов развивающихся легких и впадают в левое предсердие вначале общим стволом, а затем, в связи с ростом, четырьмя легочными венами.
1. Сердце, cor Сердце, cor (греч. – cardia), является центральным ор
|