Перинатальная диагностика
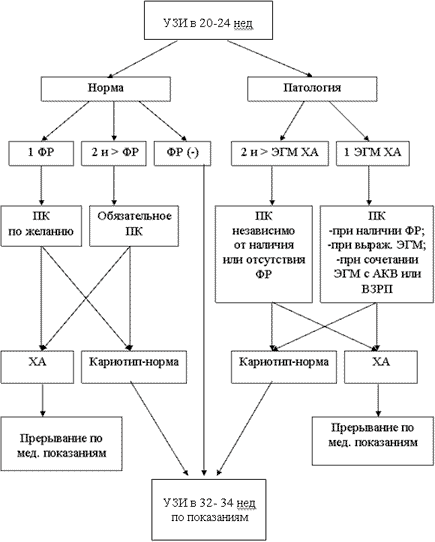
Условные сокращения: · ФР – фактор риска · ЭГМ ХА – эхографические маркеры хромосомных аномалий · АКВ – аномальное количество вод (мало-и многоводие) · ПК – пренатальное кариотипирование
Перинатальная диагностика Определение сывороточных материнских маркеров. Скрининг первого триместра беременности (на сроках 9-13 недель) – определение ПАББ-а (плацентарный протеин, ассоциированный с беременностью) и ХГЧ (хорионгонадотропин человеческий, в-субъеденица). Комбинированный скрининг: беременная проходит обследование на биохимические маркеры (ПАББ-а + ХГЧ) на сроке 9-13 нед., проходит УЗИ - скрининг первого триместра на сроке 11-14 нед. и проводится расчет индивидуального риска для каждой 6еременной женщины на синдром Дауна, синдром Эдвардса, открытых пороков ЦНС. Проведение такого скрининга позволяет выявить группу риска беременных на хромосомные аномалии в первом триместре и при обнаружении хромосомной патологии решить вопрос прерывания беременности на абортном сроке. Снижение уровня ХГЧ сопровождается задержкой или остановкой развития плода. Определение ХГЧ назначают при подозрении на неразвивающуюся беременность и при угрозе ее прерывания. Неконъюгированный эстриол Е3- при плацентарной недостаточности ПН снижается продукция этого гормона печенью плода. Так как снижение уров- ня в крови Е3 предшествует появлению клинических симптомов, целесообразно проводить еженедельный контроль уровня гормона в крови или его экскреции, что позволяет выявить ранние нарушения состояния плаценты и плода. Состояние плаценты во второй половине беременности наиболее показательно характеризует уровень прогестерона в крови. При ПН, возникающей на фоне нарушения созревания плаценты, уровень прогестерона существенно снижается. Плацентарный лактоген (ПЛ) В I триместре беременности при развитии плацентарной недостаточности ПН значительно снижается уровень ПЛ. Крайне низкие значения его концентрации выявляются накануне гибели эмбриона и за 1-3 дня до самопроизвольного выкидыша. В более поздние сроки беременности снижение концентрации ПЛ выявляется при ПН и хронической гипоксии плода. При этом содержание ПЛ в крови ко- леблется в широких пределах, однако у большинства беременных существенно ниже нормы. При ПН содержание ПЛ в сыворотке крови снижается на 50%, а при гипоксии плода – почти в 3 раза. Показания для исследования: диагностика ПН, гипоксии и гипотрофии плода. Гликоделин (PP14)-PP14 – гликопротеин с сильной иммуносупрессив- ной и контрацептивной активностью. Продуцируется и секретируется клетками железистого эпителия эндометрия и растет в начале беременности. PP14 в семинальной жидкости (более 2% общего белка) в сочетании с материнским эндометриальным PP14 дает возможность имплантации и плацентации путем ингибирования иммунного ответа против аллоген- ного плода. PP14 вместе с другими плацентарными белками считается биохимическим маркером текущей беременности, особенно он важен для оценки имплантации. PP14 снижается при неразвивающейся беременности, а также у беременных женщин с диабетической ретинопатией (но не с диабетом без ретинопатии). Концентрация PP14 снижена более чем в 2 раза на 7-й день после пика ЛГ (имплантационное окно) у женщин с рецидивирующими выкидышами в 1-м триместре беременности. Биохимический скрининг второго триместра беременности (на сроках 16- 20 недель) – определение АФП (белок альфафетопротеин, выделяемый печенью плода и обнаруживаемого только у беременных женщин) и ХГЧ (хорионгонадотропин человеческий - синтезируемый в хорионе). Проведение скрининга позволило формировать группы по хромосомной аномалии, дефектов развития нервной трубки. АФП – гликопротеин с м.м. 68 кДа, кодируется геном, принадлежащим к семейству альбумина и витамин D связывающего белка. АФП синтезируется желточным мешком и печенью плода (во втором триместре), а так-же фетальными почками и кишечником. Функции: поддержание онкотического давления, иммуномодуляция, обладает свойствами транспортного белка. Имеется гомология части молекулы АФП с молекулой альбумина (38%). Выводится фетальными почками в амниотическую жидкость. В материнскую кровь попадает трансплацентарно. Максимальная концентрация в крови плода на 9-й неделе гестации. В крови матери начинает детектироваться на 10-й неделе, концентрация растет на 15% в неделю до 25-й недели, достигая 10% от количества альбумина, затем медленно снижается до родов. Факторы, которые влияют на концентрацию в материнской крови: возраст, вес, инсулин-зависимый диабет, раса, количество плодов, почечная недостаточность у плода, приводящая к протеинурии, и тяжелые аномалии плода. Уровень АФП повышен у 85-95% женщин, беременных плодом с открытыми дефектами нервной трубки и снижен у 30% беременных плодом с СД. Гомоцистеин – аминокислота, содержащая тиоловую группу. Гипергомоцистеинемию (ГГЦ) матери во время беременности, связанную в основном с понижением концентрации витамина В12, относят к одной из причин рождения детей с дефектами развития нервной трубки,косолапостью, а также внутриутробной дистрофии, привычных выкидышей, инфарктов и отслойки материнской части плаценты. Ранние признаки преэклампсии соотносят не только с гиперкоагуляционными нарушениями в плацентарной циркуляции крови, но и считают прямым результатом ГГЦ. Показания для исследования: беременные с тромбозами и акушерскими осложнениями в прошлом.
Белок-1, связывающий инсулиноподобные факторы роста (IGFBP-1) Высокая концентрация IGFBP-1 была идентифицирована в крови беременных при почечной недостаточности, недоедании, при инсулин-зависимом сахарном диабете, циррозе и карциноме печени. Низкие значе- ния IGFBP-1 выявлены у тучных пациентов и при состояниях, связанных с гиперинсулинемией. IGFBP-1 относительно выше в случае внутриутробной задержки роста и ниже в случае беременности крупным плодом. Сывороточные уровни IGFBP-1 меняются значительно в зависимости от характера питания. Трисомия 18 характеризуется высокими значениями IGFBP-1 в сочетании с низкими IGFBP-2 в первом триместре. Диагностическое значение. Высокий уровень в материнской сыворотке – показание к гистологическому исследованию плаценты на 24-35-й неделях беременности. Концентрация белка в амниотической жидкости в 100-1000 раз выше, чем в сыворотке крови беременной женщины. Высокий уровень в амниотической жидкости связан с нарушением роста плода в 2-3 триместре беременности. В вагинальном секрете в норме этот белок не содержится, но после разрыва околоплодных оболочек амниотическая жидкость с высокой концентрацией IGFBP-1 смешивается с влагалищным секретом. На определении IGFBP-1 во влагалищном секрете основан тест PROM: Тест Actim™ PROM – экспресс-диагностика Преждевременного Разрыва Околоплодных оболочек. Для ActimTM PROM с помощью стерильного вагинального зеркала полиэфирным тампоном отбирают образец отделяемого из влагалища, который потом анализируют хроматографически. Результаты считывают через 5 мин. Тест PROM позволяет провести раннюю диагностику преждевременного разрыва мембраны околоплодного пузыря (ПРОМ) при сроке беременности 24-37 недель. ПРОМ возникает приблизительно у каждой десятой женщины и представляет собой одну из главных причин предродовых и послеродовых осложнений. За счёт ПРОМ происходит 20-50% случаев преждевременных родов и инфекционной заболеваемости матери и плода, гипоплазия легких у плода, фетальный дистресс, выпадение пуповины, развитие уродств у плода, повреждение плаценты, послеродовой эндометрит. Отсутствие своевременной диагностики ПРОМ приводит к невозможности принять меры по лечению (например, если диагноз ПРОМ поставлен позднее 24-32 часов, то у новорожденных возникает сепсис). Клиническая значимость теста PROM: Существенное уменьшение вероятности потери ребёнка в результате ПРОМ и значительное повышение шансов доносить ребёнка до срока после произошедшего ПРОМ. Инвазивные методы диагностики: биопсия хориона, плацентоцентез, кордоцентез. Биопсия хориона проводится на сроках 9-13 недель беременности, пунктируя брюшную стенку, из матки забирается аспират ворсин хориона под контролем УЗИ и проводится цитогенетическое исследование (определяют хромосомный набор плода). Плацентоцентез - аналогичная хорионбиопсии процедура, проводится на сроках- 14-20 недель. Кордоцентез – под контролем УЗИ, фиксируя датчиком пуповину плода, забирают специальной иглой кровь из вены плода и так же проводят генетические исследования. Данная процедура проводится на сроках 21-24 недели бер6еменности. Проведение цитогенетических исследований, позволяет диагностировать хромосомные заболевания у плода (синдром Дауна, Эдвардса, Патау и др.), которые приводят к тяжелей инвалидизации ребенка, умственной отсталости, порокам развития и лежит тяжелым психологическим грузом на семье.
Неонатальный скрининг представляет собой лабораторное исследование всех поступивших в лабораторию образцов крови новорожденных. Из пятен крови одного и того же тест-бланка проводится обследование ребенка и на фенилкетонурию, и на врожденный гипотироз. Только в первом случае в крови определяется концентрация фенилаланина, а во втором - тиреотропного гормона. Во многих страны осуществляется сплошное обследование новорожденных на более широкий спектр заболеваний: муковисцидоз, галактоземию, адреногенитальный синдром, болезнь кленового сиропа, дефицит биотинидазы, гемоглобинопатии. Качественные биохимические пробы с мочой, используемые для диагностики фенилкетонурии: Количественный биохимический метод определения концентрации фенилаланина в крови методом хроматографии на ионообменных смолах (автоматический аминоанализатор). Нагрузочные пробы с L-фенилаланином используются для уточнения причин гиперфенилаланинемии и при определении гетерозиготного носительства. Пищевая нагрузка ФА проводится натощак — через 1, 2, 3 и 4 часа после нагрузки. Для гетерозиготных носителей характерен высокий подъем и более медленное, чем у здоровых лиц, снижение уровня ФА после нагрузки. Кишечная форма муковисцидоза возникает в результате мутации. Мутация, характерная для всех форм муковисцидоза, затрагивает ген, отвечающий за выделительную функцию желез. В результате чего, потовые, слюнные, слезные, бронхиальные железы, а также, поджелудочная железа, начинают вырабатывать густой, вязкий, трудно-отделяемый секрет. Кроме того, при муковисцидозе, возникают нарушения транспорта электролитов через мембраны клеток (в основном, натрия и калия), вследствие чего, увеличивается степень тяжести обменных нарушений в организме. Потовая проба. Проводится уже в том случае, если у ребенка заподозрена любая из форм муковисцидоза. При этом заболевании, потовые железы ребенка также вырабатывают более концентрированный секрет, и пот ребенка содержит намного больше соли, чем у здоровых детей. Следует помнить о том, что для выставления окончательного диагноза, необходимо провести не менее трех потовых проб. Анализ кала. Позволяет косвенно определить функциональную активность ферментов печени и поджелудочной железы (определяется количество недорасщепленных белков или жиров).
|