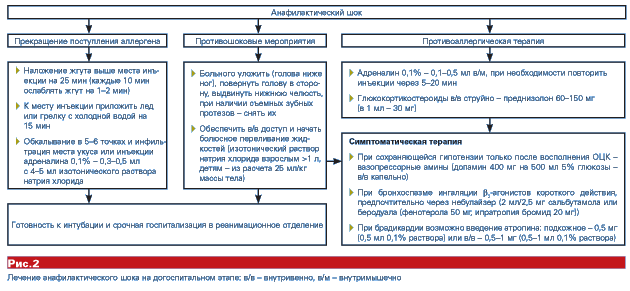
 Схема лечения анафилактического шока на догоспитальном этапе представлена на рисунке 2.
Схема лечения анафилактического шока на догоспитальном этапе представлена на рисунке 2.
Неотложные мероприятия.
Прекратить введение препарата или воздействие фактора, который вызвал анафилактический шок.
Уложить пациента горизонтально с приподнятыми нижними конечностями.
Если больной без сознания, выдвинуть его нижнюю челюсть для предупреждения западения языка и асфиксии. При наличии съемных зубных протезов их необходимо убрать.
Обеспечить интравенозный доступ (лучше 2 периферические вены одновременно).
При признаках клинической смерти провести реанимационные мероприятия, включающие закрытый массаж сердца, искусственное дыхание, интубацию трахеи; при отеке гортани рекомендуется трахеостомия.
Показания к искусственной вентиляции легких (ИВЛ) при анафилактическом шоке:
отек гортани и трахеи с нарушением проходимости дыхательных путей; -
некупируемая артериальная гипотензия; -
нарушения сознания; -
стойкий бронхоспазм; -
отек легких; -
развитие коагулопатического кровотечения. -
NB! Немедленная интубация трахеи и ИВЛ выполняется при потере сознания, снижении систолического АД ниже 70 мм рт. ст., в случае возникновения стридора
Появление стридора указывает на обструкцию просвета верхних дыхательных путей более чем на 70–80%, в связи с чем следует интубировать трахею больного трубкой максимально возможного диаметра.
Начать инфузионную терапию полиглюкином (стабизолом), изотоническим раствором натрия хлорида, во флакон с которым ввести адреналин 0,1% 2–3 мл (или 20 мл 0,5% раствора дофамина).
При анафилактическом шоке средней степени тяжести рекомендуют дробное (болюсное) введение 0,1% адреналина 0,1–0,2 мл, разведенного в изотоническом растворе натрия хлорида (1 мл 0,1% раствора адреналина разводят в 10 мл раствора), т.е. по 1–2 мл смеси через каждые 5–10 мин до стабилизации гемодинамики.
Интратрахеально адреналин вводят при наличии интубационной трубки в трахее — как альтернатива внутривенному или внутрисердечному путям введения (одномоментно 2–3 мл в разведении по 6–10 мл в изотоническом растворе натрия хлорида).
Ингаляция yвлажненного кислорода.
Глюкокортикостероиды внутривенно (в/в): преднизолон от 75–100 мг до 600 мг (1 мл = 30 мг преднизолона), дексаметазон — 4–20 мг (1 мл = 4 мг), гидрокортизон — 150–300 мг. При невозможности введения в вену, глюкокортикостероиды применяют внутримышечно (в/м).
Мембраностабилизаторы в/в: аскорбиновая кислота 500 мг/сут (8–10 мл 5% раствора или 4–5 мл 10% раствора), троксевазин 0,5 г/сут (5 мл 10% раствора), этамзилат натрия 750 мг/сут (1 мл = 125 мг), начальная доза — 500 мг, затем каждые 8 часов по 250 мг. 10.
Бронхолитики: в/в эуфиллин 2,4% 10–20 мл, но-шпа 2 мл, алупент (бриканил) 0,05% 1–2 мл (капельно); изадрин 0,5% 2 мл подкожно (п/к). 11.
Антигистаминные препараты: димедрол 1% 5 мл или супрастин 2% 2–4 мл или тавегил 6 мл в/м, циметидин 200–400 мг (10% 2–4 мл) в/в, фамотидин 20 мг каждые 12 часов (0,02 г сухого порошка разводят в 5 мл растворителя) в/в, пипольфен 2,5% 2–4 мл п/к. 12.
NB! Антигистаминные препараты (димедрол, пипольфен или супрастин) целесообразно вводить больному только после стабилизации артериального давления, так как их действие может усугубить гипотензию
Ингибиторы протеаз: трасилол (апротинин) 500 тыс.ЕД/50 мл (вводить в/в медленно или капельно в 200–400 мл изотонического раствора натрия хлорида с максимальной скоростью 5–10 мл/мин), контрикал 100 тыс.ЕД — в/в струйно медленно или капельно в 300–500 мл изотонического раствора, предварительно подготовив раствор (сухое вещество растворяют в изотоническом растворе натрия хлорида в соотношении 1 ампула контрикала на 1 ампулу растворителя (2 мл)). 13.
При появлении признаков сердечной недостаточности ввести коргликон 0,06% 1 мл в изотоническом растворе хлорида натрия, фуросемид 40–80 мг в/в струйно в изотоническом растворе натрия хлорида (1 мл = 10 мг). 14.
Если аллергическая реакция развилась на введение пенициллина, ввести 1 000 000 ЕД пенициллиназы в 2 мл изотонического раствора натрия хлорида в/м. 15.
NB! Обкалывание места инъекции раствором адреналина можно проводить только после выведения больного из критического состояния.
Критерии эффективности лечения:
систолическое АД не менее 100 мм рт.ст.; -
отсутствует цианоз; -
время свертывания крови не более 10 мин; -
количество тромбоцитов не менее 70×109/л; -
фибриноген не менее 1,5 г/л;
на тромбоэластограмме — нормо- или гиперкоагуляция; -
диурез не менее 30 мл/ч; -
отсутствует клиника бронхоспазма и нарушения проходимости дыхательных путей вследствие отека. -
После выведения больного из анафилактического шока следует продолжать введение антигистаминных препаратов, глюкокортикостероидов, дезинтоксикационную терапию в течение 7–10 дней.