Подпись старшей медсестры
|
Порядок раздачи пищи
Выдачу пищи из пищеблока проводят строго по установленному для каждого отделения времени. Её начинают только после того, как дежурный врач стационара снимет пробу с пищи. Буфетчица устанавливает бачки с пищей на специальные передвижные столики и доставляет их в буфетную, где хранится столовая посуда и установлены электрическая плита для подогрева пищи (в случае необходимости), титаны для горячей воды (кипятильники для воды большой ёмкости) и моечная. Затем после доставки пищи в отделение в соответствии с порционным требованием начинается её раздача буфетчицей, младшей медсестрой и палатной медсестрой. Если до раздачи
пищи младшая медсестра осуществляла мероприятия по уходу за больными (помогала соверш утренний туалет, занималась уборкой палат и др.), она должна переодеться в специальную одежду и тщательно обработать руки. Медицинскому персоналу должны быть выделены отдельные халаты со специальной маркировкой «Для раздачи пищи».
Больные с общим (свободным) режимом обедают в столовой, где их рассаживают по принципу диетических столов. После еды столы убирают, после ужина - моют горячей водой с мылом. Посуду моют двукратно горячей водой с горчицей или содой, обязательно дезинфицируют 0,2% осветлённым раствором хлорной извести, ополаскивают горячей водой и ставят в сушильные шкафы. Пищевые отбросы помещают в промаркированные закрытые вёдра или бачки.
Больным, находящимся на палатном режиме, пишу доставляют в палату. По палатам пищу
развозят на специальных каталках.___________________________________________________________
Не допускается раздача пищи техническим персоналом, убирающим больничные помещения (санитарками- уборщицами).
Кормление больных
В зависимости от способа приёма пищи различают следующие формы питания больных.
• Активное питание - больной принимает пищу самостоятельно.
• Пассивное питание - больной принимает пищу с помощью медицинской сестры. (Тяжелобольных кормит медицинская сестра с помощью младшего медицинского персонала.)
• Искусственное питание - кормление больного специальными питательными смесями через рот или зонд (желудочный или кишечный) либо путём внутривенного капельного введения препаратов.
Пассивное питание
При строгом постельном режиме ослабленным и тяжелобольным, а в случае необходимости и пациентам в пожилом и старческом возрасте помощь в кормлении оказывает медицинская сестра. При пассивном кормлении следует одной рукой приподнять голову больного вместе с подушкой, другой - подносить к его рту поильник с жидкой пищей или ложку с едой. Кормить больного нужно малыми порциями, обязательно оставляя пациенту время на пережёвывание и глотание; поить его следует с помощью поильника или из стакана с применением специальной трубочки.
 Рис. 4-1. Кормление больной: а — поднесение поильника; б - кормление с помощью ложки.
Рис. 4-1. Кормление больной: а — поднесение поильника; б - кормление с помощью ложки.
|
Порядок выполнения процедуры (рис. 4-1).
1. Проветрить помещение.
2. Обработать больному руки (вымыть или протереть влажным тёплым полотенцем).
3. Положить на шею и грудь больного чистую салфетку.
4. Установить на прикроватную тумбочку (столик) посуду с тёплой едой.
_______ 5. Придать больному удобное положение (сидя или полусидя).___________________________
При строгом постельном режиме следует одной рукой приподнимать голову больного вместе с подушкой, другой - подносить к его рту поильник с жидкой пищей или ложку с едой.
6. Выбрать такое положение, чтобы было удобно и пациенту, и медицинской сестре (например, при наличии у больного перелома или острого нарушения мозгового кровообращения).
7. Кормить малыми порциями пищи, обязательно оставляя пациенту время на пережё вание и глотание.
8. Поить больного с помощью поильника или из стакана с использованием специальной трубочки.
9. Убрать посуду, салфетку (фартук), помочь больному прополоскать рот, вымыть (протереть) ему руки.
10. Уложить пациента в исходное положение.
Искусственное питание
Под искусственным питанием понимают введение в организм больного пищи (питательных веществ) энтерально (греч. entera - кишки), т.е. через ЖКТ, и парентерально (греч. para - рядом, entera - кишки) - минуя ЖКТ.
Основные показания для искусственного питания.
• Поражение языка, глотки, гортани, пищевода: отёк, травматическое повреждение, ранение, опухоль, ожоги, рубцовые изменения и пр.
• Расстройство глотания: после соответствующей операции, при поражении мозга - нарушении мозгового кровообращения, ботулизме, при черепно-мозговой травме и пр.
• Заболевания желудка с его непроходимостью.
• Коматозное состояние.
• Психическое заболевание (отказ от пищи).
• Терминальная стадия кахексии.
Энтеральное питание - вид нутритивной терапии (лат. nutricium - питание), используемой при невозможности адекватного обеспечения энергетических и пластических потребностей организма естественным путём. При этом питательные вещества вводят через рот либо посредством желудочного зонда, либо через внутрикишечный зонд. Ранее использовали и ректальный путь введения питательных веществ - ректальное питание (введение пищи через прямую кишку), однако в современной медицине его не применяют, поскольку доказано, что в толстой кишке не всасываются жиры и аминокислоты. Тем не менее, в ряде случаев (например, при резком обезвоживании вследствие неукротимой рвоты) возможно ректальное введение так называемого физиологического раствора (0,9% раствора натрия хлорида), раствора глюкозы и пр. Подобный метод называют питательной клизмой.
Организацию энтерального питания в лечебно-профилактических учреждениях осуществляет бригада нутритивной поддержки, включающая врачей анестезиологов-реаниматологов, гастроэнтерологов, терапевтов и хирургов, прошедших специальную подготовку по энтеральному питанию.
Основные показания:
• новообразования, особенно в области головы, шеи и желудка;
• расстройства ЦНС - коматозные состояния, нарушения мозгового кровообращения;
• лучевая и химиотерапия;
• заболевания ЖКТ - хронический панкреатит, неспецифический язвенный колит и др.;
• заболевания печени и желчевыводящих путей;
• питание в пред- и послеоперационные периоды;
• травма, ожоги, острые отравления;
• инфекционные заболевания - ботулизм, столбняк и др.;
• психические расстройства - нервно-психическая анорексия (упорный, обусловленный психическим заболеванием отказ от приёма пищи), тяжёлая депрессия.
Основные противопоказания: кишечная непроходимость, острый панкреатит, тяжёлые формы мальабсорбции (лат. та1ш - плохой, absorptio - поглощение; нарушение всасывания в тонкой кишке одного или нескольких питательных веществ), продолжающееся желудочно-кишечное кровотечение; шок; анурия (при отсутствии острого замещения почечных функций); наличие пищевой аллергии на компоненты назначенной питательной смеси; неукротимая рвота.
В зависимости от продолжительности курса энтерального питания и сохранности функционального состояния различных отделов ЖКТ выделяют следующие пути введения питательных смесей.
1. Употребление питательных смесей в виде напитков через трубку мелкими глотками.
2. Зондовое питание с помощью назогастральных, назодуоденальных, назоеюнальных и двухканальных зондов (последние - для аспирации желудочно-кишечного содержимого и интра- кишечного введения питательных смесей, преимущественно для хирургических больных).
3. Путём наложения стом (греч. stoma - отверстие: созданный оперативным путём нар ный свищ полого органа): гастростомы (отверстие в желудке), дуоденостомы (отверстие в двенадцатиперстной кишке), еюностомы (отверстие в тощей кишке). Стомы могут быть наложены хирургическим лапаротомическим или хирургическим эндоскопическим методами.
Существует несколько способов энтерального введения питательных веществ:
• отдельными порциями (фракционно) согласно назначенной диете (например, 8 раз в день по 50 мл; 4 раза в день по 300 мл);
• капельно, медленно, длительно;
• автоматически регулируя поступление пищи с помощью специального дозатора.
Для энтерального кормления используют жидкую пищу (бульон, морс, молочную смесь), минеральную воду; также могут быть применены гомогенные диетические консервы (мясные, овощные) и смеси, сбалансированные по содержанию белков, жиров, углеводов, минеральных солей и витаминов. Используют следующие питательные смеси для энтерального питания.
1. Смеси, способствующие раннему восстановлению в тонкой кишке функции поддержания гомеостаза и поддержанию водно-электролитного баланса организма: «Глюкосолан», «Гаст- ролит», «Регидрон».
2. Элементные, химически точные питательные смеси - для питания больных с выраженными нарушениями пищеварительной функции и явными метаболическими расстройствами (печёночная и почечная недостаточность, сахарный диабет и др.): «Вивонекс», «Травасорб», «Hepatic Aid» (с высоким содержанием разветвлённых аминокислот - валина, лейцина, изолейцина) и пр.
3. Полуэлементные сбалансированные питательные смеси (как правило, в их состав входит и полный набор витаминов, макро- и микроэлементов) для питания больных с нарушением пищеварительных функций: «Nutrilon Pepti», «Reabilan», «Peptamen» и др.
4. Полимерные, хорошо сбалансированные питательные смеси (искусственно созданные питательные смеси, содержащие в оптимальных соотношениях все основные питательные вещества): сухие питательные смеси «Оволакт», «Унипит», «Nutrison» и др.; жидкие, готовые к употреблению питательные смеси («Nutrison Standart», «Nutrison Energy» и др.).
5. Модульные питательные смеси (концентрат одного или нескольких макро- или микроэлементов) применяют в качестве дополнительного источника питания для обогащения суточного рациона питания человека: «Белковый ЭНПИТ», «Фортоген», «Диета-15», «АтланТЭН», «Пепта- мин» и др. Различают белковые, энергетические и витаминно-минеральные модульные смеси. Эти смеси не применяют в качестве изолированного энтерального питания больных, так как они не являются сбалансированными.
Выбор смесей для адекватного энтерального питания зависит от характера и тяжести течения заболевания, а также от степени сохранности функций ЖКТ. Так, при нормальных потребностях и сохранности функций ЖКТ назначают стандартные питательные смеси, при критических и иммунодефицитных состояниях - питательные смеси с высоким содержанием легкоусвояемого белка, обогащённые микроэлементами, глутамином, аргинином и омега-3 жирными кислотами, при нарушении функции почек - питательные смеси с содержанием высоко биологически ценного белка и аминокислот. При нефункционирующем кишечнике (кишечная непроходимость, тяжёлые формы мальабсорбции) больному показано парентеральное питание.
Парентеральное питание (кормление) осуществляют путём внутривенного капельного введения препаратов. Техника введения аналогична внутривенному введению лекарственных средств.
Основные показания.
• Механическое препятствие для прохождения пищи в различных отделах ЖКТ: опухолевые образования, ожоговые или послеоперационные сужения пищевода, входного или выходного отдела желудка.
• Предоперационная подготовка больных с обширными полостными операциями, истощённых пациентов.
• Послеоперационное ведение больных после операций на ЖКТ.
• Ожоговая болезнь, сепсис.
• Большая кровопотеря.
• Нарушение процессов переваривания и всасывания в ЖКТ (холера, дизентерия, энтероколит, болезнь оперированного желудка и пр.), неукротимая рвота.
• Анорексия и отказ от пищи.
Для парентерального кормления применяют следующие виды питательных растворов. «Белки - белковые гидролизаты, растворы аминокислот: «Вамин», «Аминосол», полиамин и др.
• Жиры - жировые эмульсии.
• Углеводы - 10% раствор глюкозы, как правило, с добавлением микроэлементов и витаминов.
• Препараты крови, плазма, плазмозаменители. Различают три основных вида парентерального питания.
1. Полное - все питательные вещества вводят в сосудистое русло, больной не пьёт даже воду.
2. Частичное (неполное) - используют только основные питательные вещества (например, белки и углеводы).
3. Вспомогательное - питание через рот недостаточно и необходимо дополнительное введение ряда питательных веществ.
Большие дозы гипертонического раствора глюкозы (10% раствора), назначаемые при парентеральном питании, раздражают периферические вены и могут вызвать флебиты, поэтому их вводят только в центральные вены (подключичную) через постоянный катетер, который ставят пункционным способом с тщательным соблюдением правил асептики и антисептики.

|
Термометры: устройство, дезинфекция, хранение
Термометр (греч. therme - тепло, metreo - измерять; в просторечии - градусник) - прибор для измерения температуры. Медицинский термометр впервые предложил немецкий учёный Габриель Даниель Фаренгейт (1686-1736) в 1724 г.; он использовал свою шкалу температуры, которую до настоящего времени называют шкалой Фаренгейта. Различают следующие виды медицинских термометров, используемых для измерения температуры тела:
• ртутный максимальный;
• цифровой (с памятью);
• моментальный (используют при измерении температуры тела у больных, находящихся в бессознательном, спящем и возбуждённом состоянии, а также при скрининговом обследовании). Ртутный термометр изготовлен из стекла, внутри которого помещён резервуар с ртутью с отходящим от него запаянным на конце капилляром. Шкала термометра (шкала Цельсия, которую предложил шведский ученый Андерс Цельсий (1701-1744); Celsius - отсюда буква «С» при обозначении градусов по шкале Цельсия) в пределах от 34 до 42-43 °С имеет минимальные деления в 0,1 °С (рис. 5-1).
 Рис. 5-1. Медицинский термометр со шкалой Цельсия.
Рис. 5-1. Медицинский термометр со шкалой Цельсия.
|
Термометр называют максимальным в связи с тем, что после измерения температуры тела он продолжает показывать ту температуру, которая была обнаружена у человека при измерении (максимальную), так как ртуть не может самостоятельно опуститься в резервуар термометра без его дополнительного встряхивания. Это обусловлено особым устройством капилляра медицинского термометра, имеющего сужение, препятствующее обратному движению ртути в резервуар после измерения температуры тела. Чтобы ртуть вернулась в резервуар, термометр необходимо встряхнуть.
В настоящее время созданы цифровые термометры с памятью, которые не содержат ртути и стекла, а также термометры для мгновенного измерения температуры (за 2 с), особенно полезные при термометрии у спящих детей или у больных, находящихся в возбуждённом состоянии (рис. 5-2). Подобные термометры оказались незаменимыми во время недавней борьбы с «атипичной пневмонией» (SARS- Severe Acute Respiratory Syndrome), когда таким образом измеряли температуру тела у тысяч людей на транспортных потоках (аэропорты, железная дорога).
""Щ ШЩЩЩЦ.
Рис- 5-2. Термометр для мгновенного измерения температуры тела.
Правила дезинфекции и хранения медицинских термометров.
1. Промыть термометры проточной водой.
2. Подготовить ёмкость (стакан) из тёмного стекла, уложив на дно вату (чтобы не разбивался резервуар с ртутью) и налив дезинфицирующий раствор (например, 0,5% раствор хлорамина
Б).
3. Уложить термометры на 15 мин в подготовленную ёмкость.
4. Вынуть термометры, ополоснуть проточной водой, вытереть насухо.
5. Уложить обработанные термометры в другую ёмкость, также заполненную дезинфицирующим раствором с маркировкой «Чистые термометры».
Измерение температуры тела
Термометрия - измерение температуры. Как правило, термометрию проводят дважды в сутки - утром натощак (в 7-8 ч утра) и вечером перед последним приёмом пищи (в 17-18 ч). По специальным показаниям температуру тела можно измерять каждые 2-3 ч.
Перед измерением температуры необходимо вынуть термометр из дезинфицирующего раствора, ополоснуть (так как у некоторых больных возможны аллергическая реакция или раздражение кожи от хлорамина Б), затем вытереть и встряхнуть. Основная область измерения температуры тела - подмышечная впадина; кожа должна быть сухой, так как при наличии пота термометр может показывать температуру на 0,5 °С ниже реальной. Длительность измерения температуры тела максимальным термометром - не менее 10 мин. После измерения термометр встряхивают и опускают в стакан с дезинфицирующим раствором.
Прежде чем дать термометр другому больному, термометр ополаскивают проточной водой, тщательно вытирают насухо и встряхивают до снижения столбика ртути ниже отметки 35 °С. Места измерения температуры тела.
• Подмышечные впадины.
• Полость рта (термометр помещают под язык).
• Паховые складки (у детей).
• Прямая кишка (как правило, у тяжелобольных; температура в прямой кишке обычно на 0,5-1 °С выше, чем в подмышечной впадине).
Измерение температуры тела в подмышечной впадине
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температурный лист.
Порядок выполнения процедуры.
1. Осмотреть подмышечную впадину, вытереть салфеткой кожу подмышечной области
насухо.
2. Вынуть термометр из стакана с дезинфицирующим раствором. После дезинфекции термометр следует ополоснуть проточной водой и тщательно вытереть насухо.
3. Встряхнуть термометр для того, чтобы ртутный столбик опустился до отметки ниже 35
°С.
4. Поместить термометр в подмышечную впадину таким образом, чтобы ртутный резервуар со всех сторон соприкасался с телом пациента; попросить больного плотно прижать плечо к грудной клетке (при необходимости медицинский работник должен помочь больному удерживать
руку).
5. Вынуть термометр через 10 мин, снять показания.
6. Встряхнуть ртуть в термометре до отметки ниже 35 °С.
7. Поместить термометр в ёмкость с дезинфицирующим раствором.
8. Зафиксировать показания термометра в температурном листе. Измерение температуры в прямой кишке
Показания для измерения ректальной температуры: общее охлаждение организма, поражение кожи и воспалительные процессы в подмышечной области, определение у женщин даты овуляции (процесс разрыва фолликула и выхода яйцеклетки).
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), вазелин, перчатки медицинские, температурный лист.
Порядок выполнения процедуры.
1. Уложить больного на бок с поджатыми к животу ногами.
2. Надеть резиновые перчатки.
3. Вынуть термометр из стакана с дезинфицирующим раствором, ополоснуть, тщательно вытереть насухо.
4. Встряхнуть термометр, чтобы ртутный столбик опустился ниже 35 °С.
5. Смазать вазелином ртутный конец термометра.
6. Ввести термометр в прямую кишку на глубину 2-4 см, затем осторожно сжать ягодицы (ягодицы должны плотно прилегать одна к другой).
7. Измерять температуру в течение 5 мин.
8. Вынуть термометр, запомнить полученный результат.

|
9. Тщательно вымыть термометр тёплой водой и поместить его в ёмкость с дезин рующим раствором.
10. Снять перчатки, вымыть руки.
11. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °С.
12. Продезинфицировать термометр.
13. Зафиксировать показания термометра в температурном листе с указанием места измерения (в прямой кишке).
Измерение температуры в паховой складке (у детей)
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температурный лист.
Порядок выполнения процедуры.
1. Во избежание кожных аллергических реакций при контакте с хлорамином Б после дезинфекции термометр нужно ополоснуть проточной водой.
2. Тщательно вытереть термометр и встряхнуть его для снижения ртутного столбика до отметки ниже 35 °С.
3. Согнуть ногу ребенка в тазобедренном и коленном суставах таким образом, чтобы термометр находился в образовавшейся складке кожи.
4. Измерять температуру в течение 5 мин.
5. Извлечь термометр, запомнить полученный результат.
6. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °С.
7. Поместить термометр в ёмкость с дезинфицирующим раствором.
8. Отметить результат в температурном листе с указанием места измерения («в паховой складке»).
Регистрация результатов термометрии
Измеренную температуру тела необходимо зафиксировать в журнале учёта на посту медицинской сестры, а также в температурном листе истории болезни пациента.
В температурный лист, предназначенный для ежедневного контроля за состоянием больного, заносят данные термометрии, а также результаты измерения ЧДД в цифровом виде, пульса и АД, массы тела (каждые 7-10 дней), количества выпитой за сутки жидкости и количества выделенной за сутки мочи (в миллилитрах), а также наличие стула (знаком «+»).
На температурном листе по оси абсцисс (по горизонтали) отмечают дни, каждый из которых разделён на два столбика - «у» (утро) и «в» (вечер). По оси ординат (по вертикали) имеется несколько шкал - для температурной кривой («Т»), кривой пульса («П») и АД («АД»). В шкале «Т» каждое деление сетки по оси ординат составляет 0,2 °С. Температуру тела отмечают точками (синим или чёрным цветом), после соединения которых прямыми линиями получается так называемая температурная кривая. Её тип имеет диагностическое значение при ряде заболеваний.
Кроме графической регистрации температуры тела, на температурном листе строят кривые изменения пульса (отмечают красным цветом) и вертикальными столбиками красным цветом отображают АД.
У здорового человека температура тела может колебаться от 36 до 37 °С, причём утром она обычно ниже, вечером - выше. Обычные физиологические колебания температуры тела в течение дня составляют 0,1-0,6 °С. Возрастные особенности температуры - у детей она несколько выше, у пожилых и истощённых лиц отмечают снижение температуры тела, поэтому иногда даже тяжёлое воспалительное заболевание (например, воспаление лёгких) у таких больных может протекать с нормальной температурой тела.
Ситуации, при которых возможно получение ошибочных термометрических данных, следующие.
• Медицинская сестра забыла встряхнуть термометр.
• У больного приложена грелка к руке, на которой измеряется температура тела.
• Измерение температуры тела проводилось у тяжелобольного, и он недостаточно плотно прижимал термометр к телу.
• Резервуар с ртутью находился вне подмышечной области.
• Симуляция больным повышенной температуры тела.
Характеристика температуры тела человека

|
Температура тела - индикатор теплового состояния организма, регулируемого системой терморегуляции, состоящей из следующих элементов:

|
• центральные терморецепторы (гипоталамус);
• эфферентные пути.
Система терморегуляции обеспечивает функционирование процессов теплопродукции и теплоотдачи, благодаря чему у здорового человека поддерживается относительно постоянная температура тела.
Температура тела в норме составляет 36-37 °С; суточные колебания обычно регистрируются в пределах 0,1-0,6 "С и не должны превышать 1 °С. Максимальную температуру тела отмечают вечером (в 17-21 ч), минимальную - утром (в 3-6 ч). В ряде случаев у здорового человека отмечается незначительное повышение температуры:
• при интенсивной физической нагрузке;
• после приёма пищи;
• при сильном эмоциональном напряжении;
• у женщин в период овуляции (повышение на 0,6-0,8 °С);
• в жаркую погоду (на 0,1-0,5 °С выше, чем зимой).
У детей обычно температура тела выше, чем у взрослого человека; у лиц пожилого и старческого возраста температура тела несколько снижается.
Летальная максимальная температура тела составляет 43 °С, летальная минимальная температура - 15-23 °С.
Лихорадка
Повышение температуры тела более 37 °С - лихорадка (лат. febris) - возникает в результате воздействия на организм различных биологически активных веществ - так называемых пирогенов (греч. pyretos - огонь, жар, genesis - возникновение, развитие), в качестве которых могут выступать чужеродные белки (микробы, их токсины, сыворотки, вакцины), продукты распада тканей при травме, ожоге, воспалительном процессе, ряд лекарственных веществ и др. Повышение температуры тела на 1 °С сопровождается увеличением ЧДД на 4 дыхательных движения в минуту и учащением пульса на 8-10 в минуту у взрослых и до 20 в минуту у детей.
Лихорадка - защитно-приспособительная реакция организма, возникающая в ответ на действие патогенных раздражителей и выражающаяся в перестройке терморегуляции с целью поддержания более высокого, чем в норме, уровня теплосодержания и температуры тела. В основе повышения температуры лежат изменения терморегуляции, связанные со сдвигами в обмене веществ (накоплением пирогенов). Чаще всего лихорадка возникает при инфекционных заболеваниях, но повышение температуры может иметь и чисто неврогенное происхождение (в этом случае повышение температуры тела не связано с накоплением пирогенов). Очень опасной (смертельной) может быть генетически обусловленная гиперергическая реакция детей на наркоз.
Типы лихорадок в зависимости от величины температуры тела
По высоте (степени) подъёма температуры тела различают следующие лихорадки.
• Субфебрильная - температура тела 37-38 °С; обычно связана с консервацией тепла и задержкой его в организме в результате снижения теплоотдачи независимо от наличия или отсутствия воспалительных очагов инфекции.
• Умеренная (фебрильная) - температура тела 38-39 °С.
• Высокая (пиретическая) - температура тела 39-41 "С.
_______ • Чрезмерная (гиперпиретическая) - температура тела более 41 °С.____

|
Гиперпиретическая лихорадка опасна для жизни, особенно у детей.
Гипотермией называют температуру ниже 36 "С.
Типы температурных кривых
По характеру колебаний температуры тела в течение суток (иногда и более продолжительного периода) различают следующие типы лихорадок (типы температурных кривых).
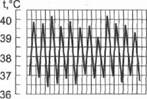
1. Постоянная лихорадка (febris continua'. колебания температуры тела в течение суток не превышают 1 °С, обычно в пределах 38-39 °С (рис. 5-3). Такая лихорадка характерна для острых инфекционных болезней. При пневмонии, острых респираторных вирусных инфекциях
температура тела достигает высоких значений быстро - за несколько часов, при тифах - пос пенно, за несколько дней: при сыпном тифе - за 2-3 дня, при брюшном тифе - за 3-6 дней. 1,'С
H 38 37 36
] L
!
2. Ремиттирующая, или послабляющая, лихорадка (febris remittens): длительная лихорадка с суточными колебаниями температуры тела, превышающими 1 °С (до 2 °С), без снижения до нормального уровня (рис. 5-4). Она характерна для многих инфекций, очаговой пневмонии, плеврита, гнойных заболеваний.
3. Гектическая, или истощающая, лихорадка (febris hectica): суточные колебания температуры тела очень выражены (3-5 °С) с падением до нормальных или субнормальных значений (рис. 5-5). Подобные колебания температуры тела могут происходить несколько раз в сутки. Гектиче- ская лихорадка характерна для сепсиса, абсцессов - гнойников (например, лёгких и других органов), милиарного туберкулёза.

|
2 4 6 8 10 12 14 16 Сутки
|
| . J__ I_ I_ I_ I__ L J—LJ |
| 4 6 8 Сутки |
| 10 12 |
| Рис. 5-5. Температурная кривая при гекгической лихорадке. |

| ШГГМ'ГШГНМШМШШН гиты WMWrriiiiuii ршш |
| 2 4 6 8 10 12 14 16 Сутки |
| Рис. 5-4. Температурная кривая при ремитгирующей лихорадке. |
Рнс, 5-6. Температурная кривая при интермиттирующей лихорадке.
4. Интермиттирующая, или перемежающаяся, лихорадка (febris intermittens). Температура тела быстро повышается до 39-40 °С и в течение нескольких часов (т.е. быстро) снижается до нормы (рис. 5-6). Через 1 или 3 дня подъём температуры тела повторяется. Таким образом, происходит более или менее правильная смена высокой и нормальной температуры тела в течение нескольких дней. Этот тип температурной кривой характерен для малярии и так называемой средиземноморской лихорадки (периодической болезни).
 2 4 6 6 10 12 14 16 18 20 22 24 26 28
Сутки Рис. 5-8. Температурная кривая
при извращённой лихорадке.
Рис. 5-7. Температурная кривая при возвратной лихорадке.
2 4 6 6 10 12 14 16 18 20 22 24 26 28
Сутки Рис. 5-8. Температурная кривая
при извращённой лихорадке.
Рис. 5-7. Температурная кривая при возвратной лихорадке.
|
5. Возвратная лихорадка (febris recurrens): в отличие от перемежающейся лихорадки, быстро повысившаяся температура тела сохраняется на повышенном уровне в течение нескольких дней, потом временно снижается до нормы с последующим новым повышением, и так многократно (рис. 5-7). Такая лихорадка характерна для возвратного тифа.
6. Извращённая лихорадка (febris inversa): при такой лихорадке утренняя температура ла выше вечерней (рис. 5-8). Эта разновидность температурной кривой характерна для туберкулёза.
7. Неправильная лихорадка (febris irregularis, febris atypica): лихорадка неопределённой длительности с неправильными и разнообразными суточными колебаниями (рис. 5-9). Она характерна для гриппа, ревматизма.

| .................................... 2 4 6 е 10 12 14 16 Сутки Рис. 5-9. Температурная кривая при неправильной лихорадке. |

|
8. Волнообразная лихорадка (febris undulans): отмечают смену периодов постепенного (за несколько дней) нарастания температуры тела и постепенного же её снижения (рис. 5-10). Такая лихорадка характерна для бруцеллёза.

|
Типы лихорадки по длительности
По длительности сохранения лихорадки различают следующие виды.
1. Мимолётная - до 2 ч.
2. Острая - до 15 сут.
3. Подострая - до 45 сут.
4. Хроническая - свыше 45 сут. Стадии лихорадки
В развитии лихорадки выделяют три стадии.
1. Стадия подъёма температуры тела (stadium incrementi): преобладают процессы теплообразования (за счёт уменьшения потоотделения и сужения сосудов кожи понижается теплоотдача). Больной в этот период мёрзнет, испытывает озноб, головную боль, чувство «ломоты» в суставах и мышцах; могут появиться побледнение и синюшность конечностей.
2. Стадия постоянно высокой температуры тела (вершина температуры, stadium fastigii): характерно относительное постоянство температуры тела с поддержанием её на высоком уровне (процессы теплоотдачи и теплообразования уравновешиваются). Больной жалуется на чувство жара, головную боль, сухость во рту, беспокоен; возможно затемнение сознания. Нередко развиваются учащение дыхания (тахипноэ), частое сердцебиение (тахикардия) и понижение АД (артериальная гипотензия).
3. Стадия падения температуры тела (stadium decrementi): при снижении температуры тела преобладают процессы теплоотдачи. В зависимости от характера снижения температуры тела различают лизис (греч. lysis - растворение) - медленное падение температуры тела в течение нескольких суток и кризис (греч. krisis - переломный момент) - быстрое падение температуры тела в течение 5-8 ч. Кризис опасен возможностью развития острой сосудистой недостаточности.
Особенности ухода за лихорадящими больными
Принципы ухода за лихорадящими больными в зависимости от стадии (периода) лихорадки можно кратко
сформулировать следующим образом: в первый период лихорадки необходимо «согреть» больного, во второй период лихорадки следует «охладить» больного, а в третий период необходимо предупредить падение АД и сердечно-сосудистые осложнения.
Первый период лихорадки (рис. 5-11). При резком и внезапном повышении температу тела больной ощущает озноб, боль в мышцах, головную боль, не может согреться. Медицинская сестра должна уложить больного в постель, хорошо укрыть его тёплым одеялом, к ногам положить грелку; следует обеспечить больному обильное горячее питьё (чай, настой шиповника и др.); необходимо контролировать физиологические отправления, не допускать сквозняков, обеспечить постоянное наблюдение за больным.