Астана 2015
Хронический диссеминированный туберкулез развивается в результате многократно повторяющихся волн микобактериемии, что приводит к появлению все новых и новых очагов в легких. При этом
течении заболевания состояние очагов диссеминации отличается разной степенью давности.
Очаги за счет разного времени образования различаются по размеру (милиарные, мелкие, средние, крупные) и морфологической структуре.
Встречаются эпителиоидноклеточные гранулемы с признаками фиброзирования в виде образования капсул или полного рубцевания, а на их фоне — очаги с острым распадом и образованием полостей, а также более старые полостные образования.
Все это свидетельствует о том, что процесс протекает во времени с периодами обострения и затихания. В периоды обострения очаги могут увеличиваться не только в количестве, но и в размерах, путем распространения воспалительных изменений по периметру. На всем протяжении легочной ткани имеются признаки эмфиземы.
Формируется диффузный сетчатый пневмосклероз, уменьшается объем верхних отделов легких за счет фиброзных и цирротических изменений, происходит передислокация бронхососудистого пучка; часто имеются плевральные изменения.
При хроническом диссеминированном туберкулезе через определенный промежуток времени формируется правожелудочковая гипертрофия миокарда (легочное сердце).
При всех формах диссеминированного туберкулеза возможно обсеменение МБТ других органов и тканей (оболочек мозга и серозные оболочки, кости и органы мочеполовой системы, кишечник и др.).
Хронический диссеминированный туберкулез легких развивается в результате повторных (многократных) гемато- или лимфогенных высыпаний через различные интервалы у больных, неэффективно леченных по поводу свежих форм диссеминированного туберкулеза. Характерным признаком является наличие очагов разной интенсивности и размеров среди фиброзно-измененной легочной ткани: ограниченная форма — очаги локализуются в верхних отделах легких; распространенная форма — очаги локализуются во всех отделах легких. У некоторых больных обнаруживают штампованные каверны.
Клинические проявления. Хронический диссеминированный туберкулез легких имеет волнообразное течение: в период ремиссии клинические симптомы частично угасают, а при обострении процесса — усиливаются. Эта форма туберкулеза сопровождается мало выраженными признаками интоксикации. Часто больные чувствуют себя удовлетворительно, однако при тщательном расспросе обнаруживают наличие общей слабости и одышку при физической нагрузке. Выделение МВТ развивается при распаде легочной ткани и образовании каверны. Прогрессирование процесса с образованием деструктивных изменений в легких сопровождается нарастанием симптомов интоксикации, может развиться кровохарканье. Со временем появляются признаки хронического легочного сердца (одышка, диффузный цианоз).
Вследствие развития фиброза у больных хроническим диссеминированным туберкулезом легких в верхних отделах легких нередко образуются бронхоэктазы (при перкуссии — укорочение легочного звука). В нижних отделах развивается эмфизема (при перкуссии — тимпанит). В легких, чаще в паравертебральной области, выслушивают сухие, реже — влажные хрипы.
Изменения в анализе крови характеризуются незначительным лейкоцитозом, сдвигом лейкоцитарной формулы влево, моноцитозом, повышением СОЭ. При стабилизации процесса показатели анализа крови нормализуются.
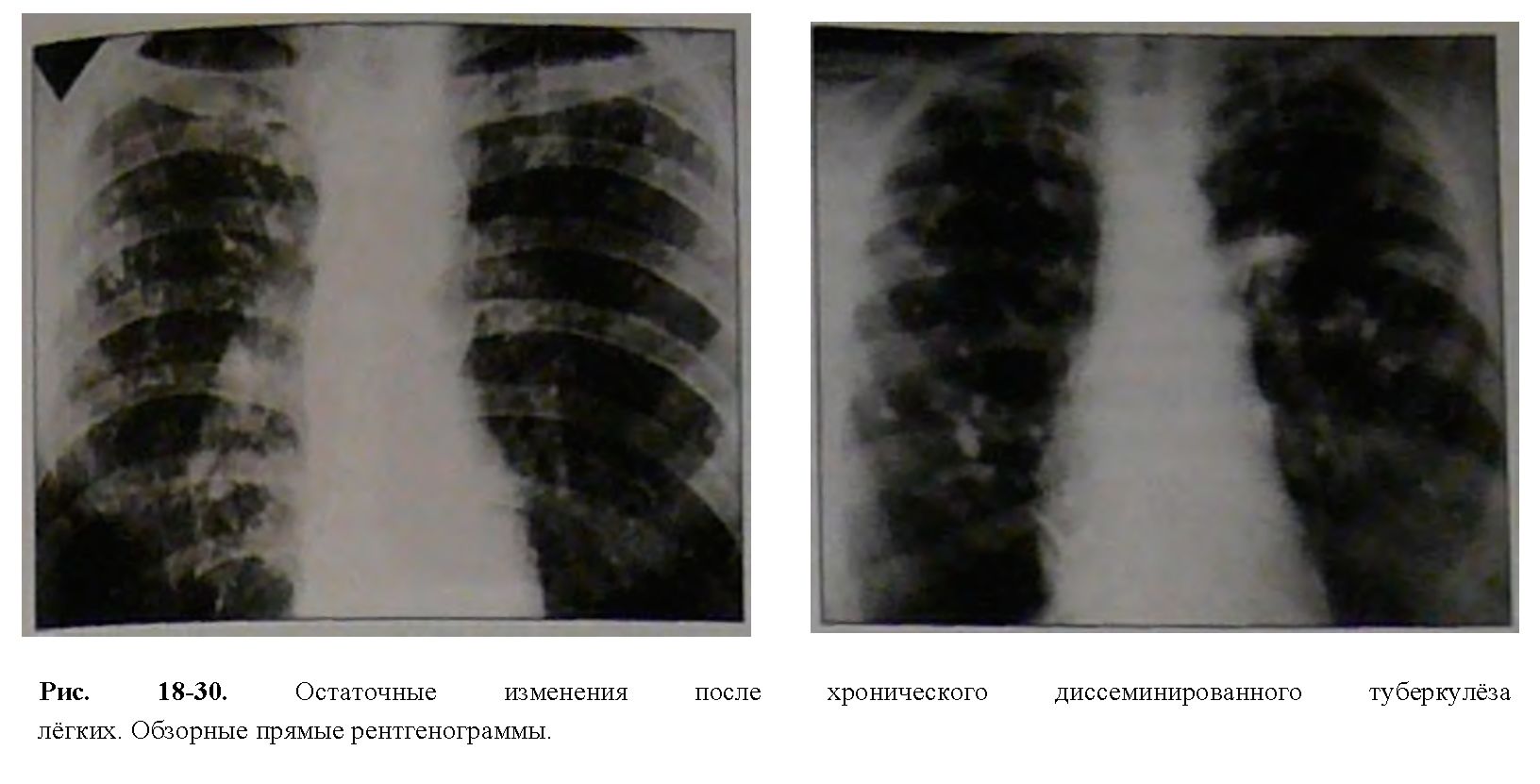
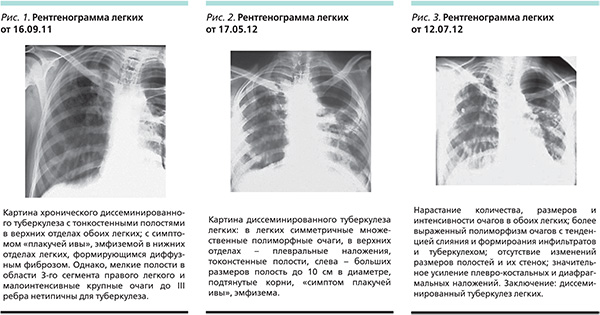
Рентгенологические признаки хронического диссеминированного туберкулеза легких:
- асимметрично размещенные полиморфные очаги разных размеров и плотности (симптом звездного неба), более плотные очаги — в верхних долях легких;
- штампованные каверны;
- фиброзные изменения в легких (симптом плакучей ивы);
- бронхоэктазы, эмфизема, эмфизематозные буллы.
Исходы:
благоприятный — уплотнение и петрификация очагов;
относительно благоприятный — прогрессирование фиброзных изменений, развитие эмфиземы;
неблагоприятный — переход в фиброзно-кавернозный туберкулез легких или казеозную пневмонию.
Дифференциальную диагностику диссеминированного туберкулеза проводят с двусторонней очаговой пневмонией, бронхиолитом, карциноматозом легких, пневмокониозами (силикозом, силикотуберкулезом и др.), саркоидозом, застойными явлениями в легких, коллагенозами, муковисцидозом.
Пневмония. Двусторонняя очаговая пневмония проявляется рентгенологическим синдромом легочной диссеминации. Ее возбудителями являются стафило-, стрепто-, пневмококки, вирусы, пневмоцисты, легионеллы. Необходимо проведение бактериологического исследования мокроты для выделения возможного возбудителя и определения его чувствительности к антибиотикам.
При такой же распространенности процесса у больных туберкулезом общее состояние более легкое, аускультативные изменения незначительные, отсутствуют симптомы катара верхних дыхательных путей.
Саркоидоз (болезнь Бенье—Бека—Шаумана). Саркоидоз II стадии, как и диссеминированный туберкулез, чаще начинается бессимптомно или малосимптомно с появления сухого кашля, небольшой одышки, боли в груди.
Диагностические критерии II стадии саркоидоза:
- наличие синдрома Лефгрена (температура тела 38—39°С, боль в суставах, кожный зуд);
- при аускультации — незначительные изменения даже при большой распространенности процесса;
- возможно одновременное поражение глаз, слюнных желез, кожи, сердца и других органов, увеличение отдельных групп периферических лимфатических узлов;
- локализация очагов преимущественно в нижних и средних отделах легких, очаги однотипные, количество их уменьшается в направлении от корней легких;
- рентгенологические изменения при легочной форме саркоидоза без видимого увеличения внутригрудных лимфатических узлов характеризуются наличием очаговых теней и интерстициальных уплотнений в легких, чаще в средних отделах. При увеличении лимфатических узлов отмечается однородная тень, которая резко отграничена от окружающей ткани. Полости распада отсутствуют;
- туберкулиновые пробы преимущественно отрицательные или слабоположительные;
- данные анализа крови — лейкопения, лимфопения, возможно незначительное увеличение СОЭ. Характерна гиперкальциемия, повышенная активность АПФ. При наличии соответствующего антигена выполняют тест Квейма;
- при проведении ФБС — нежная сосудистая сеточка на слизистой оболочке бронхов, саркоидные бляшки, признаки атрофического бронхита;
- использование антимикобактериальных препаратов неэффективно, положительная динамика наступает при назначении кортикостероидов.
Застойные явления в легких возникают при левожелудочковой сердечной недостаточности (декомпенсированные митральные пороки сердца, гипертоническая болезнь, ишемическая болезнь сердца, постинфарктный кардиосклероз и др.). Застой крови в малом круге кровообращения может стать причиной образования в легких двусторонних очаговых теней, подобных теням при диссеминированном туберкулезе.
Диагностические критерии:
- данные анамнеза о перенесенном ревматизме, других заболеваниях сердца;
- отсутствие явлений интоксикации;
- прогрессирующая одышка, сухой кашель (реже — влажный) при нормальной температуре тела;
- изменения размеров и конфигурации сердца, нарушения ритма, сердечные шумы, патологические изменения при ЭКГ-исследовании, иногда — отеки, увеличение печени;
- рентгенологически — очаги преимущественно в нижних и прикорневых участках, а также застойные расширенные корни. Возможно накопление транссудата в плевральной полости, что напоминает диссеминированный туберкулез легких, осложненный плевритом;
- лечение мочегонными препаратами, сердечными гликозидами и другими препаратами способствуют положительной клинической и рентгенологической динамике;
- туберкулез легких может развиться у лиц с сердечной патологией, поэтому в каждом случае необходимо тщательное обследование больного, многоразовое исследование мокроты на МБТ.
Коллагенозы — заболевания, которые характеризуются диффузным поражением соединительной ткани и сосудов (ревматизм, ревматоидный артрит, системная красная волчанка, узелковый периартериит, системная склеродермия, дерматомиозит и др.). При этих заболеваниях клинические симптомы (лихорадка, снижение массы тела, боль в грудной клетке, кашель с мокротой, иногда кровохарканье, одышка, цианоз, хрипы в легких) и рентгенологические изменения в легких (очаговые изменения, полостные образования, плеврит) похожи на проявления туберкулеза. Также возможно развитие двусторонней диссеминации, характерной для диссеминированного туберкулеза легких.
Диагностические критерии:
- характерно формирование васкулитов (сопровождаются кровохарканьем, одышкой) и периваскулярного склероза, которые рентгенологически проявляются усиленным легочным рисунком и очаговыми тенями, напоминающими диссеминированный туберкулез легких;
- одновременное поражение нескольких органов (кожи, суставов, почек, легких, лимфатических узлов, плевры, сердца и др.);
- аллергические и аутоиммунные реакции в виде кожной сыпи, артритов, артралгий;
- данные анализа крови — высокое содержание фибриногена, Р- и у- глобулинов, значительное повышение СОЭ;
- часто возникает астматический компонент заболевания;
- рентгенологически — двустороннее симметричное поражение, как правило, в нижних и прикорневых отделах легких (диссеминированный туберкулез локализуется преимущественно в верхних и средних отделах легких);
- вовлечение в процесс плевры (плеврит) присуще и для коллагенозов, и для диссеминированного туберкулеза легких, но при туберкулезе процесс чаще односторонний, при коллагенозах — двусторонний со склонностью к быстрому рассасыванию (ревматизм, ревматоидный артрит, системная красная волчанка, узелковый периартериит);
- возможно формирование тонкостенных полостей (МБТ-);
- на фоне кортикостероидной терапии коллагенозное поражение легких быстро регрессирует.
Для дифференциальной диагностики этой группы заболеваний проводят ФБС, биопсию кожи и мышц.
При коллагенозах с наличием синдрома легочной диссеминации необходимо учитывать возможность присоединения туберкулеза под влиянием массивной кортикостероидной терапии. Таким больным проводят детальное клинико-рентгенологическое обследование и туберкулинодиагностику, многократно исследуют мокроту на МВТ.
Патогенез (что происходит?) во время Хронического гематогенно-диссеминированного туберкулеза легких:
Первичное инфицирование микобактериями туберкулеза и скрытое течение туберкулёзной инфекции.
Первичное заражение человека МБТ обычно происходит аэрогенным путем. Другие пути проникновения - алиментарный, контактный и трансплацентарный - встречаются значительно реже.
Система дыхания защищена от проникновения микобактерий мукоцилиарным клиренсом (выделение бокаловидными клетками дыхательных путей слизи, которая склеивает поступившие микобактерии, и дальнейшая элиминация микобактерий с помощью волнообразных колебаний мерцательного эпителия). Нарушение мукоцилиарного клиренса при остром и хроническом воспалении верхних дыхательных путей, трахеи и крупных бронхов, а также под воздействием токсических веществ делает возможным проникновение микобактерий в бронхиолы и альвеолы, после чего вероятность инфицирования и заболевания туберкулёзом значительно увеличивается.
Возможность заражения алиментарным путём обусловлена состоянием стенки кишечника и его всасывающей функции.
Возбудители туберкулёза не выделяют какой-либо экзотоксин, который мог бы стимулировать фагоцитоз. Возможности фагоцитоза микобактерий на этом этапе ограничены, поэтому присутствие в тканях небольшого количества возбудителя проявляется не сразу. Микобактерии находятся вне клеток и размножаются медленно, и ткани некоторое время сохраняют нормальную структуру. Это состояние называется «латентный микробизм». Независимо от начальной локализации они с током лимфы попадают в регионарные лимфатические узлы, после чего лимфогенно распространяются по организму - происходит первичная (облигатная) микобактериемия. Микобактерии задерживаются в органах с наиболее развитым микроциркуляторным руслом (лёгкие, лимфатические узлы, корковый слой почек, эпифизы и метафизы трубчатых костей, ампуллярно-фимбриональные отделы маточных труб, увеальный тракт глаза). Поскольку возбудитель продолжает размножаться, а иммунитет ещё не сформировался, популяция возбудителя значительно увеличивается.
Тем не менее, в месте скопления большого числа микобактерий начинается фагоцитоз. Сначала возбудителей начинают фагоцитировать и разрушать полинуклеарные лейкоциты, однако безуспешно - все они гибнут, вступив в контакт с МБТ, из-за слабого бактерицидного потенциала.
Затем к фагоцитозу МБТ подключаются макрофаги. Однако МБТ синтезируют АТФ-положительные протоны, сульфаты и факторы вирулентности (корд-факторы), в результате чего нарушается функция лизосом макрофагов. Образование фаголизосомы становится невозможным, поэтому лизосомальные ферменты макрофагов не могут воздействовать на поглощённые микобактерии. МБТ располагаются внутриклеточно, продолжают расти, размножаться и всё больше повреждают клетку-хозяина. Макрофаг постепенно погибает, а микобактерии вновь попадают в межклеточное пространство. Этот процесс называется «незавершённым фагоцитозом».
Повышение ферментативной активности макрофагов и выделение ими различных медиаторов может вести к появлению клеток повышенной чувствительности замедленного типа (ПЧЗТ) к антигенам МБТ. Макрофаги трансформируются в эпителиоидные гигантские клетки Лангханса, которые участвуют в ограничении зоны воспаления. Образуется экссудативно-продуктивная и продуктивная туберкулёзная гранулёма, образование которой свидетельствует о хорошем иммунном ответе на инфекцию и о способности организма локализовать микобактериальную агрессию. На высоте гранулематозной реакции в гранулеме находятся Т-лимфоциты (преобладают), B-лимфоциты, макрофаги (осуществляют фагоцитоз, выполняют аффекторную и эффекторную функции); макрофаги постепенно трансформируются в эпителиоидные клетки (осуществляют пиноцитоз, синтезируют гидролитические ферменты). В центре гранулёмы может появиться небольшой участок казеозного некроза, который формируется из тел макрофагов, погибших при контакте с МБТ.
Реакция ПЧЗТ появляется через 2-3 недели после инфицирования, а достаточно выраженный клеточный иммунитет формируется через 8 недель. После этого размножение микобактерий замедляется, общее их число уменьшается, специфическая воспалительная реакция затихает. Но полной ликвидации возбудителя из очага воспаления не происходит. Сохранившиеся МБТ локализуются внутриклеточно (L-формы) и предотвращают формирование фаголизосомы, поэтому недоступны для лизосомальных ферментов. Такой противотуберкулёзный иммунитет называется нестерильным. Оставшиеся в организме МБТ поддерживают популяцию сенсибилизированных Т-лимфоцитов и обеспечивают достаточный уровень иммунологической активности. Таким образом, человек может сохранять МБТ в своем организме длительное время и даже всю жизнь. При ослаблении иммунитета возникает угроза активизации сохранившейся популяции МБТ и заболевания туберкулёзом.
Приобретенный иммунитет к МБТ снижается при СПИДе, сахарном диабете, язвенной болезни, злоупотреблении алкоголем и длительном применении наркотиков, а также при голодании, стрессовых ситуациях, беременности, лечении гормонами или иммунодепрессантами.
В целом риск развития туберкулёза у впервые инфицированного человека составляет около 8 % в первые 2 года после заражения, постепенно снижаясь в последующие годы.
Возникновение клинически выраженного туберкулёза
В случае недостаточной активации макрофагов фагоцитоз неэффективен, размножение МБТ макрофагами не контролируется и потому происходит в геометрической прогрессии. Фагоцитирующие клетки не справляются с объёмом работы и массово гибнут. При этом в межклеточное пространство поступает большое количество медиаторов и протеолитических ферментов, которые повреждают прилежащие ткани. Происходит своеобразное «разжижение» тканей, формируется особая питательная среда, способствующая росту и размножению внеклеточно расположенных МБТ.
Большая популяция МБТ нарушает баланс в иммунной защите: количество Т-супресоров (CD8+) растёт, иммунологическая активность Т-хелперов (CD4+) падает. Сначала резко усиливается, а затем ослабевает ПЧЗТ к антигенам МБТ. Воспалительная реакция приобретает распространённый характер. Повышается проницаемость сосудистой стенки, в ткани поступают белки плазмы, лейкоциты и моноциты. Формируются туберкулёзные гранулёмы, в которых преобладает казеозный некроз. Усиливается инфильтрация наружного слоя полинуклеарными лейкоцитами, макрофагами и лимфоидными клетками. Отдельные гранулёмы сливаются, общий объём туберкулёзного поражения увеличивается. Первичное инфицирование трансформируется в клинически выраженный туберкулёз.
Симптомы Хронического гематогенно-диссеминированного туберкулеза легких:
Частым предвестником обострения хронического гематогенно-диссеминированного туберкулеза легких является экссудативный плеврит. Предшествуют или сопутствуют хроническому гематогенно-диссеминированному туберкулезу легких туберкулез почек, костей или других органов.
Физикально в легких, в паравертебральном пространстве выслушиваются рассеянные сухие и мелкопузырчатые, влажные хрипы, шум трения плевры.
Характерным является нарушение функции нервной системы и коры головного мозга: лабильность психики, раздражительность, снижение трудоспособности, потеря сна, невротические реакции. Наблюдаются эндокринные расстройства - гипер- или гипотиреоз.
У больных отмечаются кровохарканье и легочное кровотечение, симптомы обструктивного бронхита с явлениями бронхоспазма. Появляются признаки легочно-сердечной недостаточности: цианоз, тахикардия, одышка, застойные явления в легких, печени, почках, отеки нижних конечностей.
Диагностика Хронического гематогенно-диссеминированного туберкулеза легких:
В гемограмме наблюдается ядерный сдвиг нейтрофилов влево, лимфопения, моноцитоз, ускорение СОЭ.
Больные становятся бациллярными.
Рентгенологическая картина характеризуется уплотнением соединительной ткани легких, неравномерной сетчатостью и грубой тяжистостью легочного рисунка. На этом фоне, преимущественно в верхних отделах легких, имеются рассеянные, различной полиморфности очаги. В краевых и нижних отделах отмечаются признаки эмфиземы.
При прогрессировании хронического гематогенно-диссеминированного туберкулеза отмечаются нарастание одышки, увеличение количества мокроты, появление кровохарканья. В легких, над кавернами, на фоне бронхиального дыхания выслушиваются распространенные влажные, среднепузырчатые хрипы. Присоединяется специфическое поражение верхних дыхательных путей, кишечника, серозных оболочек и других органов.
Под влиянием различных методов лечения (химиотерапии, патогенетического лечения) уменьшается кашель, прекращается бацилловыделение, рассасываются свежие очаги, диссеминации.
Клинико-рентгенологическая картина различных форм диссеминированного туберкулеза напоминает ряд заболеваний, для которых характерна очаговая диссеминация в легких. Это инфекционно-воспалительные заболевания, бактериальные, вирусные, грибковые поражения легких, ретикулезы, коллагенозы, опухоли легких.
Дифференцированный диагноз. Наибольшую группу заболеваний легких, с которыми следует сравнивать диссеминированные формы туберкулеза, составляют лобулярные бронхопневмонии различной этиологии (послекоревые, гриппозные, септические и др.).
Лечение Хронического гематогенно-диссеминированного туберкулеза легких:
Лечение туберкулёза легких должно быть непрерывным и обязательно должно проводиться одновременно несколькими противотуберкулёзными препаратами. Каждое из 4-5 лекарств, которые больной принимает ежедневно в течение 6 месяцев, по-разному воздействует на палочки Коха, и только совместное их применение может достичь цели - окончательно ее уничтожить.
Для качественного излечения одних противотуберкулёзных лекарств недостаточно. Больным также прописывают физиотерапию, дыхательнаую гимнастику и препараты, поднимающие иммунитет.







