Частота сердечных сокращений в разные возрастные периоды 1 страница
Под влиянием блуждающего нерва урежается сердечный ритм и могут появиться синусовая аритмия (типа дыхательной) и отдельные «вагусные импульсы» - резко удлиненные интервалы между сердечными сокращениями. Рефлекторные воздействия осуществляются интерорецепторами как самого сердца, так и других внутренних органов, что меняет частоту ритма под воздействием различных физиологических факторов. Такие функции миокарда, как автоматизм, возбудимость, проводимость, сократимость и тоничность, осуществляются так же, как у взрослых. Коронарные сосуды до 2 лет распределяются по рассыпному типу, с 2 до 6 лет - по смешанному, после 6 лет - по взрослому, магистральному типу. Увеличиваются просвет и толщина стенок (за счет интимы) основных сосудов, а периферические ветви редуцируются. Обильная васкуляризация и рыхлая клетчатка, окружающая сосуды, создают предрасположенность к воспалительным и дистрофическим изменениям миокарда. Склероз и инфаркт миокарда в раннем возрасте встречаются очень редко. Главный ствол легочной артерии к моменту рождения относительно короткий и делится на две примерно равные ветви, что создает у некоторых детей перепады давления между сосудами (до 8 - 15 ммрт.ст.) и может быть причиной появления характерного систолического шума периферического стеноза легочной артерии. После рождения просвет легочной артерии вначале не увеличивается, а диамегр ее ветвей растет достаточно интенсивно, что приводит к исчезновению перепада давления обычно к 5 - 6 мес. Стенка легочной артерии состоит из эластических волокон с гладкомышечными элементами. В ответ на гипоксию и ацидоз просвет артерии может существенно уменьшаться. У детей первых недель и месяцев жизни мышечный слой легочных сосудов менее выражен, чем объясняется меньшая ответная реакция детей на гипоксию. Длина аорты до бифуркации к моменту рождения в среднем составляет 125 мм, диаметр ее выхода - около 6 мм. Такая же ширина свойственна нисходящему отделу. Устье аорты, расположенное на расстоянии 10 мм от места отхождения левой подключичной артерии, имеет внутренний диаметр только около 4 мм. В первые месяцы жизни область устья расширяется, и после полугодия сужение просвета здесь уже не определяется. Темп роста магистральных сосудов в сравнении с сердцем более медленный. Так, если объем сердца к 15 годам увеличивается в 7 раз, то окружность аорты только в 3 раза. С годами несколько уменьшается разница в величине просвета лёгочной артерии и аорты. К рождению ширина аорты составляет 16 мм, лёгочной артерии - 21 мм, к 10 - 12 годам их просвет сравнивается, а у взрослых аорта имеет диаметр 80 мм, а легочная артерия - 74 мм. Окружность ствола легочной артерии у детей больше окружности ствола восходящей аорты. Просвет артерий в целом с возрастом несколько суживается относительно размеров сердца и нарастающей длины тела. Только после 16 лет артериальное сосудистое русло несколько расширяется. Кровеносные сосуды новорожденных тонкостенные, мышечные и эластические волокна в них развиты недостаточно. Стенки артерий более эластичны, поэтому периферическое сопротивление, артериальное давление и скорость кровотока у здоровых детей первых лет жизни меньше, чем у взрослых. С возрастом у детей растет систолическое АД, диастолическое имеет только тенденцию к повышению (табл. 5). Просвет артерий относительно широк, артерий и вен - приблизительно одинаков. В связи с тем, что вены растут быстрее артерий, к 16 годам их просвет становится вдвое шире, чем просвет артерий.
К 12 годам структура сосудов такая же, как у взрослых. Дифференцировка артериальной и венозной сети проявляется развитием коллатеральных сосудов, возникновением клапанного аппарата в венах, увеличением числа и длины капилляров. Капилляры у детей хорошо развиты, широкие, их число достигает 6 - 8 в линейном поле зрения. Они имеют неправильную форму (короткие, извитые), проницаемость их у детей выше, чем у взрослых.
МЕТОДИКА ИССЛЕДОВАНИЯ Методика включает: жалобы, анамнез, осмотр, пальпацию, перкуссию, аускультацию и инструментальные исследования. Анамнез. При сборе анамнеза следует выявить жалобы больного, выяснить, когда они возникли, что провоцировало их появление. Чаще всего встречаются: одышка в покое или при движениях; синюха (цианоз) губ, ногтей, общий синеватый оттенок кожи в покое или при физической нагрузке; отеки ног, поясницы, лица; сердцебиение (субъективное ощущение сердечных толчков или «замирания» сердца). При наличии жалоб на боли в области сердца необходимо уточнить их локализацию, время и частоту возникновения, продолжительность, интенсивность, иррадиацию, провоцирующие факторы, индивидуальные проявления, чем они снимаются. При расспросе больного и его родителей уточняют частоту возникновения ОРВИ, ангин у ребенка, вре:ля появления шума в сердце, выясняют наличие или отсутствие в семье больных ревматизмом, пороками сердца и т.д. Общий осмотр. При общем осмотре определяют наличие или отсутствие сознания, тяжесть состояния н положение больного. Положение больного при сердечной недостаточности вынужденное, при выраженной - на правом боку с высоким изголовьем, при резко выраженной - полусидя или сидя с опущенными ногами. При острой сосудистой недостаточности больные обычно лежат с низким изголовьем и избегают движений. Тяжесть состояния определяется наличием одышки, цианоза и видимых отеков, уровнем артериального давления. Одышка может проявляться как учащением дыхания (тахипноэ), так и участием в дыхании вспомогательной мускулатуры. По своему характеру сердечная одышка является экспираторной или смешанной, усиливается в положении лежа и ослабляется в положении сидя (ортопноэ). Иногда одышка имеет вид приступов, сопровождающихся появлением цианоза. Она свидетельствует о декомпенсации. При осмотре кожных покровов можно выявить бледность кожи или синюху (цианоз), обусловленную замедлением кровотока в тканях. Кожа в зоне цианоза холодная. Он может локализоваться вокруг рта - периораль-ный цианоз, на концах пальцев рук и ног, кончике носа и щеках («митральная бабочка»), на губах, кончике языка и ушей в виде акроцианоза или быть более распространенным вплоть до тотального. Оттенок может быть бледно-голубым, синим, вишнево-красным и др. Цианоз может возникать при физической нагрузке или сохраняться постоянно. При осмотре шеи у здорового ребенка пульсация сонных артерий кнутри от грудино-ключично-сосцевидной мышцы в вертикальном положении обычно не видна или видна слабо. При наличии патологии кнаружи от грудино-ключично-сосцевидной мышцы можно увидеть набухание и пульсацию шейных вен. Можно выявить также патологическую пульсацию в области эпигастрия, надчревной области и в правом подреберье. На нижних конечностях могут быть заметны пастозность или отеки, которые возникают при недостаточности кровообращения. Вначале отеки появляются к вечеру, а к утру исчезают. Затем, если отеки нарастают, они могут появиться на туловище, пояснице, лице и в полостях. Сердечные отеки перемещаются под влиянием силы тяжести, они более выражены на той стороне тела, где лежит больной. Обращают внимание на форму фаланг пальцев рук и ног и форму ногтей для выявления «барабанных палочек» и «часовых стекол». При аортальной недостаточности можно увидеть прекапиллярный пульс: при легком нажатии на конец ногтя так, чтобы посередине его осталось небольшое белое пятно, видно, что при каждом пульсовом ударе пятно расширяется, а затем сужается. При осмотре полости рта у таких больных можно заметить ритмичную смену побеления и покраснения слизистой оболочки. Имеет значение и телосложение пациента. При диспропорции развития верхней и нижней половин тела-«атлетическом» плечевом поясе при отстающих в росте ногах и слабо развитом тазе - можно предположить наличие коарктации аорты. Осмотр области сердца. При осмотре можно увидеть верхушечный или сердечный толчок, а также «сердечный горб». Верхушечный толчок-это пульсация, обусловленная ударом верхушки сердца о переднюю грудную стенку, видимая в пределах одного межреберья у многих детей (до 2-летнего возраста - в четвертом межреберье кнаружи от правой среднеключичной линии, у детей старше 5 лет - в пятом межреберье по этой линии или кнутри от нее). При патологических состояниях верхушечный толчок может смещаться в вертикальном и горизонтальном положениях. При ряде заболеваний можно увидеть пульсацию во втором, третьем межреберьях слева и справа от грудины, а также в области ее рукоятки. Сердечный толчок - это разлитая пульсация всей сердечной области, которая возникает только при патологических ситуациях. При осмотре области сердца у больных можно увидеть деформацию ребер, образующих равномерное выпячивание из-за усиленного сокращения гипертрофированного сердца - сердечный горб. При массивных выпотных перикардитах отмечается сглаженность межреберных промежутков. При осмотре периферических сосудов определяют степень извитости артерий, а также оценивают состояние вен, выявляют их переполнение и расширение. Пальпация. При пальпации области сердца можно определить верхушечный толчок (в том случае, если верхушка сердца приходится на межреберье), для чего необходимо наложить ладонь правой руки на левую половину грудной клетки ребенка у основания грудины пальцами вдоль межреберий по направлению к аксиллярной области. Если верхушка сердца ударяет в ребро, необходимо повернуть ребенка на бок. Когда толчок ориентировочно найден, на него помещают подушечки II и III пальцев, расположенных перпендикулярно грудной клетке, чтобы оценить следующие его характеристики. Локализация. У детей до 2 лет - четвертое межреберье кнаружи от среднеключичной линии; от 2 до 7 лет - пятое межреберье кнаружи от среднеключичной линии; после 7 лет - пятое межреберье по среднеключичной линии или кнутри от нее. Ширина верхушечного толчка зависит от величины занимаемой им площади (в норме у взрослых 1,5 - 2 см). Если он меньше, его называют ограниченным, если больше - разлитым. У детей толчок описывают как разлитой, если он пальпируется в двух и более межреберьях. Величина (высота) верхушечного толчка определяется амплитудой колебания грудной клетки. Различают умеренный (норма), высокий и низкий верхушечный толчок. Сила (резистентность) верхушечного толчка - это сопротивление, которое ощущается пальцами, препятствующими толчку. Выделяют умеренный (норма), высокий резистентный и ослабленный верхушечный толчок. Высота верхушечного толчка увеличивается при возбуждении ребенка; кроме того, изменение высоты и силы верхушечного толчка зависит от развития подкожного жирового слоя. Верхушечный толчок не удается определить при выпотном перикардите, тяжелом миокардите или при расположении верхушки сердца за ребром.
При пальпации области сердца у некоторых больных с тяжелой патологией сердца можно выявить дрожание передней грудной стенки, которое называется кошачьим мурлыканьем. При пальпации периферических артерий оценивают артериальный пульс - толчкообразные, периодические колебания стенок периферических сосудов, синхронные с систолой сердца. Пальпаторно исследуют пульс на лучевой, сонной (у внутреннего края грудино-ключично-сосцевидной мышцы на уровне верхнего края щитовидного хряща), височной (в височной ямке), бедренной (на уровне середины пупартовой связки), подколенной (в подколенной ямке), задней большеберцовой (за внутренней лодыжкой), артериях, на артерии тыла стопы - на границе дистальной и средней трети стопы. Пульс прощупывают на обеих руках и ногах и сравнивают. На бедренных артериях пульс сильнее, чем на руках. У детей грудного возраста на ногах в норме пульс слабее.
Ритмичность. Ритм может быть правильным или неправильным. В норме у детей пульс бывает очень лабильным. Аритмия максимально выражена в возрасте 4 - 12 лет, чаще всего связана с дыханием (на выдохе пульс урежается). Дыхательная аритмия устраняется при задержке дыхания. В раннем возрасте на одно дыхательное движение приходится 3 - 3,5 сердечных сокращения, в старшем - 4. Напряжение ощущение, которое возникает при пережатии пульсовой волны (в норме умеренное, бывает также напряженный твердый и ненапряженный мягкий пульс). По степени напряжения судят о тонусе артериальной стенки и артериальном давлении.
Необходимо сравнить частоту пульса с числом сердечных сокращений по данным аускультации. Дефицит пульса - такое состояние, при котором не все пульсовые волны достигают лучевой артерии. Перкуссия. При перкуссии сердца определяют его размеры, конфигурацию и положение, а также ширину сосудистого пучка. У детей в возрасте старше 4 лет перкуссию сердца проводят так же, как у взрослых; у детей раннего возраста при непосредственной перкуссии используют только один перкутирующий палец, а при опосредованной перкуссии палец - плессиметр накладывают только одной концевой фалангой и перкутируют по ее тыльной поверхности. Перкуссия г - на бедренной артерии должна быть тихой. Область, соответствующая топографическим границам сердца, называется относительной сердечной тупостью, поскольку участок его передней поверхности частично прикрыт легкими и при перкуссии дает притуплённый перкуторный тон. Тупой перкуторный тон определяется над участком передней поверхности сердца, не прикрытым легкими, который называется абсолютной сердечной тупостью; в практике его определение широко не используется.
Верхняя граница сердца перкутируется по левой парастернальной линии, она образуется конусом легочной артерии и ушком левого предсердия. Палец-плессиметр располагают в первом межреберье и затем спускаются вниз до появления притупления перкуторного звука. Левая граница сердца образуется левым желудочком. Для ее определения следует вначале найти верхушечный толчок. Палец-плессиметр располагают параллельно предполагаемой границе сердца перпендикулярно ходу ребер в том межреберье, где локализован верхушечный толчок. Перкуссию проводят от средней аксиллярной линии по направлению к сердцу до появления притупления звука.
Границы относительной сердечной тупости по возрастным группам приведены в табл. 6. Ширина сосудистого пучка определяется во втором межреберье при перкуссии справа и слева по направлению к грудине (в норме пучок не выходит за грудину).


Тон I выслушивается после большой паузы, тон II - после малой паузы. Тон I совпадает с верхушечным толчком и пульсом на сонной артерии. Звучность тонов зависит от близости расположения клапанов, где возникают звуковые колебания, от проведения этих звуков по току крови и по уплотненной мышце, а также от близости прилегания к грудной стенке. Аускультацию проводят в местах наилучшего выслушивания звуковых феноменов, возникающих в области клапанов, в следующем порядке: 1-я точка - верхушка сердца, область верхушечного толчка - место выслушивания митрального клапана; 2-я точка - второе межреберье справа от грудины - место выслушивания клапана аорты; 3-я точка второе межреберье слева от грудины - место выслушивания клапана легочной артерии; 4-я точка - у основания мечевидного отростка справа - место выслушивания трехстворчатого клапана; 5-я точка (точка Боткина)- место прикрепления III - IV ребер слева от грудины - место выслушивания аортального и митрального клапанов. Тоны I и II различаются по звучности: у взрослых на верхушке лучше слышен I тон, а на основании сердца, над клапанами аорты и легочной артерии - II тон. В том случае, если II тон звучнее над аортой, чем над легочной артерией, считают, что это - акцент II тона над аортой, а если, напротив, II тон звучнее над легочной артерией, чем над аортой, это расценивают как акцент II тона над легочной артерией. У здоровых детей тоны сердца ясные. Умеренно ослабленные тоны называются приглушенными, резко ослабленные - глухими. У детей первых дней жизни наблюдается физиологическое ослабление тонов сердца, а в последующем тоны сердца у детей отличаются большей звучностью и ясностью. Соотношение звучности тонов с возрастом меняется. У новорожденных в течение первых 2- 3 дней на верхушке и в 5-й точке II тон громче I тона, затем они выравниваются по звучности, а с 3 мес преобладает I тон. На основании сердца в периоде новорожденности лучше слышен II тон, затем звучность тонов сравнивается, а с полутора лет снова преобладает II тон. С 2 до 12 лет II тон во втором межреберье слева прослушивается лучше, чем справа, т.е. имеется физиологический акцент II тона над легочной артерией. К 12 годам звучность тонов сравнивается, а затем II тон лучше выслушивается справа (над аортой). У взрослых звучность II тона над аортой и легочной артерией примерно одинаковая.
При эмбриокардии (маятникообразный ритм) громкость I и II тонов одинакова, а также равны интервалы между тонами. На протяжении первых 2 нед жизни эмбриокардия расценизается как вариант нормы. При аускультации можно обнаружить сердечные шумы, которые отличаются от тонов большей длительностью звучания, менее четким началом и периодом затихания. Шумы находятся в определенном соотношении с фазами сердечного цикла. Шумы часто выслушиваются у детей, даже у совершенно здоровых, при этом они более звучные и отчетливые. Шумы различают по интенсивности (громкости), тембру (грубый, жесткий, дующий, нежный, мягкий, музыкальный, скребущий), продолжительности (короткий или длинный), локализации (точки или зоны максимальной слышимости), по связи с систолой, диастолой или с тонами, по области преимущественного проведения, по отношению к перемене положения тела и физической нагрузке. Систолические шумы возникают в сердце и крупных сосудах в фазу сокращения (систолу) и выслушиваются между первым и вторым тоном. Диастолические шумы возникают в фазу диастолы и выслушиваются во время большой паузы между вторым и первым тоном. Интенсивность шумов может быть очень разной. Громкость зависит от скорости кровотока и условий проведения звука на грудную стенку. Наиболее громкие шумы выслушиваются при небольших пороках с сохраненной сократительной способностью миокарда у худых детей. Интенсивность шума зависит от величины ударного объема: чем он больше, тем сильнее шум. Выделяют две группы шумов: внутрисердечные и внесердечные. Внутрисердечные делят на органические, обусловленные дефектами клапанов или перегородок сердца, и неорганические (функциональные), при которых пороков сердца нет. Органические шумы возникают при наличии анатомических особенностей стенок, отверстий или клапанов сердца. Они возникают при врожденных или приобретенных пороках, воспалении эндокарда и перикарда, поражении миокарда. Функциональные шумы выслушиваются более чем у 50% детей после 2 лет. К функциональным шумам относятся: - шумы мышечного происхождения, возникающие вследствие неполного смыкания клапанов сердца и сосудов из-за снижения тонуса папиллярных мышц или всего миокарда; они чаще выслушиваются на верхушке и в 5~й точке; - шумы нейровегетативной дисфункции, также обусловленные изменением тонуса папиллярных мышц и сосудистого тонуса; они чаще отмечаются у подростков; - шумы формирования сердца, возникающие вследствие неравномерного роста разных отделов сердца и обусловленные-несоответствием размеров камер и отверстий сердца и сосудов; они чаще выслушиваются над легочной артерией у детей преддошкольного и дошкольного возраста, а у школьников-на верхушке сердца. Функциональным шумам присущи следующие свойства: - они практически всегда являются систолическими; - непродолжительны, редко занимают всю систолу, обычно слышны в середине систолы; - по характеру могут быть мягкими или «музыкальными»; - выслушиваются на ограниченном участке; - не проводятся на другие точки; - непостоянны, зависят от положения тела (лучше выслушиваются в положении лежа), фазы дыхания (исчезают или резко ослабляются на глубине вдоха), физической нагрузки (меняют интенсивность и тембр). Пограничные шумы - шумы «малых аномалий» сердца - возникают при наличии небольших отверстий в перегородках, невыраженных стенозов крупных сосудов, при своеобразии расположения или наличии дополнительных хорд, особенностях строения папиллярных мышц и др. В этих случаях отсутствуют гемодинамические расстройства, изменения размеров сердца и сократительной способности миокарда. Из внесердечных шумов наиболее часто встречаются шумы при анемии, обусловленные изменением реологических свойств крови. Аускультация сосудов. В норме у здорового ребенка на сонной и подключичной артериях можно выслушать два тона, на бедренной - только I тон, на других артериях тоны не выслушиваются. Над артериями можно выслушать шумы, которые возникают в самих артериях или проводятся к ним с клапанов сердца и аорты. Для измерения артериального давления используют манжетки, соответствующие возрасту и окружности плеча ребенка. Нагнетают воздух в манжетку до превышения на 30 - 40 мм рт. ст. того давления, при котором исчезла пульсация пальпируемой артерии. Устанавливают фонендоскоп, фиксируют момент первого появления тонов и затем их полного исчезновения или резкого изменения громкости. Измерение проводят трижды. Артериальное давление измеряют на руках и ногах ребенка, разница должна составлять 15 - 20 мм рт.ст. Инструментальные методы исследования. Для оценки размеров сердца и магистральных сосудов применяют рентгенографию в трех проекциях. Важное значение для диагностики заболеваний сердца имеет ЭКГ, которая у детей разного возраста имеет ряд особенностей. Для объективной оценки шумов используют фонокардиографию (ФКГ), поликардиографию, эхо-кардиографию (ЭхоКГ), допплерографию. Последняя, как и реовазография, позволяет судить о состоянии сосудов. Пример формулировки заключения. Ребенок 10 лет. Жалоб нет. При общем осмотре отеков, цианоза, одышки нет. Пульс на лучевых, височных, сонных, бедренных, подколенных артериях и артериях стоп определяется одинаково с обеих сторон. Пульс на лучевой артерии ритмичный, частота 78 в 1 мин, умеренного напряжения и наполнения. АД 100/60 мм рт. ст. на правой руке. При осмотре область сердца не изменена, патологическая пульсация отсутствует. Верхушечный толчок определяется в пятом межреберье, локализованный, умеренной высоты и силы. Границы сердца: верхняя в третьем межреберье, правая - по правому краю грудины, левая-кнутри от левой срединно-ключичной линии. Тоны сердца ясные, ритмичные. Соотношение звучности тонов во всех точках правильное. Шумы не выслушиваются - изменений со стороны сердечно-сосудистой системы нет.
|

 Сердечный толчок ощущается всей ладонью как сотрясение участка грудной клетки над всей областью сердца. У здоровых детей не выявляется. Для определения патологической пульсации ладонь накладывают параллельно грудине слева, а затем на грудину и парастернально справа.
Сердечный толчок ощущается всей ладонью как сотрясение участка грудной клетки над всей областью сердца. У здоровых детей не выявляется. Для определения патологической пульсации ладонь накладывают параллельно грудине слева, а затем на грудину и парастернально справа.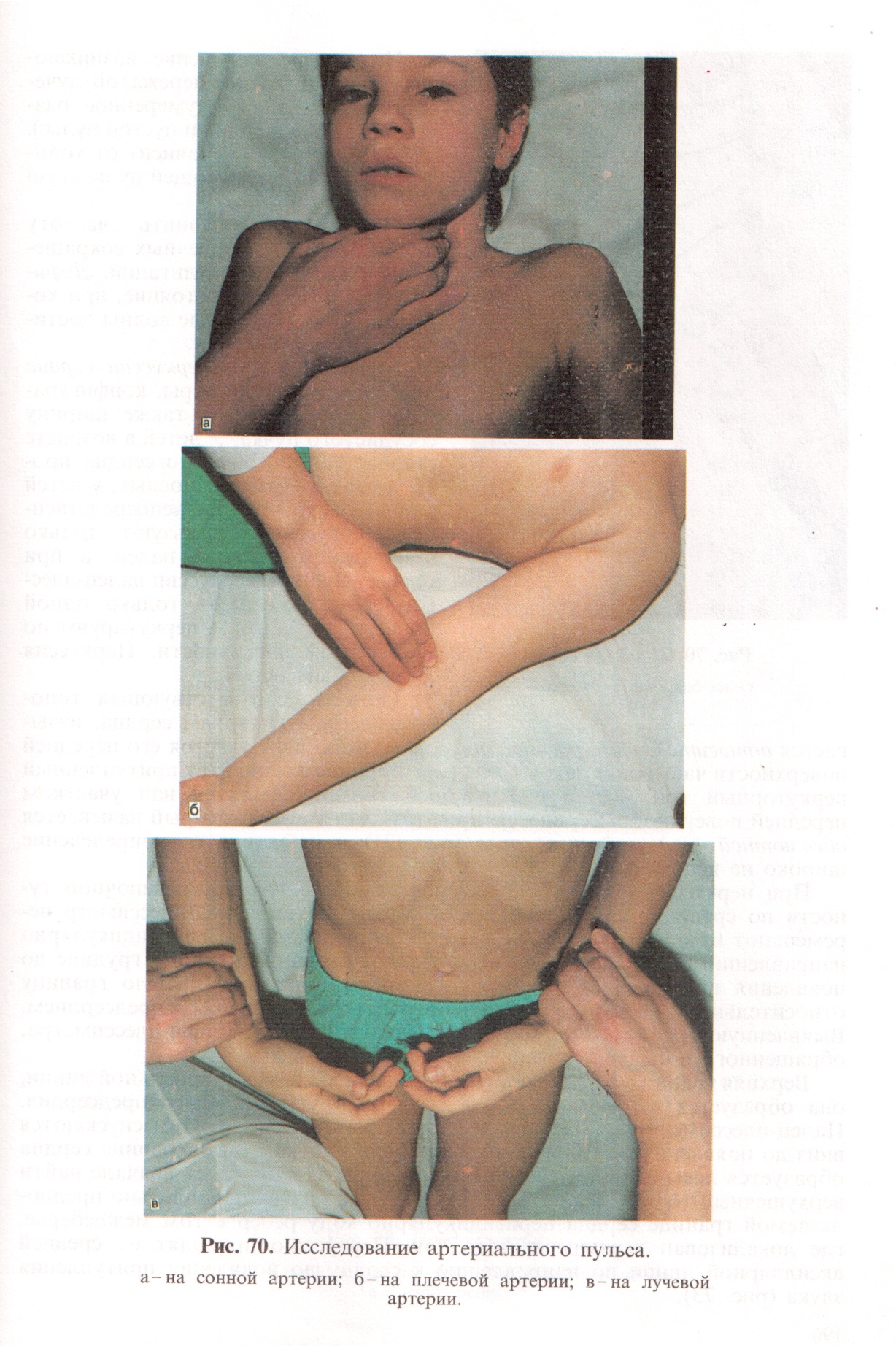
 Наполнение ощущение, возникающее при отпускании пережатой лучевой артерии (в норме умеренное, различают также полный и пустой пульс). Степень наполнения зависит от количества крови, образующей пульсовую волну.
Наполнение ощущение, возникающее при отпускании пережатой лучевой артерии (в норме умеренное, различают также полный и пустой пульс). Степень наполнения зависит от количества крови, образующей пульсовую волну.


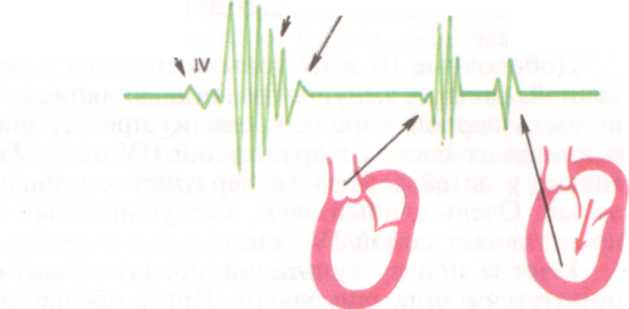
 Добавочные III и IV тоны возникают в результате растяжения расслабленной стенки под влиянием быстрого поступления в их полость первой порции крови из предсердий в начале диастолы (III тон) и в момент систолы предсердий (IV тон). Тихий III тон может выслушиваться у детей в области верхушки сердца, по тембру он мягкий, глуховатый. Очень слабый звук, выслушиваемый в диастолу при аускультации, представляет собой IV тон.
Добавочные III и IV тоны возникают в результате растяжения расслабленной стенки под влиянием быстрого поступления в их полость первой порции крови из предсердий в начале диастолы (III тон) и в момент систолы предсердий (IV тон). Тихий III тон может выслушиваться у детей в области верхушки сердца, по тембру он мягкий, глуховатый. Очень слабый звук, выслушиваемый в диастолу при аускультации, представляет собой IV тон.


