БОЛЕЗНИ ПОЧЕК
Структурно-функциональной единицей почки является нефрон, который состоит из почечного тельца и системы канальцев. Почечное тельце образовано сосудистым клубочком, окруженным капсулой Боумена-Шумлянского. Сосудистый клубочек состоит из сети капиллярных петель, между которыми располагается особая соединительная ткань(мезангий). В мезангии выделяют мезангиальные клетки и мезангиальный матрикс. Капсула Боумена-Шумлянского представлена двумя листками: париетальным и висцеральным. Париетальный листок выстлан однослойным плоским эпителием, а висцеральный- крупными клетками: подоцитами, которые своими длинными отростками окутывают капиллярные петли и образуют фильтрационные щели. Классификация. Согласно структурно-функциональному принципу среди заболеваний почек выделяют: гломерулопатии, тубулопатии, стромальные заболевания, отдельно выделяют аномалии развития почек, уролитиаз и опухоли почек. Гломерулопатии - заболевания с преимущественным первичным поражением клубочков почек различающиеся по этиологии и патогенезу(гломерулонефрит, диабетический гломерулосклероз, амилоидоз почек, синдром Альпорта –наследственный нефрит с тугоухостью и слепотой). Все гломерулопатии по характеру патологического процесса можно разделить — на воспалительные (гломерулонефрит) и дистрофические (амилоидоз, диабетический гломерулосклероз и др). Тубулопатии — заболевания почек с преимущественным первичным поражением канальцев(некротический нефроз различной этиологии(ОПН), подагрическая нефропатия, миеломная почка, наследственные ферментопатии детского возраста (фосфат-диабет, синдром де Тони— Дебре—Фанкони, синдром Олбрайта). Гломерулонефрит — заболевание инфекционно-аллергической или неустановленной природы с двусторонним диффузным или очаговым негнойным воспалением клубочков почек. Классификация: Гломерулонефрит может быть первичным(самостоятельное заболевание) и вторичным(развивается как синдром при другом заболевании). По характеру патологического процесса выделяют интракапиллярный и экстракапиллярный гломерулонефрит. Интракапиллярный гломерулонефрит характеризуется развитием процесса в сосудистых петлях и мезангии клубочка. Экстракапиллярный гломерулонефрит характеризуется тем, что процесс начинается в эпителии капсулы клубочков(нефротелии). По течению гломерулонефрит может быть острый, подострый и хронический. Острый гломерулонефрит. Имеет бактериальную природу, иммунокомплексное заболевание. Длительность заболевания от1, 5 до 12 мес.
Патологическая анатомия: Острый гломерулонефрит-это интракапиллярный гломерулонефрит, он может быть экссудативным, пролифера-тивным и смешанным. Для экссудативного интракапиллярного гломерулонефрита характерно: отек, инфильтрация мезангия нейтрофилами, полнокро-вие сосудистых петель клубочков. Для пролиферативного интракапиллярного гломерулонефрита характерно: пролиферация эндотелиальных и мезангиальных клеток. Смешанный интракапиллярный гломерулонефрит имеет сочетание всех перечисленных изменений. Макроскопически почка увеличена дряблая, слой коркового вещества расширен, полнокровен, в нем виден красный крап(пестрая почка). Подострый гломерулонефрит. Как правило, абактериальный, по механизму поражения почек — иммунокомплексный или антительный. Длительность заболевания небольшая (6 мес — 1, 5 года), поэтому называется быстропрогрессирующим. Он плохо поддается лечению и быстро заканчивается либо острой, либо хронической почечной недостаточностью (злокачественный гломерулонефрит). Эта форма гломерулонефрита наблюдается при заболеваниях соединительной ткани (системной красной волчанке, узелковом периартериите, синдроме Гудпасчера). Иногда встречается идиопатический подострый гломерулонефрит.
П атологическая анатомия. Гистологически подострый гломерулонефрит – это экстракапиллярный пролиферативный гломерулонефрит, для него характерна пролиферация эпителия капсулы клубочков (подоцитов и париетального эпителия) в виде " полулуний", эти полулуния сдавливают капиллярные петли клубочков почек. БМК клубочков подвергаются очаговому некрозу, развиваются разрывы (микроперфорации) стенки капилляров. В просвете капилляров появляются фибриновые тромбы, фибрин через перфоративные отверстия попадает в просвет капсулы клубочков и подвергается быстрой организации, так возникают фиброэпителиальные " полулуния", а затем появляются фиброзные спайки и гиалиновые поля. Изменения в канальцах: выраженная белковая дистрофия эпителия канальцев, отек и лимфогистиоцитарная инфильтрация стромы, и в последующем склероз стромы и сосудов. Макроскопически почки увеличены дряблые корковый слой широкий, желтовато-коричневого цвета с красным крапом, пирамиды красного цвета(большая пестрая почка). Хронический гломерулонефрит. Характеризуется длительностью заболевания более 12 мес, протекает латентно или рецидивирует, имеет различные клинические формы. Этиология его неизвестна. Выделяют два гистологических варианта хронического гломерулонефрита: мезангиальный и фибропластический. Мезангиальный гломерулонефрит (мембранопролиферативный). Микроскопически характерно: утолщение базальной мембраны капилляров клубочков, пролиферация мезангиальных клеток, увеличение мезангиального матрикса и интерпозиция мезангия(когда отростки мезангиальных клеток проникают на периферию капиллярных петель под эндотелий. В результате между мезангиальными клетками и эндотелием формируется как бы дополнительная мембрана). Отдельные капиллярные петли склерозируются. В зависимости от степени интерпозиции мезангиальных клеток выделяют два варианта мезангиального гломерулонефрита: мезангиопролиферативный (мембранопролиферативный I типа) и мезангиокапиллярный (мембранопролиферативный II типа).
Для мезангиопролиферативного гломерулонефрита характерно умеренная пролиферация мезангиоцитов и очаговое расщепление БМК клубочков. Для мезангиокапиллярного гломерулонефрита характерно выраженная пролиферация мезангиальных клеток, расширение мезангиального матрикса, диффузное утолщение и удвоение БМК. При окраске серебром стенка капилляров клубочков имеет двухконтурность(«трамвайные пути»), обусловленная выраженной интерпозицией мезангия. Характерна дольчатость сосудистого пучка за счет пролиферативных и склеротических изменений в центре долек.
Фибропластический гломерулонефрит представляет собой собирательный тип, при котором склероз сосудистых петель завершает изменения, свойственные тому или иному типу гломерулонефриту. Клинически протекает с нарастанием в крови содержания азотистых шлаков, повышением артериального давления, различным мочевым синдромом. Макроскопически почки несколько уменьшины в размерах, поверхность их с мелкими западениями, консистенция плотная. Микроскопически в клубочках иммунные депозиты различной локализации и состава. В канальцах дистрофия и атрофия эпителия, выражен склероз стромы и сосудов почек. Хронический гломерулонефрит заканчивается, как правило, вторичным сморщиванием почек(нефросклероз). Для которого характерно макроскопически почки маленькие, плотные, поверхность зернистая, корковый и мозговой слои истончены. Микроскопически в запавших участках отмечается склероз клубочков и канальцев, атрофия эпителия канальцев. В участках выбухания клубочки гипертрофированы, часть сосудистых петель склерозирована. В строме склероз и лимфогистиоцитарная инфильтрация, выражен артериолосклероз.
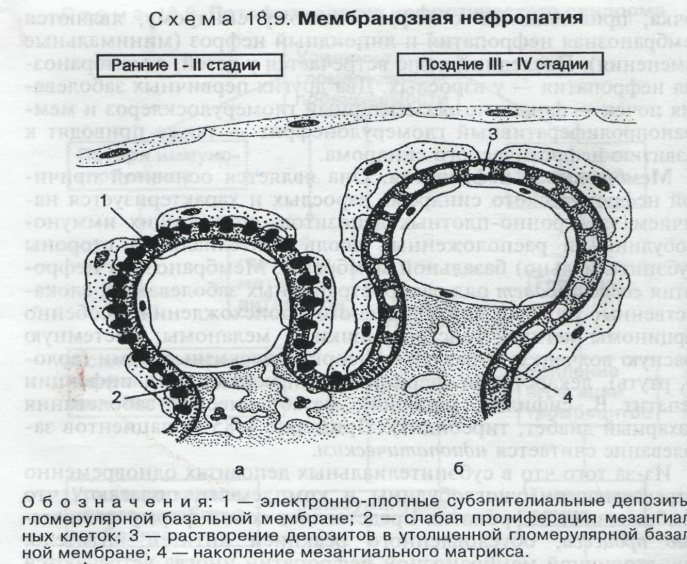
НЕФРОТИЧЕСКИЙ СИНДРОМ- синдром характеризующийся протеинурией более 3 г/сут, диспротеинемией, гиперлипидемией и отеками. К гломерулопатиям, сопровождающимся нефротическим синдромом относятся: липоидный нефроз (нефропатия с минимальными изменениями), мембранозная нефропатия (мембранозный гломерулонефрит) и фокальный сегментарный гломерулярный гиалиноз. Липоидный нефроз(нефропатия с минимальными изменениями) встречается преимущественно у детей (" идиопатический нефротический синдром детей"). Причины заболевания неизвестны.
Микроскопически характерно исчезновение ножек отростков подоцитов (" болезнь малых отростков подоцитов"), Макроскопически почки увеличены, дряблые, слой коркового вещества широкий, желтого цвета, пирамиды полнокровные (большая желтая почка). Протекает липоидный некроз достаточно доброкачественно, так как поддается кортикостероидной и цитостатической терапии. Мембранозная нефропатия(мембранозный гломерулонефрит) характеризуется диффузным утолщением стенок капилляров клубочков, встречается главным образом у взрослых. Патологическая анатомия. Гистологически для мембранозной нефропатии характерно диффузное утолщение БМК клубочков за счет отложения на ней иммунных комплексов. Вещество базальной мембраны между субэпителиальными иммунными комплексами при световой микроскопии выглядит в виде «шипиков». Активация протеаз подоцитов и мезангиальных клеток приводит к полному или частичному растворению иммунных комплексов, в результате утолщенная БМК приобретает «кружевной» вид. Завершаются изменения склеротическими процессами в капиллярах клубочков, вплоть до тотального гломерулосклероза. Мембранозная нефропатия поддается современной терапии, поэтому сроки жизни больных составляют 10-—20 лет. При всех гломерулонефритах гломерулярные изменения всегда сочетаются с поражением эпителия канальцев, в которых обнаруживаются гиалиново-капельная, гидропическая дистрофия, в строме почек лимфогистиоцитарная инфильтрация и отек, который сменяется склеротическими изменениями. Амилоидоз почек является вторичным заболеванием (при ревматоидном артрите, туберкулезе, бронхоэктазах и т. д.), а при врожденной патологии носит первичный характер. В течении амилоидоза различают латентную, протеинурическую, нефротическую и азотемическую стадии. 1) В латентную стадию почки макроскопически не изменены. Мембрана клубочков утолщена и двухконтурная, просветы капилляров клубочков аневризматически расширены. Амилоид начинает формироваться в строме интермедиарной зоны и пирамидах. 2)В протеинурическую стадию амилоид появляется не только в пирамидах, но и клубочках. Он откладывается в мезангии и капиллярных петлях, а также в артериолах. В эпителии канальцев гиалиново-капельная или гидропическая дистрофия, а в их просвете обнаруживаются цилиндры. Макроскопически почки изменены — увеличенные и плотные, поверхность бледно-серая или желто-серая. На разрезе корковый слой широкий, матовый, а мозговое вещество серо-розовое, сального вида (большая сальная почка). 3)В нефротической стадии количество амилоида увеличивается, локализуется под базальной мембраной капиллярных петель, артериолах и артериях, под базальными мембранами канальцев, в строме почек по ходу ретикулярных волокон. В пирамидах и интермедиарной зоне развивается склероз. Канальцы расширены и забиты цилиндрами. Макроскопически отмечается еще большее увеличение почек — они более плотные и восковидные (большая белая амилоидная почка). 4)В азотемической стадии отмечается увеличение накопления амилоида и усиления склеротических процессов, увеличивается число гибнущих нефронов. Макроскопически происходит уменьшение почек до нормальных размеров за счет склероза. Они становятся очень плотными и имеют неровную поверхность (за счет склеротических втяжений). В этой стадии хорошо выражены внепочечные проявления заболевания. Исходом амилоидоза является хроническая почечная недостаточность.
ТУБУЛОПАТИИ Острый некроз канальцев(острая почечная недостаточность(ОПН) – синдром, морфологически характеризующийся некрозом эпителия канальцев и глубоким нарушением почечного крово- и лимфообращения (некротический нефроз). В течении ОПН выделяют стадии: 1)начальную(шоковую); 2)олигоанурическую; 3)стадию восстановления диуреза. Этиология ОПН: интоксикации и отравления(соли тяжелых металлов, кислоты, наркотические средства), тяжелые инфекции(холера, сепсис, дифтерия, брюшной тиф), травматические повреждения, обширные ожоги, массивный гемолиз, обезвоживание, массивная кровопотеря. ОПН может осложнять различные заболевания почек (гломерулонефрит, амилоидоз, почечнокаменная болезнь). Патогенез. О сновным звеном патогенеза ОПН является нарушение почечной гемодинамики вследствие выраженной гипотензии: происходит спазм сосудов коркового слоя и сброс основной массы крови на границе коры и мозгового вещества в вены по почечному шунту. Редуцированное кровообращение в почках усиливает ишемию коркового вещества и вызывает нарушение почечного лимфотока, что приводит к развитию отека интерстиция. В связи с нарастанием ишемии коры развивается дистрофия и некроз эпителия канальцев с разрывом базальной мембраны канальцев (тубулорексис). В ряде случаев в развитии дистрофии и некроза канальцев, преимущественно проксимальных, большую роль также играет непосредственное действие на эпителий циркулирующих в крови нефротоксических веществ. ОПН заболевание обратимое, на смену деструктивным процессам в канальцах приходят репаративные: пролиферация эпителия и очаговый нефросклероз. Патологическая анатомия. Вид почек вне зависимости от стадии заболевания одинаков: они увеличены, набухшие, отечные, фиброзная капсула напряжена, легко снимается. Широкий бледно-серый корковый слой резко отграничен от темно-красных пирамид, в интермедиарной зоне почки и в лоханке нередки кровоизлияния. При гистологическом исследовании в разные стадии заболевания в почках находят различные изменения: В начальной (шоковой) стадии наблюдается резкое, преимущественно венозное, полнокровие интермедиарной зоны и пирамид, очаговая ишемия коркового слоя (когда капилляры клубочков находятся в спавшемся состоянии), отек интерстиция (наиболее выражен в интермедиарной зоне), в эпителии канальцев гиалиново-капельная, вакуольная или жировая дистрофия. Просветы канальцев неравномерно расширены, содержат цилиндры. В олиго-анурической стадии выражены некротические изменения канальцев главных отделов. Эти изменения имеют очаговый характер и сопровождаются деструкцией базальных мембран(тубулорексис). В интерстиции выраженный отек, лейкоцитарная инфильтрация, геморрагии. Может происходить тромбоз вен на фоне выраженного венозного застоя. В стадии восстановления диуреза многие клубочки становятся полнокровными, а отек и инфильтрация почки значительно уменьшаются. Участки некроза эпителия канальцев чередуются с островками-регенератам из светлых эпителиальных клеток. Некротизированные канальцы, мембрана которых сохранена, регенерируют полностью. В участках, где некроз канальцев сопровождался разрушением базальной мембраны, на месте погибшего нефрона разрастается соединительная ткань, образуются очаги склероза. Подагрическая нефропатия(уратная нефропатия ) - болезнь встречается у людей с продолжительной гиперурикемией(повышен уровень мочевой кислоты в крови), проявляется заболевание в виде отложений кристаллов урата натрия в просвете дистальных канальцев, собирательных трубках и интерстиции. В интерстиции выявляются тофусы, когда вокруг уратов появляются скопления гигантских клеток, клеток инородных тел и макрофагов и разрастается соединительная ткань. Скопления уратов в канальцах, вызывают их обструкцию, что приводит к атрофии и сморщиванию коркового вещества почек. Клинически- ХПН. Подагрическая нефропатия может проявляться также формированием камней из солей мочевой кислоты и отложением их в чашечках и лоханке почек с последующим их выходом либо осложненяющимися хроническим пиелонефритом. Миеломная почка - развивается при множественной миеломе и является неблагоприятным признаком заболевания. Основная причина дисфункции почек связана с протеинурией и наличием в моче иммуноглобулина с легкими цепями(белка Бенс-Джонса). Некоторые из легких цепей белка обладают прямым токсическим действием на эпителиальные клетки канальцев, кроме того, белок Бенс-Джонса связывается с мочевым гликопротеином в кислой среде образуя крупные канальцевые цилиндры, которые закрывают просвет канальцев и вызывают перитубулярную воспалительную реакцию. Макроскопически почки при миеломе могут быть нормальные, а иногда уменьшены и бледные из-за соединительной ткани. Гистологически в канальцах выявляются цилиндры в виде розово-голубых аморфных масс, эпителий вокруг цилиндров чаще некротизирован. Цилиндры разъедают стенку канальцев до интерстиция, вызывая гранулематозную воспалительную реакцию в интерстиции. Клинически- чаще хроническая почечная недостаточность. Пиелонефрит – заболевание инфекционной природы характеризующееся поражением почечной лоханки, чашечек и межуточной ткани почек. Пиелонефрит может быть первичным или вторичным (при других заболеваниях). По течению пиелонефрит делится на острый и хронический. Острый пиелонефрит. Макроскопически почки увеличены, полнокровны, капсула легко снимается. Полости чашечек и лоханок расширены, заполнены мутной мочой или гноем. Слизистая оболочка лоханки и чашечек тусклая с очагами кровоизлияний. Микроскопически выявляется полнокровие и лейкоцитарная инфильтрация лоханки и чашечек, очаги некроза в слизистой оболочке, межуточная ткань отечная и инфильтрирована лейкоцитами. В эпителии канальцев дистрофия, в просвете канальцев цилиндры. Хронический пиелонефрит. Экссудативно-некротические процессы сочетаются со склеротическими. Лоханка и чашечки склерозируются, слизистая полипозная, происходит земещение переходного эпителия на многослойный. В межуточной ткани клеточная инфильтрация и склероз. В эпителии канальцев дистрофия и атрофия. Артерии и вены склерозированы. В исходе заболевания происходит сморщивание почек и формируется " щитовидно-сморщенная почка". Клинически у таких больных развивается хроническая почечная недостаточность. Почечнокаменная болезнь (уролитиаз) — заболевание, характеризующееся образованием камней в почечных чашечках, лоханках и мочеточниках. Процесс носит хронический характер. Скопление камней в лоханках или чашечках при водит к нарушению оттока мочи, в результате мочи возникают пиелоэктазия(рсширение) и гидронефроз с атрофией почечной паренхимы. Лоханка и мочеточник расширены, присоединяется воспаление, что приводит к пиелонефриту вплоть до полного расплавления паренхимы почки. На месте обтурации камнем может образоваться пролежень, если камень в мочеточнике то возможна перфорация мочеточника. С уществует много причин для образования камней, наиболее важной из них является повышение концентрации в моче солей, входящих в состав камней. Различают 4 основных типа камней(оксалатные, фосфатные, уратные и цистеиновые). Камни из оксалата кальция находят у больных с гиперкальциемией и гиперкальциурией, развивающимися при гиперпаратиреоидизме, диффузных заболеваниях костей, саркоидозе и других кальциемических состояниях. Камни из фосфата магния образуются после инфекций, возбудители которых расщепляют мочевину (Proteus и некоторые разновидности стафилококков), превращая ее в аммоний. В результате щелочная моча вызывает преципитацию фосфата магния. Затем формируются крупные камни. Мочекислые камни(уратные) встречаются у больных с гиперурикемией, в том числе при подагре и лейкозах. Полагают, что предрасположенность к выделению мочи с рН 5, 5 может обусловить образование мочекислых камней. Образование цистеиновых камней связано генетически обусловленным дефектом транспорта через почки некоторых аминокислот в том чиле цистеина.
|

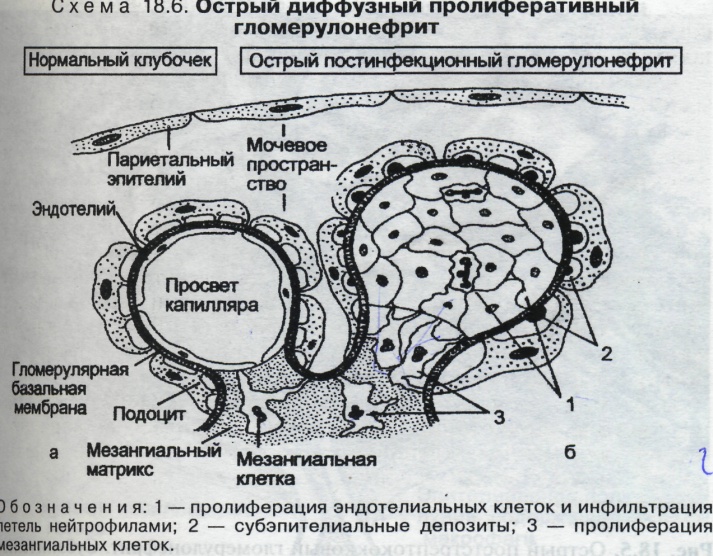 Острый гломерулонефрит чаще всего заканчивается выздоровлением, но иногда переходит в хронический.
Острый гломерулонефрит чаще всего заканчивается выздоровлением, но иногда переходит в хронический.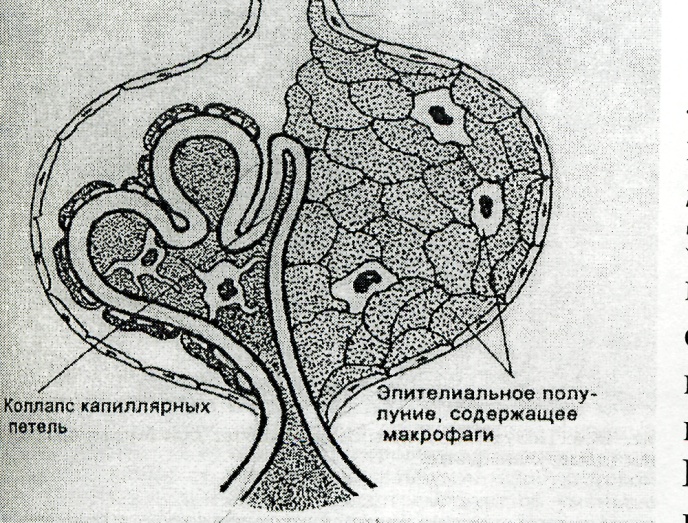

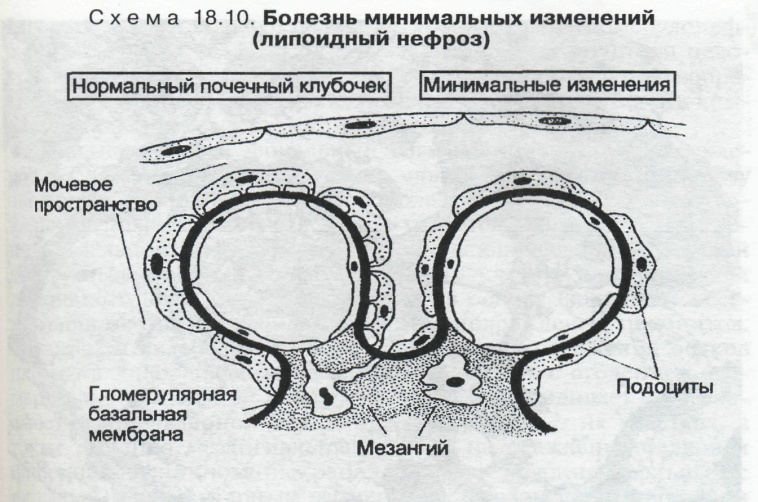 наблюдается очаговая слабая пролиферация мезангиоцитов. Строма почки отечна в эпителии канальцев обнаруживаются липиды за счет реабсорбции липопротеидов.
наблюдается очаговая слабая пролиферация мезангиоцитов. Строма почки отечна в эпителии канальцев обнаруживаются липиды за счет реабсорбции липопротеидов.