ОБРАЗОВАТЕЛЬНАЯ ПРОГРАММА 16 страница
| Вероятно, деперсонализация является самым несогласованным психиатрическим термином. Его буквальный перевод — «обезличивание», или «утрата „я»» — привел к тому, что отдельные психиатры вкладывали в него различный смысл и использовали для обозначений различных психических нарушений. А. А. Меграбян (1962)—автор первой монографии на русском языке «Деперсонализация», указывает, что при самой тяжелой деперсонализации больные подчеркивают, что им кажется, что они потеряли свое «Я». А. А. Меграбян приводит слова Дюга, введшего этот термин, что деперсонализация есть не потеря чувства «Я», а, наоборот, чувство потери «Я». Сам А. А. Меграбян считает более адекватным термином «психическое отчуждение».
Однако термин «деперсонализация» прочно вошел в обиход и, в его первоначальном значении, используется многими отечественными и большинством зарубежных исследователей. В практических руководствах и ряде обзорных статей (Sedman G., 1970] этот термин чаще всего определяется как «ощущение нереальности» или потеря ощущения реальности, хотя в некоторых работах он применяется к нарушениям схемы тела, состоянием «уже виденного», явлениям психического автоматизма.
В отечественной литературе термин «деперсонализация» также употребляется отдельными авторами в разном значении. Так, в последнем издании справочника по психиатрии под редакцией А. В. Снежневского деперсонализация определяется как «расстройство самосознания, чувство изменения, утраты, отчуждения или раздвоения своего «Я», т. е. значительно более широко. В энциклопедическом словаре медицинских терминов, выпущенном в 1982 г., деперсонализация определяется более традиционно, как расстройство самосознания с чувством отчуждения некоторых или всех психических процессов. Эти терминологические расхождения затрудняют понимание и сопоставление результатов различных исследователей, поскольку не всегда ясно, что именно гот или иной автор понимает под деперсонализацией и, соответственно, о каких больных идет речь.
Затруднения в пользовании этим термином также возникают из-за того, что он обозначает симптом, синдром и, вероятно, своеобразную клиническую форму. Мы понимаем деперсонализацию в ее традиционном смысле, т. е. как ощущение отчуждения психических процессов. С нашей точки зрения, наиболее точным из употребляемых синонимов является термин «психическая анестезия», который лишен двусмысленности, которую приобрел термин «деперсонализация».
| | Деперсонализация как синдром и как особая клиническая форма
| Аффективные психозы Нуллер Ю. Л., Михаленко И. Н.
| | | | |
| Как известно, деперсонализационные расстройства наблюдаются практически при всех психических заболеваниях, эпилепсии и пограничных состояниях, а также в легкой и кратковременной форме у психически здоровых людей при эмоциональных нагрузках, соматических заболеваниях, после родов.
При деперсонализации утрачивается или снижается эмоциональный компонент психических процессов. Это относится не только к классическим симптомам психической анестезии: потере чувств к близким, отсутствию эмоционального восприятия окружающей обстановки, природы, произведений искусства и т. д., но и к деперсонализации мышления, памяти, соматопсихической деперсонализации. У таких больных мысли проходят, не оставляя следа, нет ощущения их законченности, так как они идут без эмоционального сопровождения, они безлики; память не нарушена, но нет ощущения узнавания; прежние переживания, образы, мысли тусклы, как бы стерты, поэтому кажется, что в памяти ничего нет. Эталоном тотальной деперсонализации может служить следующий пример.
Больная К-, 45 лет. Наследственность психическими заболеваниями не отягощена, но мать была «очень чувствительной и нервной». По характеру тревожная, эмоциональная, впечатлительная, эгоистичная, активная. В детстве — частые ангины. Заболела в 22 года остро: после тяжелых родов — мастит с температурой до 41 «С, на высоте лихорадки — делирий с резким страхом, возбуждением. Переживания этого периода амнезировала. После того, как вернулось сознание, ощутила себя и внешний мир резко изменившимися: полностью исчезли чувства к ребенку, мужу, матери, себя ощущала «деревянной», «как будто бы пропала душа», «стала как заводная кукла», пропали краски окружающего мира: «вроде бы вижу, что красное или синее, а все одинаково бесцветное», перестала ощущать оттенки цвета, фактуру предметов, все стало каким-то плоским. Утратила ощущение знакомости: когда вернулась домой, было чувство, что все видит впервые, хотя умом осознавала, что это их калитка, их дом, ее комната и т. д. Исчезло чувство радости, горя, обиды, гнева, но, несмотря на это, помнила обиду на мужа, который не навестил ее в родильном доме, из-за этого почти перестала с ним разговаривать, но «обида была не в душе, а в уме, в памяти». В то же время казалось, что память совсем пропала, «в памяти и в голове совсем пусто, все исчезло». «Перестала понимать время, но, может быть, просто было не до него».
Полностью пропал аппетит, пища казалась безвкусной, не было чувства насыщения, ощущения сна, больная утверждала, что несколько месяцев совсем не спала. Снизилась тактильная и температурная чувствительность: «беру предмет и не понимаю, гладкий он или шероховатый, холодный или теплый, тяжелый или легкий». Пропало чувство боли; чтобы хоть что-то почувствовать, при перевязках не разрешала размачивать засохшую в операционной ране турунду, а сама ее выдергивала, царапала склеры глаз, но не чувствовала при этом самой легкой боли. Отсутствие чувств вызывало страдание, активно добивалась лечения. Была проконсультирована психиатром, который поставил диагноз шизофрении. В 1967 г. больная была направлена в Ленинград, где длительно лечилась антидепрессантами, а затем нозинаном (левомепромазин, тизерцин). За время лечения тяжесть деперсонализационных расстройств несколько уменьшилась, и больная уехала к себе домой. Первые годы не работала, так как имела инвалидность, но стенично устраивала свои дела; развелась с мужем, добилась получения новой квартиры, материальной помощи. Раз в 1… 2 года приезжала на консультацию в Ленинград, каждый раз просила справки о болезни из Института им. Бехтерева, которые ей были нужны для получения льгот. Постепенно состояние улучшилось, и в течение 10 лет больная не появлялась. В 1985 г., т. е. через 18 лет, приехала на лечение по поводу тревожно-депрессивного состояния. За эти годы деперсонализация почти совсем исчезла и временно возобновлялась лишь после приступов тревоги, обычно спровоцированных ситуацией. Эти состояния хорошо купировались феназепамом. Воспитывала сына, была крайне тревожной и заботливой матерью, устроилась на работу по специальности. Никаких признаков дефекта или изменений личности не обнаруживалось.
По сути в данном случае был бы правомерен диагноз «деперсонализационная болезнь», поскольку симптоматика многолетнего заболевания определялась деперсонализационным синдромом.
Для количественной оценки тяжести деперсонализационной симптоматики и ее динамики в процессе терапии нами совместно с Э. Л. Генкиной была разработана оценочная градуированная шкала деперсонализации, включающая проявления деперсонализации и некоторые сопутствующие симптомы:
1. Многословен, речь несколько витиевата, необычные сравнения, выражения … 1
2. Не нарушена … 0
3. Малословен … -1
Интерпретация деперсонализационных ощущений
1. Бред громадности, «нелепый» … 3
2. Бредовая трактовка, не поддающаяся разубеждению… 2
3. Бредовая, трактовка, частично поддающаяся разубеждению… 1
4. Нет… 0
Приведенная шкала включает практически все известные симптомы из круга деперсонализационных расстройств, и применение ее позволяет выявлять даже редкие и слабо выраженные признаки, нередко просматриваемые при обычном клиническом обследовании. Тяжесть деперсонализации определялась суммой баллов, набранных по всем пунктам, а распространенность ее — количеством пунктов, по которым отмечались нарушения. Если они отмечались по всем (или почти по всем) пунктам, то мы говорили о тотальной деперсонализации. Одновременно с применением данной шкалы больные опрашивались по пунктам «тревога» и «настроение» оценочной шкалы депрессивной симптоматики, что давало материал для анализа взаимоотношений между деперсонализацией и аффективными нарушениями.
Как указывалось выше, деперсонализация может возникнуть в рамках различных нозологических форм. Под нашим наблюдением была группа больных (более 50 человек), у которых деперсонализация была ведущим психопатологическим проявлением психического заболевания. У части из них деперсонализация возникала в рамках МДП или шизофрении, а у 30 была почти единственным нарушением, как, например, у больной К-, так что условно в этих случаях была диагностирована «деперсонализационная болезнь», наиболее характерные клинические проявления которой мы приводим ниже.
У всех этих больных отмечались общие черты в преморбиде: это были гиперэмоциональные личности, тревожные, впечатлительные, ранимые, обидчивые. В детстве многие из них постоянно боялись смерти родителей. Они крайне болезненно переживали не только свои, но и чужие несчастья, не переносили мучений животных. В то же время многие из них «умели радоваться», наслаждаться природой, музыкой, в компании они часто бывали лидерами, обладали веселым характером, были энергичными. Нередко у них наблюдались художественные способности. На неприятности они обычно реагировали сильной тревогой, но черты мнительности и ипохондричности отсутствовали в преморбиде у значительного числа этих больных.
Характерен их соматический анамнез: они часто болели ангинами в детстве, у многих диагностировались хронический тонзиллит, холецистит, спастический колит, нередко была увеличена щитовидная железа, часто возникали радикулиты и миозиты (особенно шейные), мышечные спастические боли, неприятные ощущения в позвоночнике, в эпигастральной области, за грудиной в области сердца и т. д. При незначительных волнениях у них легко развивалась бессонница, иногда наблюдались подъемы артериального давления. У них часто появлялись навязчивости, приобретавшие в дальнейшем характер фобий.
Психоз наступал остро: иногда после крайне сильной внезапной психотравмы (угроза жизни, угроза потери ребенка, сильный испуг) сразу возникала деперсонализация. В других случаях после соматической или психогенной провокации возникала тревога, затем к ней присоединялась тоска и далее — деперсонализация. В дебюте (первые недели и месяцы) преобладала сомато-психическая деперсонализация, а аутопсихическая была представлена в виде anaesthesia dolorosa.
Деперсонализационная симптоматика в этот период сочеталась с тревогой, напряжением, сниженным настроением, иногда фобиями, хульными мыслями. Характерно, что тревога и депрессия больше проявлялись в мимике и поведении больных, чем в самоотчете. В это время наблюдались также перечисленные выше соматические жалобы и нарушения. Иногда у больных отмечался извращенный суточный ритм: к вечеру они в большей степени жалуются на тревогу и тоску, так как утром из-за более интенсивной деперсонализации эти аффективные нарушения подавляются.
В дальнейшем, через несколько месяцев, а иногда лет, деперсонализация приобретала более монотонный характер, начинали преобладать явления аутопсихической деперсонализации без чувства душевной боли, исчезали или резко сглаживались аффективные расстройства и соматические нарушения. У значительной части больных отмечались ипохондрические идеи сверхценного или бредового характера. Отчетливо выявлялись психологические корни ипохондричности: чаще в их основе лежало подсознательное стремление больных объяснить непонятное им изменение своего психического состояния (безрадостность, тусклость) каким-то нераспознанным соматическим заболеванием. Часто больные фиксировались на мышечных болях, сенестопатиях. В некоторых случаях массивная соматическая деперсонализация (отсутствие чувства насыщения и голода, позывов на дефекацию и др.), развивающаяся на фоне тревоги, приводила к нигилистическим идеям, достигающим иногда степени бреда Котара.
Таким образом, анамнез жизни у значительной части этих больных отражает постепенное нарастание проявлений тревоги, поскольку усиление неуверенности, появление навязчивостей, в особенности фобий, расстройства сна, характерные соматические нарушения, чаще связанные с мышечным гипертонусом и т. д., рассматриваются как признаки и следствия тревоги. В дальнейшем остро возникающая стресс-реакция: психогенная, соматогенная или же обусловленная приступом психотической тревоги, не связанным с экзогенными воздействиями, — приводит к «включению» деперсонализации.
| | Условия возникновения и течение деперсонализационных расстройств
| Аффективные психозы Нуллер Ю. Л., Михаленко И. Н.
| | | | |
| Провоцирующими факторами обычно являются острый испуг, острое и сильное психическое напряжение. Как отмечалось еще Шильдером, у женщин деперсонализация часто возникает при угрозе жизни или гибели ребенка, у мужчин — при угрозе собственной жизни. Так, у молодой женщины многолетняя деперсонализация остро возникла после того, как ее малолетняя дочь потерялась в тайге, у одного больного — после сильного землетрясения, у другого — во время железнодорожной катастрофы, у третьего — после того, как он тонул. Реже деперсонализация наступает после алкоголизации, тяжелых соматических заболеваний.
Порог устойчивости по отношению к деперсонализации сильно отличается у отдельных больных: если у некоторых толчком к ее возникновению является действительно смертельная опасность, то у других поводом к заболеванию служат менее серьезные причины.
Так, у 22-летнего больного деперсонализация наступила после разрыва с любимой девушкой. После успешного лечения был выписан и, проходя по улице к дому, увидел, как из окна выпала моющая окно женщина, услышал звук падения тела. Появилось ощущение дурноты, и сразу перед глазами появилась «пленка», все стало тусклым, безразличным, даже невеста, с которой он помирился и которая встречала его из больницы. Через несколько часов вернулся в отделение с отчетливо выраженной деперсонализацией. Немедленное внутривенное введение 40 мг седуксена оборвало развивающийся приступ, и больной отправился домой с поддерживающей терапией феназепамом. Через год из-за отказа родителей согласиться на брак и новой угрозы разрыва развилась сильная, тревога, быстро сменившаяся деперсонализацией.
У 16-летней девушки отчетливая деперсонализация возникла после того, как она впервые в жизни выпила бокал шампанского. В дальнейшем многомесячная деперсонализация развивалась после однократного приема небольшого количества алкоголя, два раза — после неприятностей и волнений. За 12 лет наблюдения никакой другой симптоматики не отмечалось. Оба последних больных отличались крайне тревожным характером.
Как правило, у больных с низким порогом устойчивости к деперсонализации отмечались явные неврологические и вегетативные нарушения в прошлом (частые обмороки, головокружения, тенденция к гипертензии в молодом возрасте, вегетативные кризы и т. п.), в анамнезе были родовые травмы, спазмофилия, в раннем детстве тяжелые инфекции с высокой температурой и неврологической симптоматикой, серьезные травмы черепа.
Продолжительность и глубина деперсонализации сильно варьируют: описаны кратковременные (часы) состояния психической анестезии после автомобильных аварий, в других случаях приступ длится месяцами, иногда годами. Мы наблюдали больных, у которых деперсонализация тянется по 10… 15 и более лет. У некоторых из них вырабатывается своеобразный уклад жизни, полностью подчиненный их болезни, причем в эту систему поведения вовлекаются и все члены семьи. Эти больные стремятся заполнить жизнь множеством формальных задач и правил, составляют мелочное расписание дня по часам, совершают ежедневные прогулки по одному и тому же маршруту, посещают как по обязанности неинтересные для них популярные лекции, концерты и т. п., стараются во всем поступать «как принято». Интересно отметить, что больные упорно держатся за этот уклад и боятся всяких изменений его даже в хорошую сторону. Так, периодически приходя на прием, жалуясь на тяжесть своего состояния, безрадостность и бессмысленность жизни, заговаривая о нежелании жить, настойчиво прося помощи, они вдруг исче-зают из поля зрения врача или под разными предлогами отказываются от предложенного им нового метода лечения или госпитализации. Создается впечатление, что они не мыслят иной жизни вне тщательно построенной ими системы отношений, доминирующим фактором которых является их болезнь.
Деперсонализация, проявляющаяся в качестве ведущего психопатологического расстройства либо изолированно (как «деперсонализационная болезнь»), либо в виде деперсонализационного синдрома при эндогенных психозах, очень часто просматривается врачами. Менее глубокие и острые деперсонализационные состояния иногда квалифицируются как апатическая или «матовая» депрессия либо как ипохондрическое состояние.
Оценку состояния таких больных существенно затрудняет отсутствие у них типичной депрессивной симптоматики: они не испытывают острой тоски и не склонны придавать значение сниженному настроению, так как считают его логическим следствием основного, с их точки зрения, заболевания («омертвения», «потери себя» и т. п.). Такие больные, как правило, не бывают двигательно заторможены; они, как указывалось выше, могут быть даже многоречивыми, хотя мимика у них застывшая, но на лице нет выражения страдания. Очень характерно выражение их глаз: пристальный, часто немигающий взгляд, с широко открытыми блестящими глазами, напоминающий взгляд больных с сильной напряженной тревогой.
Относительно часто у больных с резко выраженной деперсонализацией при первичном осмотре диагностируется шизофрения. Этому способствуют следующие особенности таких состояний: необычность ощущений, невозможность описать их в обыденных терминах приводят к тому, что больные прибегают к сложным метафорам, необычным сравнениям, производящим на первый взгляд впечатление вычурности, нарочитости. Кроме того, скрытая тревога и, главное, потеря ощущения контакта с собеседником, опасение, что врач не может понять его состояния, заставляют больного многократно повторять одну и ту же мысль в разных выражениях, подыскивая все новые термины. Это многословие, не свойственное больным с классическим депрессивным синдромом, иногда расценивается как шизофреническое резонерство.
Иногда попытки больных интерпретировать свои необычные и тягостные ощущения расцениваются как шизофренический бред, особенно если одновременно имеется интенсивная тревога. Так, один из больных с депрессивно-деперсонализационным синдромом заявлял, что он бессмертен, что погибнут все люди, земля, солнечная система, а он будет жить и страдать. Выяснилось, что среди прочих деперсонализационных проявлений у него было полное отсутствие чувства времени, ощущения его движения.
Другая больная со сходными переживаниями заявила врачу, что будет жить еще 300 лет. На ответ врача, что сам он не рассчитывает на такую длительную жизнь, хотя он на 30 лет моложе больной, последовало объяснение: «Конечно, ведь для Вас время движется, а я застыла на одной точке». У этой больной также было полностью нарушено чувство времени. Нарушения чувства времени встречаются при деперсонализации часто, но не в такой степени; они проявляются в ощущении, что сиюминутное время почти не двигается, а месяцы и годы болезни пролетели как миг, как будто их и не было, прошедшее время как бы сжалось, сократилось.
Деперсонализация, возникающая в структуре эндогенного психоза, не только изменяет его симптоматику, но и сильно влияет на течение и резко снижает терапевтическую чувствительность. Так, у всех резистентных к различным видам антидепрессивной терапии больных МДП, обследованных нами в женском отделении одной из городских больниц, был установлен депрессивно-деперсонализационный синдром, а фазы были затяжными (более 1 года) у 16 из 17 этих больных, причем у 12 — более 2 лет [Барштейн Е. И., Нуллер Ю. Л., 1975].
У больных шизофренией деперсонализация как бы блокирует продуктивную симптоматику и замедляет развитие дефекта [Нуллер Ю. Л., 19811. В настоящее время у нас имеется несколько наблюдений, когда через 1…1/2 мес после снятия многолетней деперсонализации у больных шизофренией возникал острый галлюцинаторно-параноидный приступ, хотя до этого долгое время продуктивной симптоматики не было.
Так же как и при «деперсонализационной болезни», деперсонализация при эндогенных психозах может быть острой, т. е. с чувством душевной боли, выраженностью соматопсихической деперсонализации и, в частности, аналгезии или гипалгезии, и хронической — с преобладанием аутопсихической деперсонализации. Мы наблюдали больных МДП, у которых деперсонализация возникала в период депрессии и исчезала после окончания фазы, затем она стала распространяться и на светлый межфазовый промежуток и далее — на маниакальную фазу. Эти больные были оживлены, активны, часто улыбались, но в то же время жаловались на отсутствие эмоций, пустоту, отчужденность. У одного из них деперсонализация в конце концов исчезла в результате терапии и в дальнейшем маниакальные фазы стали вновь типичными. Таким образом, при хронизации процесса деперсонализация как бы отрывается от породившего ее аффекта и приобретает автономное существование.
То, что деперсонализация действительно порождена аффектом тревоги, подтверждается тем, что она обычно возникает после острых стрессорных ситуаций, у лиц с тревожным характером. На это же четко указывают результаты диазепамового теста: после введения диазепама наступает полная или частичная редукция симптоматики, однако, в отличие от состояний тревоги, исчезновение или смягчение симптоматики происходит не «на игле», а через 20… 40 мин. Отставленный тревожный тип теста наблюдается на первом «остром» этапе развития деперсонализации. При хронической деперсонализации, лишенной аффективного напряжения, возможен отставленный промежуточный вариант диазепамового теста или полное отсутствие реакции на введение диазепама.
| | Лечение и вероятные механизмы патогенеза
| Аффективные психозы Нуллер Ю. Л., Михаленко И. Н.
| | | | |
| Учитывая все эти данные, мы широко используем для лечения деперсонализационных состояний анксиолитики, главным образом феназепам, а в некоторых случаях — лепонекс. Последний более эффективен, если деперсонализация возникает в структуре шизоаффективного приступа, непосредственно следуя за периодом острого аффективного возбуждения. Как показывают наш многолетний опыт и литературные данные, другие методы терапии: традиционные нейролептики, антидепрессанты и ЭСТ — при достаточно выраженном деперсонализационном синдроме неэффективны. Методом выбора при этих состояниях является феназепам.
Для лечения больных деперсонализацией, как правило, необходимы дозы феназепама, большие, чем при терапии тревоги,— 4… 8 мг в день, а в отдельных случаях — до 20 мг и более. Полное купирование симптоматики отмечалось приблизительно у 1/4 больных, значительное улучшение — у 1/3. У остальных наступило лишь незначительное улучшение или положительный эффект отсутствовал. Ни у одного больного не было ухудшения.
Лучшие результаты наблюдались в тех случаях, где диазепамовый тест был отставленного тревожного типа. В этих случаях деперсонализация развилась недавно, сопровождалась чувством душевной боли, сочеталась с тревогой, напряжением, сенестопатиями. Действие феназепама прежде всего проявлялось в смягчении внутреннего напряжения и тревоги, затем начинали редуцироваться явления соматопсихической деперсонализации, а далее — аутопсихической, хотя различия в темпе регресса между ауто- и соматопсихической деперсонализацией иногда было трудно установить. При хорошем эффекте, обычно в дебюте заболевания, полное исчезновение психопатологической симптоматики наблюдалось в первые дни, и ее регресс происходил одновременно.
При затяжных, многомесячных и многолетних деперсонализационных состояниях результаты лечения феназепамом были хуже, но в ряде случаев, в которых деперсонализация сочеталась с тревогой и описанными выше характерными соматическими жалобами, эффект оказывался достаточно хорошим. В целом создалось впечатление, что у женщин чаще и острее возникает деперсонализация, причем в большей степени она сочетается с психическими и соматическими проявлениями тревоги (стресса), но результаты лечения у них оказываются лучшими. У значительной части больных после достижения терапевтического эффекта требовалась длительная (иногда несколько лет) поддерживающая терапия феназепамом.
Как указывалось ранее, у многих больных маниакально-депрессивным психозом при классическом меланхолическом синдроме встречаются anaesthesia psychica dolorosa и соматическая деперсонализация. Реже наблюдаются депрессивные фазы, характеризующиеся выраженным депрессивно-деперсонализационным синдромом, при котором деперсонализация занимает ведущее место в структуре синдрома. Деперсонализация возникала либо на высоте тяжелого меланхолического синдрома с крайне интенсивной витальной тоской, либо у больных с острым дебютом тревожной депрессии. И в этих случаях наиболее эффективным было лечение феназепамом, и лишь после смягчения или исчезновения деперсонализации резистентная до этого депрессия поддавалась терапии антидепрессантами или ЭСТ.
Таким образом, анализ динамики деперсонализационных состояний, результаты диазепамового теста и терапии указывают на ведущую роль тревоги в происхождении деперсонализации. Специальных исследований, посвященных ее патогенезу, нам не известно.
Однако имеются косвенные данные, позволяющие думать, что в основе психической анестезии лежит либо повышенная секреция эндорфинов, либо изменение чувствительности опиатных рецепторов. Как известно, содержание эндорфинов увеличивается во время стресса [Emrich П., 1984], что и следовало ожидать, поскольку АКТГ и эндорфины высвобождаются при распаде молекулы одного и того же предшественника. Деперсонализация, как было показано, также возникает в ответ на стресс. Эндорфины обладают анальгетическим действием, а практически во всех случаях достаточно выраженной деперсонализации имеется отчетливая гипалгезия. Антагонист эндорфинов — налоксон — снижает порог болевой чувствительности, повышенный при стрессе, и в этих случаях он противодействует эффекту морфия [Gaiardi M. et al., 1983; Levine J. et al., 1984]. D. Ben-Tovim, M. Schwartz (1981) обнаружили у 2 больных «депрессией с бесчувствием» значительное повышение порога болевой чувствительности при неизмененном пороге восприятия.
Если это предположение верно, то можно ожидать у больных деперсонализацией снижение чувствительности к действию морфия, поскольку в организме и так уже повышено содержание или усилено действие «эндогенных морфинов» — эндорфинов. Характерной реакцией здорового человека на введение морфия являются сужение зрачков и урежение частоты дыхания. Нами была исследована реакция на введение 1 мл 1 % раствора морфина у 18 больных с деперсонализационным синдромом и 10 психически больных с состояниями тревоги или депрессии. До введения морфина больные 30 мин находились лежа в покое в равномерно освещенном помещении. Затем им измеряли с помощью шаблона ширину зрачков обоих глаз и частоту дыхания. После инъекции эти измерения проводились каждую минуту в течение 30 мин.
У больных деперсонализацией в среднем диаметр зрачков уменьшился на (0,26±0,11) мм, в контрольной группе — на (0,5±0,15) мм (р<0,05), частота дыхания у больных деперсонализацией— на (0,7±0,15) вдохов в 1 мин, а в контроле — на (1,5±0,2) (р<0,05).
Таким образом, полученные данные подтверждают высказанную гипотезу. Анализ собственных наблюдений и литературных данных позволяет сделать ряд выводов:
1. Деперсонализация является неспецифической в отношении нозологии реакцией, возникающей при различных психозах, а также у больных с пограничными состояниями и у психически здоровых лиц в условиях сильного эмоционального напряжения (имеются в виду отрицательные эмоции и аффекты: тревога, страх, тоска).
2. Деперсонализация, как правило, возникает у лиц, которых в преморбиде можно охарактеризовать как «тревожно-впечатлительных», гиперэмоциональных. У значительной части этих больных за годы, предшествовавшие появлению деперсонализации, отмечалось нарастание соматических и психических проявлений тревоги.
3. Деперсонализация, как правило, возникает после интенсивного стресса, психопатологически проявляющегося аффектами тревоги и страха. Часто реакция стресса вызвана тяжелой психотравмирующей ситуацией, реже — обусловлена соматогенно. При эндогенных психозах деперсонализация проявляется на высоте психотической тревоги, страха и, вероятно, тяжелой витальной тоски. Связь деперсонализации с тревогой подтверждается эффективностью противотревожных средств (лепонекс, феназепам, большие дозы внутривенно вводимого седуксена) при лечении деперсонализации в дебюте заболевания: купируя тревогу, они приводят к редукции деперсонализационной симптоматики.
4. Есть основание предполагать, что в генезе деперсонализации (психической анестезии) участвуют эндорфины.
5. Деперсонализация, вероятно, наряду с другими механизмами, часто лежит в основе ипохондрической фиксации и ипохондрического бреда.
6. При аффективных психозах массивная деперсонализация приводит к затяжному течению депрессивных фаз и обусловливает их резистентность к антидепрессивной терапии. При шизофрении деперсонализация в отдельных случаях, по-видимому, в какой-то мере стабилизирует течение психоза.
Анализ полученных данных и в особенности результатов лечения деперсонализации противотревожными средствами показывает, что в развитии деперсонализации отчетливо выделяются два этапа.
Первый, начальный, характеризуется тесной связью деперсонализации с аффектом, поскольку противотревожные средства именно в этот период приводят вслед за снятием тревоги к редукции деперсонализации. В клинической картине — выраженная соматопсихическая деперсонализация, аутопсихическая деперсонализация, сопровождающаяся «душевной болью», отчетливо проявляются аффективные нарушения — тревога, тоска, а также характерные соматические жалобы.
Для второго этапа характерны длительное (многомесячное или многолетнее) существование деперсонализации, преобладание в клинической картине монотонной аутопсихической деперсонализации без чувства душевной боли. Тревога и тоска либо отсутствуют, либо проявляются крайне стерто. Противотревожные препараты на этом этапе малоэффективны, деперсонализация настолько оторвана от аффекта, что при фазно протекающих психозах может существовать не только в межприступных промежутках, но и в период мании. Иначе говоря, на втором этапе деперсонализация как бы отрывается от аффективной патологии и приобретает самостоятельное, автономное существование.
Таким образом, наряду с более или менее выраженными деперсонализационными расстройствами, наблюдающимися в структуре различных аффективных синдромов при различных психозах, существует деперсонализация, которая, первоначально возникнув в непосредственной связи с аффектами тревоги и страха, в дальнейшем отрывается от них и приобретает хроническое течение, исчерпывая собой практически всю симптоматику заболевания. Подобные наблюдения делают правомерной постановку вопроса о выделении особой клинической формы, генетически связанной с группой аффективных психозов, характеризующейся не только своеобразием проявлений, резистентностью к терапии, но, вероятно, и особенностями патогенеза. Эту клиническую форму мы и называем условно «деперсонализационной болезнью».
| | Глава 10. «Психозы тревоги» — эндогенная тревога варианты тревожных состояний
| Аффективные психозы Нуллер Ю. Л., Михаленко И. Н.
| | | | |
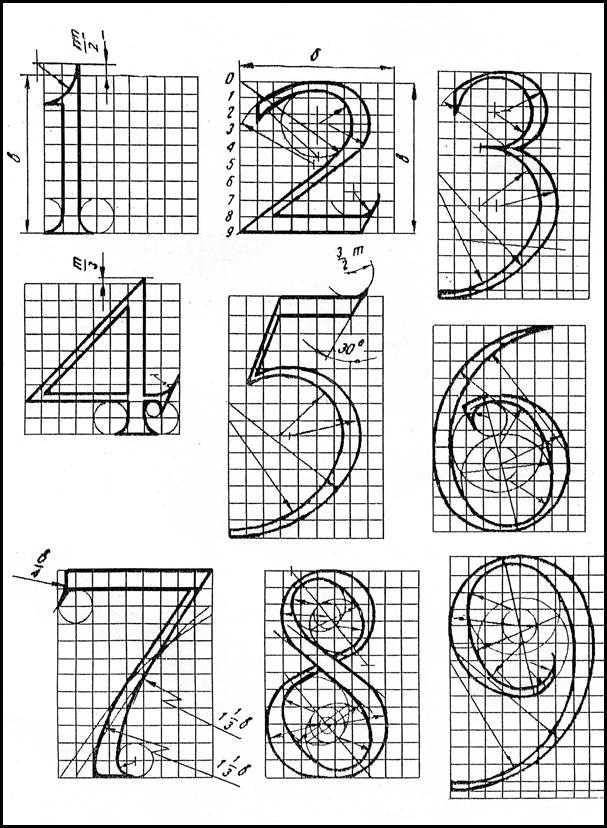
Шрифт зодчего Шрифт зодчего состоит из прописных (заглавных), строчных букв и цифр...
|

Картограммы и картодиаграммы Картограммы и картодиаграммы применяются для изображения географической характеристики изучаемых явлений...
|

Практические расчеты на срез и смятие При изучении темы обратите внимание на основные расчетные предпосылки и условности расчета...
|

Функция спроса населения на данный товар Функция спроса населения на данный товар: Qd=7-Р. Функция предложения: Qs= -5+2Р,где...
|
Этапы творческого процесса в изобразительной деятельности По мнению многих авторов, возникновение творческого начала в детской художественной практике носит такой же поэтапный характер, как и процесс творчества у мастеров искусства...
Тема 5. Анализ количественного и качественного состава персонала Персонал является одним из важнейших факторов в организации. Его состояние и эффективное использование прямо влияет на конечные результаты хозяйственной деятельности организации.
Билет №7 (1 вопрос) Язык как средство общения и форма существования национальной культуры. Русский литературный язык как нормированная и обработанная форма общенародного языка Важнейшая функция языка - коммуникативная функция, т.е. функция общения Язык представлен в двух своих разновидностях...
|
Сравнительно-исторический метод в языкознании сравнительно-исторический метод в языкознании является одним из основных и представляет собой совокупность приёмов...
Концептуальные модели труда учителя В отечественной литературе существует несколько подходов к пониманию профессиональной деятельности учителя, которые, дополняя друг друга, расширяют психологическое представление об эффективности профессионального труда учителя...
Конституционно-правовые нормы, их особенности и виды Характеристика отрасли права немыслима без уяснения особенностей составляющих ее норм...
|
|