Диагностика
Обследование новорождённого с симптомами дуоденальной непроходимости проводят по указанной выше программе. Для подтверждения диагноза выполняют обзорную рентгенографию органов брюшной полости в двух проекциях (рис. 5-11). При этом выявляют два уровня жидкости (в желудке и двенад-
Лечение Показано экстренное хирургическое вмешательство после предоперационной подготовки. При мембранозной атрезии выполняют ду-оденотомию и иссечение мембраны. В случае кольцевидной поджелудочной железы предпочтение отдают дуоденодуоденоанастомозу. В остальных случаях накладывают дуоденоеюноанастомоз. В послеоперационном периоде сначала назначают сбалансированное парентеральное питание. По мере восстановления пассажа по кишечнику переходят на дробное кормление. Диспансерное наблюдение Диспансерное наблюдение после перенесённой операции осуществляют в течение 6—12 мес. Дети нуждаются в коррекции биоценоза кишечника и устранении обменных нарушений. Сбалансированное питание, ферментные препараты, поливитамины позволяют нормализовать функцию ЖКТ.
5.9.3. Стеноз двенадцатиперстной кишки Стеноз двенадцатиперстной кишки составляет примерно 50% всех стенозов кишечника; возникает он так же, как и атрезия, за исключением того, что препятствие в виде перепонки не сплошное, а перфорированное. Сужение может располагаться в любом месте, но наиболее часто оно локализовано около большого сосочка двенадцатиперстной кишки.
Клиническая картина Клиническая картина зависит от степени стеноза и проявляется симптомами частичной высокой кишечной непроходимости. Ведущий симптом заболевания — рвота с примесью жёлчи, усиливающаяся после кормления. Прогрессируют симптомы дегидратации и потери массы тела. При осмотре живота отмечают вздутие в эпигастральной области и западение в нижних отделах. Стул мекониальный, скудный.
Диагноз подтверждают рентгенологически. На обзорном снимке органов брюшной полости видны два уровня жидкости в верхнем этаже брюшной полости и резко сниженное газонаполнение кишечника в нижних отделах живота (рис. 5-12). При рентгеноконтрастном исследовании видны широкие уровни контрастной взвеси в желудке и двенадцатиперстной кишке и скудное поступление контраста в петли тощей кишки, расположенные анатомически правильно, в левой эпигастральной области.
Лечение Лечение стеноза двенадцатиперстной кишки оперативное — дуо-Денотомия с иссечением мембраны.
а б
Рис. 5-12. Стеноз двенадцатиперстной кишки, а — обзорная рентгенограмма брюшной полости. Видны два уровня в верхнем этаже брюшной полости, снижение газонаполнения в нижних отделах, б — рентгенокон-трастное исследование через 40 мин в прямой проекции. Видны два уровня контрастного вещества, задержка эвакуации контрастного вещества в тонкой кишке. Прямая проекция. в — боковая проекция. Глава 5 Ф Пороки развития и заболевания брюшной стенки Ф 315 5.9.4. Врождённый заворот средней кишки Врождённый заворот средней кишки возможен в том случае, если во время нормального поворота кишечника дуоденальный изгиб и слепая кишка не встали на своё место и не произошло нормального прикрепления брыжейки к задней стенке живота. Брыжейка средней кишки фиксирована только в одной точке и висит на верхней чревной артерии. Начало средней кишки в дуоденальном изгибе и её дистальный отдел (илеоцекальный угол) находятся в непосредственной близости друг от друга в правой эпигастральной области. Вследствие этого появляется повышенная опасность заворота всей средней кишки. Этот заворот, как правило, происходит по направлению движения часовой стрелки.
Клиническая картина Состояние проявляется симптомами острой высокой странгуля-ционной кишечной непроходимости и зависит от степени заворота кишечных петель и тяжести нарушения кровообращения в них. Заболевание чаще начинается остро на 3-4-е сутки после рождения с приступов беспокойства и частой рвоты с примесью жёлчи. Живот несколько вздут в эпигастральной области и болезнен при пальпации. При аускультации выслушивают усиленную перистальтику кишечника. Стул отсутствует, из прямой кишки выделяется кровь с примесью слизи.
Диагностика Диагноз подтверждают рентгенологически. На обзорной рентгенограмме органов брюшной полости, выполненной в вертикальном положении, выявляют затемнение брюшной полости с единственным Уровнем жидкости и газовым пузырём в проекции желудка. В петлях кишечника в ранние сроки заболевания возможны единичные пузырьки газа (рис. 5-13). Рентгеноконтрастное исследование позволяет дифференцировать острую форму спастической динамической кишечной непроходимости от заворота. С этой целью необходимо выполнить два рентгеновских снимка в вертикальном положении в прямой и боковой проекциях через 30—40 мин после введения в желудок контрастной взвеси. На рентгенограммах виден несколько увеличенный желудок с уров-
б
в
Рис. 5-13. Незавершённый поворот кишечника. Заворот. Рентгенологическое обследование, а — обзорная рентгенограмма. Затенение брюшной полости. Уровень жидкости в желудке, б — рент-геноконтрастное исследование через 40 мин. Видны заполненные контрастным веществом желудок и начальный отдел двенадцатиперстной кишки, а также скудно заполненные контрастным веществом порочно расположенные справа петли начального отдела тощей кишки. Прямая проекция, в — боковая проекция. нем контрастного вещества. Важный дифференциально-диагностический признак — расположение двенадцатиперстной кишки и начальных отделов тощей кишки в правой половине живота вследствие незавершённого поворота кишечника, тогда как при спастической кишечной непроходимости петли тощей кишки располагаются анатомически правильно и проецируются в левой эпигастральной области.
Лечение Вследствие нарушения кровообращения в кишечных петлях при завороте велик риск развития некроза и перитонита. Диагностика должна быть максимально оперативной, предоперационная подготовка — занимать 2—3 ч. Экстренное оперативное вмешательство предполагает расправление заворота путём вращения кишечника.
5.9.5. Синдром Ледда Синдром Ледда — сочетание двух врождённых патологических состояний: сдавления двенадцатиперстной кишки эмбриональными тяжами брюшины и врождённого заворота тонкой и правой половины толстой кишки вследствие незавершённого поворота кишечника.
Клиническая картина Клиническая картина, как и при завороте средней кишки, проявляется симптомами высокой странгуляционной кишечной непроходимости и зависит от степени заворота и нарушения брыжеечного кровообращения.
Диагностика Диагноз подтверждают при рентгенологическом исследовании аналогично завороту срединной кишки.
Лечение Лечение направлено на устранение заворота и рассечение эмбриональных тяжей брюшины — операция Ледда. Прогноз Прогноз благоприятный. Если оперативное вмешательство проведено технически правильно, рецидива заворота не бывает. Однако сохраняется незавершённый поворот кишечника, о чём необходимо помнить вследствие возможной атипичной клинической картины острого аппендицита.
5.9.6. Атрезия тонкой кишки Атрезия тонкой кишки — одна из частых форм врождённой кишечной непроходимости. Атрезию тощей кишки встречают в 50% случаев, подвздошной — в 43%, той и другой — в 7%. Для тонкой кишки более характерны формы атрезии в виде фиброзного тяжа или полного разобщения слепых концов с дефектом брыжейки. Причём в последнем случае примерно у 50% пациентов бывают внутриутробный заворот кишечника и адгезивный перитонит.
Клиническая картина Атрезия тонкой кишки проявляется симптомами низкой полной обтурационной кишечной непроходимости. С рождения обращает внимание большой живот ребёнка, что обусловлено заглатыванием околоплодных вод во внутриутробном периоде. Если атрезия кишки не осложнена заворотом или перитонитом, то при пальпации живот будет мягким и безболезненным. Аускультативно перистальтика кишечника усилена. При промывании желудка выявляют застойное кишечное содержимое, а из прямой кишки удаётся получить только слизистые пробки.
Диагностика На обзорном рентгеновском снимке органов брюшной полости в верхнем её этаже видны множественные уровни жидкости, нижние отделы живота затемнены (рис. 5-14). Чем ниже уровень атрезии кишки, тем больше количество уровней и тем они шире. Дифференциальную диагностику необходимо проводить с паре-тической динамической кишечной непроходимостью, часто возникающей у новорождённых на фоне инфекционного токсикоза любой
этиологии. Для паретической непроходимости характерно ослабление перистальтики. На рентгенограммах видны множественные уровни жидкости, причём количество газа превышает количество жидкости. Динамическое рентгеноконтрастное обследование выявляет пассаж контрастного вещества и позволяет снять диагноз механической непроходимости.
Лечение После предварительной предоперационной подготовки, длительность которой зависит от степени дегидратации, показано оперативное вмешательство. Предпочтительна верхняя поперечная лапаротомия, позволяющая обнаружить атрезированные концы кишки и провести тщательную Ревизию всего кишечника с целью исключения множественной ат-Рсзии. Так как для врождённой атрезии характерна значительная разница в диаметрах атрезированных концов кишки, обычно проводят резекцию примерно 10-12 см приводящей кишки. Предпочтение отдают межкишечным анастомозам «конец в конец» и «конец в 3/4» либо наложению Т-образного анастомоза однорядными П-образны-ми швами атравматическими иглами. В раннем послеоперационном периоде необходимо корригировать водно-электролитные и гемодинамические нарушения, стабилизировать основные показатели гомеостаза, проводить профилактику инфекционных осложнений, формировать нормальный биоценоз и барьерную функцию кишечной стенки.
Диспансерное наблюдение Диспансерное наблюдение за новорождёнными, перенёсшими оперативное вмешательство по поводу атрезии тонкой кишки, проводят до 3 лет.
5.9.7. Удвоения пищеварительного тракта (энтерокистомы) Энтерокистомы — врождённые полые образования шаровидной или цилиндрической формы различной величины. Они нередко имеют совместную с кишкой стенку и общие питающие сосуды. Стенка такой кисты образована гладкими мышцами и имеет слизистую оболочку желудочного или кишечного типа. В случае желудочной слизистой оболочки жидкость в кисте водянистая, прозрачная, кислая, при изъязвлении — геморрагическая. Выстланные кишечным эпителием кисты содержат слизь. Сообщение кисты с пищеварительным трактом бывает редко. Такие кисты могут образовываться в любом месте, но наиболее часто возникают в зоне илеоцекального угла. Эти пороки нередко сочетаются с другими аномалиями развития, прежде всего с расщеплением позвонков, спинномозговой грыжей и удвоениями мочеполовой системы.
Клиническая картина Энтерокистомы у новорождённых или грудных детей проявляются симптомами острой кишечной непроходимости, связанной либо с заворотом кишечной петли, либо со сдавлением извне основного просвета кишечной трубки (рис. 5-15). Реже энтерокистому можно об
Диагностика Диагноз устанавливают на основании рентгенологического обследования и УЗИ.
Лечение Лечение хирургическое. Как правило, проводят резекцию кишечной петли с энтерокистомой с наложением энтероэнтероанастомоза.
Прогноз Прогноз благоприятный.
S.9.8. Мекониальный илеус Мекониальный илеус — нарушение пассажа мекония, проявляющееся симптомами врождённой кишечной непроходимости, осложняющееся внутриутробным перфоративным перитонитом почти в 50% случаев. Заболевание регистрируют у 10—20% новорождённых с муко-висцидозом (мекониальный илеус — одна из форм муковисцидоза). Состояние одинаково часто встречают у мальчиков и девочек. В результате множественного поражения желёз внутренней секреции, проявляющегося выделением секретов повышенной вязкости, внутриутробно и после рождения происходят вторичные изменения в кишечнике, поджелудочной железе и лёгких. Растянутые гипертрофированные петли тощей и начального отдела подвздошной кишки заполнены густым, вязким, прилипшим к стенкам меконием. Дистальный отдел подвздошной кишки представлен узким тонкостенным сегментом, просвет которого обтурирован плотными серыми слизистыми пробками. Толстая кишка гипоплазирована.
Клиническая картина Заболевание проявляется с рождения симптомами низкой полной обтурационной кишечной непроходимости. Характерно увеличение размеров живота, перистальтика несколько усилена. Рвота чаще густым желудочным содержимым, слабо окрашенным жёлчью. При осмотре через прямую кишку ампула её гипоплазирована, выделяются серые слизистые пробки (рис. 5-16).
Диагностика
Диагноз непроходимости подтверждают на обзорной рентгенограмме органов брюшной полости. Брюшная полость увеличена и затемнена в нижних отделах, в верхнем этаже видны вздутые петли тонкой кишки с нечёткими уровнями жидкости. В некоторых случа
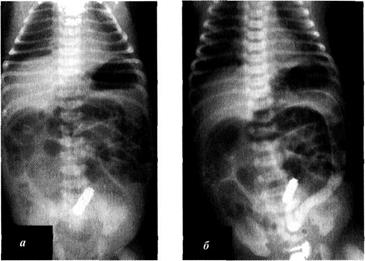
Рис. 5-17. Мекониальный илеус. Рентгенологическое исследование, а — обзорная рентгенограмма брюшной полости. Видно вздутие живота. Множественные нечёткие уровни жидкости, б — ирригография. Видна атрофичная толстая кишка. В проекции восходящей толстой кишки видны кальцификаты.
Дифференциальную диагностику необходимо проводить с болезнью Гиршпрунга. С этой целью проводят ирригографию с водорастворимым контрастным веществом? При мекониальном илеусе толстая кишка гипоплазирована на всём протяжении, а при болезни Гиршпрунга — узкий дистальный отдел сигмовидной нисходящей кишки переходит в расширенный над стенозом поперечно-ободочный (суп-растенотическое расширение). Необходимо подтвердить диагноз муковисцидоза, провести медико-генетическое обследование.
Лечение Лечение кишечной непроходимости оперативное. Производят энтеротомию растянутой петли тонкой кишки. Ферментными препаратами, разжижающими густой и вязкий меконий, проводят промывание просвета кишки на всём протяжении. Накладывают энте- 324 ❖ Хирургические болезни детского возраста Ф Раздел II роэнтероанастомоз. В послеоперационном периоде необходима заместительная ферментная терапия. Прогноз Прогноз серьёзный.
5.9.9. Синдром пальпируемой опухоли брюшной полости и забрюшинного пространства К заболеваниям этой группы относят пороки развития, травматические повреждения, гнойно-септические заболевания, опухоли (как брюшной полости, так и забрюшинного пространства). Увеличение живота при рождении и пальпируемое опухолевидное образование нередко бывают единственным симптомом заболевания. В верхнем этаже брюшной полости плотные неподвижные объёмные образования чаще исходят из печени и могут быть: солитарной кистой печени, кистой общего жёлчного протока, доброкачественной или злокачественной опухолью, подкапсульной гематомой печени, абсцессом пупочной вены. В среднем этаже брюшной полости подвижные округлые эластические образования чаще бывают энтерокистомами. Образования, пальпируемые в нижнем этаже брюшной полости, связаны с патологией органов малого таза: солитарная или тератоид-ная, осложнённая или неосложнённая киста яичника, гидрокольпос и гематометра при атрезии влагалища и девственной плевы, нейро-генный мочевой пузырь, киста урахуса. Клиническая картина Единственным симптомом при рождении ребёнка может быть пальпируемое в различных областях брюшной полости объёмное образование, чаще подвижное, безболезненное, с ровными контурами, сопровождающееся увеличением размеров живота.
Диагностика Антенатальное обследование плода позволяет выявить наличие объёмного образования, локализовать его в брюшной полости или забрюшинно, поставить предварительный диагноз. Глава 5 ❖ Пороки развития и заболевания брюшной стенки Ф 325 | После рождения проводят комплексное обследование. УЗИ позволяет уточнить локализацию забрюшинного или внутрибрюшин-jporo образования, определить его структуру и связь с внутренними органами. \ Дифференциальная диагностика и тактика лечения наиболее час-jto встречающихся заболеваний представлены в табл. 5-1.
5.10. Врождённый пилоростеноз j В основе заболевания лежит нарушение проходимости пилоричес-кого отдела желудка. Популяционная частота 0,5—3 на 1000. Преобладающий пол мужской (4:1). Генетические аспекты. Патологию расценивают как имеющую многофакторную природу (vs. 9t). Причина неясна; в пилорическом Ьтделе при заболевании отсутствует нейральная форма синтетазы окиси азота (163731).
Клиническая картина
Первые симптомы заболевания обычно появляются с конца 2-й [и начала 3-й недели жизни ребёнка. Сначала отмечают рвоту «фон-ном», возникающую между кормлениями. Рвотные массы имеют Застойный характер, их объём превышает объём однократного кормления, они содержат створоженное молоко с кислым запахом. Ребёнок начинает худеть, появляются признаки обезвоживания, сопровождающиеся уменьшением частоты мочеиспусканий и скудным Стулом. При острой форме заболевания симптоматика развивается Быстро, бурно, в течение недели. Преобладают симптомы острой дегидратации II—III степени и декомпенсированного метаболического клкалоза. При подострой форме симптомы развиваются постепенно: срыгивания, однократная или двукратная рвота, затем учащающаяся и приводящая к гипотрофии. Эта форма не сопровождается грубыми водно-электролитными нарушениями. Диагностика Диагноз заболевания подтверждают на основании клинического, лабораторного, ультразвукового, инструментального и рентгенологического исследований.
" Щ^ШГет^ табл. 5-1.
При осмотре больного обращают внимание на степень гипотрофии, эксикоза, при осмотре живота — на вздутие эпигастральной области, усиленную перистальтику желудка с появлением симптома «песочных часов» (рис. 5-18). Пальпаторно в части случаев удаётся определить гипертрофированный привратник.
Рис. 5-18. Врождённый пилоростеноз. Видны «песочные часы».
Данные лабораторных исследований указывают на метаболический алкалоз, гипокалиемию, гипохлоремию, снижение ОЦК, содержания гемоглобина, гематокрита. Для уточнения диагноза используют УЗИ. После введения в желудок жидкости осматривают зону пилорического канала. Последний плотно сомкнут, не раскрывается, не пропускает содержимое в двенадцатиперстную кишку. Циркулярный мышечный жом резко утолщён (рис. 5-19). Для диагностики пилоростено^за применяют фиброэзофагогаст-роскопию. При этом виден расширенный складчатый антральный отдел желудка, а просвет пилорического канала резко сужен до величины булавочной головки, не раскрывается при раздувании воздухом (в отличие от пилороспазма). Кроме того, фиброскопия даёт возможность осмотреть пищевод, определить степень выраженности Рефлюкс-эзофагита, часто сопровождающего пилоростеноз. При рентгенологическом исследовании обращают внимание на раз-Меры желудка, наличие уровня жидкости натощак, снижение газонаполнения кишечных петель (по обзорной рентгенограмме), время
Дифференциальная диагностика Дифференциальную диагностику проводят с пилороспазмом, псевдопилоростенозом (сольтеряющая форма адреногенитального синдрома — синдром Дебре-Фибигера), желудочно-пищеводным рефлюксом, стенозом двенадцатиперстной кишки выше большого сосочка двенадцатиперстной кишки. Дифференциальная диагностика основана на разнице во времени и характере клинических проявле-

Рис. 5-20. Пилоростеноз. Рентгенологическое исследование, а — обзорная рентгенограмма органов брюшной полости. Виден большой уровень жидкости в каскадном желудке, резко сниженное газонаполнение брюшной полости. ^ — рентгеноконтрастное исследование. Снимок в прямой проекции через 40 мин. Контрастное вещество заполняет растя-нУтый желудок, эвакуация отсутствует. в — в боковой проекции выявляется еимптом «клюва». ний, данных лабораторных исследований, рентгенологической и эндоскопической картины. Для адреногенитального синдрома характерны примесь жёлчи в рвотных массах, полиурия, периодически разжиженный стул, гипер-калиемия, гипонатриемия, метаболический ацидоз. Эндоскопически и рентгенологически привратник хорошо проходим. При желудочно-пищеводн^Ь рефлюксе типичны начало заболевания с рождения, рвота и регургитация в горизонтальном положении. Эндоскопически выявляют фибринозно-язвенный эзофагит, зияние кардии, рентгенологически — наличие желудочно-пищевод-ного рефлюкса. Для высокой частичной кишечной непроходимости двенадцатиперстной кишки специфично появление симптомов с первых дней жизни. Рентгенологически обнаруживают наличие двух уровней жидкости в желудке и двенадцатиперстной кишке, её расширение.
Лечение При пилоростенозе показано оперативное лечение. Вмешательст- Через 3—6 ч после операции ребёнка начинают поит^5% раствором глюкозы,^атем — молоком по 5—10 мл через каждые 2 ч. В последующие "сутки количество молока ежедневно увеличивают на 100 мл (10 мл на одно кормление). К 6-м суткам увеличивают объём кормления до 60—70 мл с интервалом 3 ч, после чего ребёнка переводят на обычное кормление. В первые дни после операции дефицит жидкости, электролитов, белка и других ингредиентов восполняют за счёт инфузионной терапии и вспомогательного парентерального питания.
Прогноз Прогноз благоприятный. Детям необходимо диспансерное наблюдение с целью дальнейшего лечения гипотрофии, анемии и гиповитаминоза. 5.11. Язвенная болезнь желудка и двенадцатиперстной кишки Язвенная болезнь — хроническое рецидивирующее заболевание, характеризующееся формированием язвенного дефекта в желудке или двенадцатиперстной кишке, обусловленное нарушением равновесия между повреждающими факторами и факторами защиты слизистой оболочки гастродуоденальной системы. Язвенная болезнь желудка и двенадцатиперстной кишки у детей развивается реже, чем у взрослых. Страдают этим заболеванием преимущественно подростки. В развитии заболевания имеют значение нарушения режима питания, повышенные эмоциональные нагрузки, меняющийся гормональный фон пубертатного периода. В литературе есть указания на возникновение так называемых стрессовых язв у детей более младшего возраста и даже новорождённых на фоне сепсиса и гормональной терапии. Язвенную болезнь двенадцатиперстной кишки встречают значительно чаще, чем язвенную болезнь желудка. Особое значение в последние годы в развитии язвенной болезни придают Helicobacter pylori. Этот микроорганизм обнаруживают в слизистой оболочке антрального отдела желудка у 90-100% больных.
Особенности течения язвенной болезни зависят от возраста. У детей старшего возраста заболевание протекает с характерными симптомами — чувством дискомфорта в животе, болью в эпигастральной области, снижением аппетита, рвотой. Появление боли дети связывают с приёмом пищи либо указывают на её возникновение в ночное время, что зависит от локализации язвенного процесса. Нарастают дисфагические явления: тошнота, отрыжка, изжога, рвота. Иногда заболевание протекает с выраженным болевым синдромом. Осложнения язвенной болезни в виде перфорации, пенетрации язв и обильных кровотечений в детском возрасте возникают сравнительно Редко. Малигнизация язв происходит крайне редко. У новорождённых и детей грудного возраста единственным симптомом бывает кровотечение — от незначительного до профузного, вызывающего анемию и значительное ухудшение состояния больного. Также внезапно может произойти перфорация с быстрым развитием перитонита. Живот при этом вздут, напряжён, при перкуссии выявляют исчезновение печёночной тупости.
Диагностика Диагностику язвенной болезни основывают на анамнезе (наследственные факторы, применение гормональной терапии и др.), лабораторных данных (повышение кислотности, наличие скрытой крови в кале) и рентгенологическом исследовании. Для язвенной болезни характерны образование «ниши» и деформация луковицы двенадцатиперстной кишки, выявляемые при значительной длительности заболевания. В начальные сроки удаётся определить только спазм пилородуоденальной области. Большое место в диагностике занимает ФЭГДС, наряду с рентгенологическим методом исследования помогающая установить локализацию процесса и его распространённость. Это исследование возможно и на высоте язвенного кровотечения. При перфорации язвы при рентгенологическом исследовании в брюшной полости выявляют свободный газ. У детей старшего возраста дифференциальную диагностику язвенной болезни следует проводить с гастритом и гепатохоле-циститом, при наличии кровотечения — с дивертикулом подвздошной кишки, синдромом портальной гипертензии и удвоением кишечника. С целью дифференциальной диагностики проводят дополнительные исследования: изучение функций печени, дуоденальное зондирование в период ремиссии болезни, анализ желудочного сока и т.д.
Лечение В неосложнённых случаях язвенной болезни показаны диета, консервативная терапия, комплекс витаминов, щелочное питьё. При кровотечениях назначают гемостатическую терапию, холод на область желудка, диету. Оперативное лечение показано в детском возрасте в случаях развившихся осложнений (перфорация язвы, некупируемое кровотечение). Операция должна быть щадящей. При перфорации язвы желудка у детей рекомендуют её ушивание шёлковыми швами, селективную ваготомию. 5.12. Приобретённая кишечная непроходимость Приобретённую кишечную непроходимость разделяют на механическую и динамическую. В детском возрасте в группе механической непроходимости выделяют обтурационную, странгуляци-онную непроходимость и инвагинацию кишечника. В свою очередь, причиной обтурационной непроходимости нередко бывает копростаз при врождённом стенозе прямой кишки, болезни Гирш-прунга, мегаколоне или свищевой форме атрезии прямой кишки. Странгуляционная непроходимость иногда возникает при нарушении обратного развития желточного протока или других пороках развития. Тем не менее в практике детской хирургии чаще всего приходится сталкиваться с различными формами острой СКН, инвагинацией кишечника и динамической непроходимостью.
5.12.1. Острая спаечная кишечная непроходимость Общие сведения Острая спаечная кишечная непроходимость (СКН) у детей — довольно распространённое в абдоминальной хирургии тяжёлое заболевание, требующее экстренного оперативного вмешательства. Удельный вес этой патологии среди других видов непроходимости составляет 30-40%. До 60% всех релапаротомий у детей выполняют по поводу острой СКН. В последние годы отмечен рост числа детей с СКН, по мнению ряда авторов, связанный с увеличением количества и объёмов оперативных вмешательств, количества ошибочных диагнозов и необоснованных операций. Кроме того, спаечный процесс в брюшной полости в 7—10% наблюдений приобретает прогрессирующий злокачественный характер, обусловливая клиническую картину редецидивирующей СКН. Острая СКН реже возникает у детей до 3 лет; в более старших возрастных группах она развивается с одинаковой частотой. Мальчики болеют несколько чаще девочек. Наиболее часто СКН возникает после операции по поводу острого аппендицита (около 80%), значительно реже — после лапарото-мии при пороках развития кишечника, инвагинации кишечника и травматических повреждений органов брюшной полости. Важно всегда помнить: если у ребёнка возникла боль в животе, а в анамнезе есть указание на любое оперативное вмешательство на органах брюш -ной полости, необходимо в первую очередь иметь в виду острую СКН.
Классификация В клинической практике выделяют две основные формы острой СКН — раннюю и позднюю. Ранняя возникает в первые 3-4 нед, поздняя развивается спустя месяцы и годы после операции. Подобное разделение обусловлено тем, что при каждой из указанных форм СКН есть некоторые особенности клинических проявлений и врачебной тактики при выборе методов лечения.
Этиология и патогенез Один из существенных факторов образования спаек — инфицирование брюшной полости микрофлорой, устойчивой к действию антибиотиков. Длительно сохраняющийся воспалительный процесс в брюшной полости приводит к усиленному образованию спаек. Все виды СКН чаще возникают после острых заболеваний (аппендицита, инвагинации кишечника) и повреждений органов брюшной полости, реже они развиваются в связи с плановыми лапаротомиями. Есть публикации, указывающие на роль иммунных нарушений в генезе спаечной болезни брюшной полости. Важные факторы образования спаек — сама интраоперационная травма кишечника и нарушение целостности париетальной брюшины на большом протяжении при широкой лапаротомии. У детей со спаечной болезнью довольно часто послеоперационные рубцы на коже бывают грубыми, гипертрофированными, что подтверждает теорию об общем нарушении процессов репарации в организме больного. В послеоперационном периоде детям этой группы следует назначать препараты, замедляющие синтез коллагена и ускоряющие его утилизацию.
Клиническая картина и диагностика Клинические проявления острой СКН у детей довольно разнообразны и во многом зависят от формы и длительности заболевания, уровня ущемления кишечника, распространённости спаечного процесса, возраста ребёнка и других факторов. Ранняя СКН обычно представлена спаечно-паретической формой, развивающейся на фоне выраженного пареза кишечника. Клиническая симптоматика на этом этапе заболевания бывает неясно выражена из-за тяжёлого общего состояния больного. Постепенно болевой синдром принимает чёткий приступообразный характер, присоединяется обильная многократная рвота, нарастают явления эксикоза и токсикоза. Живот становится болезненным при пальпации, появляются признаки перитонита. Аускультативно выявляют усиленные перистальтические кишечные шумы. Самостоятельного стула нет. Повышение температуры тела наблюдают при некупированном воспалительном процессе.
Поздняя СКН чаще всего проявляется внезапными резкими болями в животе. Временами боль несколько стихает, но затем вновь возвращается. Особенно сильными боли бывают при завороте кишки вокруг спаечного тяжа, что связано с выраженным странгуляци-онным компонентом. В ранние строки отмечают токсикоз, быстрое нарастание эксикоза. Развиваются неукротимая рвота, выраженное усиление перистальтики. Рентгенологически выявляют множественные горизонтальные уровни и газовые пузырьки в умеренно растянутых петлях кишечника. В некоторых случаях СКН начинается вяло, постепенно, как бы исподволь. Боли слабые, редкие.
|




























