Лечение
При параректальных свищах лечение может быть консервативным и оперативным. Консервативные мероприятия заключаются в назначении диеты, бедной шлаками, сидячих ванн с перманганатом калия и другими антисептиками, регулировании стула. При неполных свищах, сообщающихся с кожей, иногда назначают склерозирующую терапию — в свищ вводят 0,4—0,5 мл 10% раствора нитрата серебра или 3% спиртового раствора йода. Инъекции повторяют один раз в неделю в течение 5—6 нед. Назначаемую иногда взрослым рентгенотерапию хронического парапроктита у детей не применяют. Оперативное лечение показано при неэффективности консервативной терапии. Характер оперативного вмешательства зависит от отношения свища к анальному сфинктеру. При внутрисфинктерных свищах их рассекают с последующим выскабливанием хода острой ложкой. Можно применять операцию Габриэля, когда рассечение свища дополняют треугольным иссечением кожи. При этом удаляют изменённую околосвищевую ткань. Края разрезов не слипаются, что даёт меньший процент рецидивов. После рассечения свищевого хода и операции Габриэля накладывают салфетки с мазью Вишневского, периодически их меняют. С 3-х суток назначают тёплые антисептические сидячие ванны и подмывания. При неполных кожных внесфинктерных свищах делают окаймляющий разрез кожи вокруг свищевого отверстия. Далее свищевой ход, в который вставлен зонд, иссекают. При врождённых свищах в верхней их части просвета может не быть. В этом случае определяется плотный тяж, подлежащий иссечению. В рану вводят антибиотики Широкого спектра действия и ушивают её. Если ткани вокруг свище-в°го хода были значительно изменены или операция была довольно травматичной, в раневой канал вводят тампон с мазью Вишневского. При полных внесфинктерных свищах выполняют операцию иссечения свища с наложением швов на освежённые края слизистой обо-л°чки прямой кишки. В послеоперационном периоде обычно бывает ^течение сукровичной жидкости из раневого канала. Во избежание ИнФицирования параректальной клетчатки и рецидива целесообраз- но воспользоваться предложением А.Н. Рыжих: ввести в раневой канал тампон с мазью Вишневского. При чрессфинктерных свищах оперативное вмешательство более сложно, особенно если свищ полный. Свищевой ход выделяют и иссекают, не затрагивая его часть, проходящую через волокна сфинктера. Внутрисфинктерную часть выскабливают острой ложкой. При свищевом ходе, расположенном на передней или задней стенке, сфинктер можно рассечь. Помимо радикальности операции рассечение сфинктера в этих местах создаёт иммобилизацию его в послеоперационном периоде, что очень важно для заживления раны слизистой оболочки. Рассечение сфинктера в других местах недопустимо ввиду возможности нарушения в дальнейшем его функции. Лечение хронического парапроктита — сложная задача. Полное выздоровление происходит не всегда. Для уменьшения возможности рецидивов к выбору операции подходят дифференцированно. ПОРОКИ РАЗВИТИЯ И ЗАБОЛЕВАНИЯ ОРГАНОВ МОЧЕПОЛОВОЙ СИСТЕМЫ
6.1. Семиотика пороков развития и заболеваний органов мочеполовой системы Актуальность изучения проблемы урологических заболеваний в детском возрасте обусловлена в первую очередь их высокой частотой, имеющей в последние годы тенденцию к увеличению, и теми тяжёлыми осложнениями (хроническая почечная недостаточность [ХПН], нефрогенная гипертензия), к которым они могут привести. Пороки развития верхних и нижних мочевых путей клинически обычно проявляются общими симптомами хронической интоксикации, болью в животе, изменениями в анализах мочи, нарушениями мочеиспускания. Изменения в анализах мочи нередко выявляют случайно при профилактических обследованиях или после перенесённых заболеваний (респираторных вирусных инфекций, пневмонии, кишечных инфекций и др.). Нечёткая клиническая картина затрудняет диагностику урологических заболеваний, что приводит к про-грессированию процесса и развитию осложнений, угрожающих жизни больного.
6.1.1. Симптом боли Боль при урологических заболеваниях — нередкий симптом, связанный чаще всего с нарушением оттока мочи. Препятствие току мочи из верхних мочевых путей ведёт к перерастяжению лоханки, чашечек и фиброзной капсулы почки, что сопровождается появлением болей в поясничной области или животе. Ощущение боли может быть острым при внезапном блоке мочеточника (почечная колика). При этом в результате резкого повышения давления в лоханке возможен разрыв чашечек с проникновени-еМ мочи в паренхиму почки, откуда она оттекает по лимфатическим Или венозным сосудам (пиелолимфатический или пиеловенозный Рсфлюксы). Из повреждённых сосудов паренхимы кровь изливается в лоханку, что проявляется гематурией. Однако на высоте болевого приступа гематурии может не быть, поскольку моча из блокированной почки не попадает в мочевой пузырь. Выраженную боль в области почки отмечают и при воспалительном процессе, сопровождающемся спазмом сосудов почки, отёком интерстициальной ткани и напряжением фиброзной капсулы. Длительный, но неполный блок оттока мочи при обструктивных уропа-тиях проявляется тупой ноющей болью в поясничной области или области живота, периодически усиливающейся при обострении воспалительного процесса. Блок'мочеточника вызывает боль, иррадиирующую в низ живота и паховую область. При обструкции дистального отдела мочеточника боль иррадиирует в половые органы и бедро. Боль в низу живота, сопровождающаяся учащением и болезненностью мочеиспускания, свидетельствует о поражении мочевого пузыря или уретры, причём при воспалении уретры боль сильнее в начале мочеиспускания, а при цистите — во время его окончания. Поскольку дети, особенно младшего возраста, плохо локализуют боль, то перед врачом нередко встаёт сложная задача по определению источника болевых ощущений, что требует проведения дифференциальной диагностики с заболеваниями органов брюшной полости, позвоночника и половых органов. При этом возрастает роль тщательного сбора анамнеза и различных методов исследования — пальпации, перкуссии мочевого пузыря, анализов мочи, регистрации ритма спонтанных мочеиспусканий, экскреторной урографии, цис-тографии, УЗИ, цистоскопии и др.
6.1.2. Изменения в анализах мочи Несмотря на большое разнообразие пороков развития верхних и нижних мочевых путей у детей изменения в общих анализах мочи достаточно однотипны: лейкоцитурия, протеинурия, бактериурия.
Лейкоцитурия Количество лейкоцитов в общем анализе мочи в норме в утренней порции не должно превышать у мальчиков 1—2, у девочек — 5 в поле зрения. В сомнительных случаях для выявления скрытой лей-коцитурии рекомендуют выполнение более точных проб — Нечипо-ренко (в норме в 1 мл мочи содержится не более 2000 лейкоцитов и не более 1000 эритроцитов), Аддиса-Каковского (в нормальной моче обнаруживают до 1 млн эритроцитов и 2 млн лейкоцитов за сутки), Дмбюрже (в норме за 1 мин в моче выявляют у мальчиков 1500 лейкоцитов и 1000 эритроцитов, у девочек — до 2000 лейкоцитов и до 1000 эритроцитов). Следует помнить, что источником пиурии могут быть наружные половые органы, поэтому обязательны их осмотр и тщательный туалет перед сбором мочи для анализа.
Протеинурия Протеинурия при урологических заболеваниях у детей редко достигает высоких цифр, носит обычно следовой характер и сопровождается лейкоцитурией.
Бактериурия Бактериурия — наиболее патогномоничный симптом воспалительных заболеваний на фоне пороков развития мочевыделительных путей у детей. Бактериурию выявляют при сборе мочи на стерильность. В стационарах сбор мочи осуществляют с помощью уретрального катетера в стерильную пробирку после тщательного туалета наружных половых органов. В условиях поликлиники забор может быть осуществлён из средней порции мочи в стерильную посуду. Оценку полученного результата в первую очередь проводят с учётом вида возбудителя. Если в посеве мочи на стерильность получен рост грамотрицательной флоры (Escherichia coli, Proteus mirabilis, Pseudomonas aeruginosa, Serratia marcescens, Klebsiella pneumoniae и Др.), это свидетельствует о наличии бактериурии (независимо от титра). В том случае, если в анализе мочи на стерильность получен рост грамположительной флоры (Staphylococcus epidermidis, Streptococcus pneumoniae и др.), результат оценивают в зависимости от титра: содержание в 1 мл 50-100 тыс. микробных тел считают допустимым; превышение этого уровня свидетельствует о бактериурии.
Гематурия Гематурию не считают характерным признаком урологической патологии. Она возможна при мочекаменной болезни (особенно после Почечной колики), опухолях почек, а также при травматических побуждениях мочевых путей. Сочетанные изменения Изменения в анализах мочи в виде лейкоцитурии могут быть результатом токсико-аллергического поражения почек после перенесённых инфекционных заболеваний. Нормализация анализов мочи в этих случаях обычно происходит в течение 2—4 мес, не сопровождается бактериурией и общими клиническими проявлениями. Лей-коцитурию наблюдают также при инфекциях нижних мочевых путей (циститах, уретритах) и пиелонефрите. Наличие стойкой лейкоцитурии без бактериурии, особенно в сочетании с расстройствами мочеиспускания, более характерно для инфекций нижних мочевых путей. Наличие длительной лейкоцитурии, бактериурии и протеинурии на фоне симптомов хронической интоксикации более характерно для пиелонефрита — неспецифического воспалительного процесса, протекающего с преимущественным поражением интерстициальной ткани почки. В детском возрасте пиелонефрит, как правило, бывает вторичным и развивается на фоне разнообразных обструктивных уропатий. Поэтому больным необходимо обязательное урологическое обследование для выявления возможных пороков развития верхних и нижних мочевых путей (УЗИ, рентгенологические методы, цистоскопия, функциональные методы оценки уродинамики нижних мочевых путей, радионуклидные методы и др.).
6.1.3. Нарушения мочеиспускания Разнообразные нарушения мочеиспускания — наиболее частое проявление урологической патологии. Под нарушениями мочеиспускания понимают симптомокомплекс, включающий изменение частоты мочеиспускания, недержание или задержку мочи, болезненные мочеиспускания, императивные позывы.
Изменение частоты мочеиспускания Частота мочеиспускания зависит от возраста. У новорождённого рефлекс на мочеиспускание осуществляется по типу безусловного, частота мочеиспусканий достигает 20 раз в сутки. По мере увеличения объёма мочевого пузыря и стабилизации рефлекса мочеиспускания ребёнок начинает мочиться реже — до 5-6 раз в сутки. Следует отметить, что эффективный объём мочеиспускания при этом должен соответствовать возрастной норме (2—3 года — 50—90 мл, 4—5 лет — 100-150 мл, 6-9 лет - 150-200 мл, 10-12 лет - 200-250 мл, 13-15 лет - 250-350 мл). Изменение частоты мочеиспускания возможно в сторону как увеличения (поллакиурия), так и уменьшения. Изменения частоты мочеиспускания редко беспокоят родителей; обычно на этот симптом обращают внимание при сочетании его с императивными позывами, болевым симптомом или недержанием мочи. Тем не менее важно уметь выявить изменения частоты мочеиспускания, что позволяет в дальнейшем правильно определить план обследования больного. Наиболее объективный метод — регистрация ритма спонтанных мочеиспусканий в течение дня с указанием времени мочеиспускания и эффективного объёма. Проведение исследования в течение 3—4 дней позволяет врачу оценить частоту мочеиспускания и выявить возможные отклонения.
Недержание мочи Недержание мочи (непроизвольная потеря мочи) — тяжёлая социальная и гигиеническая проблема для ребёнка, а также одна из наиболее частых жалоб в детском возрасте. Выделяют дневное и ночное недержание мочи, недержание мочи при сохранённом позыве на мочеиспускание, при императивном позыве и, наоборот, при ослабленном или даже полном отсутствии позыва. Тотальное недержание мочи с отсутствием позыва на мочеиспускание — симптом глубокого нарушения иннервации мочевого пузыря или анатомической недостаточности сфинктера.
Затруднённое мочеиспускание (задержка мочи) Напряжение, беспокойство ребёнка во время мочеиспускания вялой струёй мочи (нередко сопровождающегося болевым симптомом или выделением мочи по каплям) — признак затруднённого мочеиспускания. Затруднённое мочеиспускание может проявиться с рождения ребёнка, что более характерно для разнообразных пороков раз-вития, а может нарастать постепенно или развиться внезапно и Привести к полной задержке мочи. Последние состояния более характерны для опухолевых процессов или мочекаменной болезни (об-турация шейки мочевого пузыря или уретры конкрементом). Болезненное мочеиспускание Боль в низу живота или в области промежности может возникать или усиливаться либо по мере заполнения мочевого пузыря, либо во время мочеиспускания. Наиболее частая причина болевого синдрома — воспалительные изменения нижних мочевых путей (циститы, уретриты) и наружных половых органов.
Императивные позывы В тех случаях, когда позыв на мочеиспускание сопровождается ощущением, что мочеиспускание произойдёт немедленно, говорят об императивном позыве. Императивные позывы нередко сопровождаются неудержанием и недержанием мочи и бывают чаще всего признаком нейрогенной дисфункции и/или воспалительных изменений нижних мочевых путей. Императивные позывы в таких случаях нередко связаны с эпизодами резкого повышения внутрипузырного давления на фоне нарушения функции детрузора. Таким образом, симптомокомплекс нарушения мочеиспускания весьма разнообразен, однако можно выделить следующие основные группы заболеваний и пороков развития, вызывающих описанные выше симптомы. • Пороки развития наружных половых органов и нижних мочевых путей, сопровождающиеся: ♦ недержанием мочи при недостаточности сфинктера мочевого пузыря" (тотальная эписпадия, экстрофия мочевого пузыря); ♦ затруднением мочеиспускания на фоне препятствия оттоку мочи (различные виды инфравезикальной обструкции); ♦ тотальным недержанием мочи при сохранённом акте мочеиспускания (внесфинктерная эктопия устья мочеточника).
• Воспалительные изменения со стороны нижних мочевых путей (циститы, уретриты, воспалительные изменения наружных половых органов). • Пороки развития пояснично-крестцового отдела позвоночника, сочетающиеся с поражением проводящих путей спинного мозга. • Травматические повреждения спинного мозга и нижних мочевых путей. Обследование больного с нарушениями мочеиспускания должно включать тщательное изучение анамнеза, осмотр, общий анализ мочи (при сомнительных результатах — выполнение анализа мочи по Не-чипоренко, Аддису-Каковскому), регистрацию ритма спонтанных мочеиспусканий, функциональные методы исследования уродинами-ки, бактериологическое исследование мочи, УЗИ органов мочевой системы, цистоскопию с калибровкой уретры у девочек. Обязательна также рентгенография пояснично-крестцового отдела позвоночника.
6.1.4. Обследование ребёнка Методы исследования, применяемые при диагностике урологических заболеваний у детей, на сегодняшний день позволяют достоверно судить как о структуре, так и о функции исследуемых органов. Однако при постановке диагноза возникает необходимость в комплексном обследовании ребёнка с применением взаимодополняющих методов.
УЗИ Один из основных скрининг-методов первичной диагностики — ультразвуковой. Быстрый технический прогресс привёл к расширению диагностических возможностей эхографии, позволяющей получить достаточно полное представление о морфофункциональном состоянии исследуемого органа. Неинвазивность и доступность метода делают его незаменимым в детской практике.
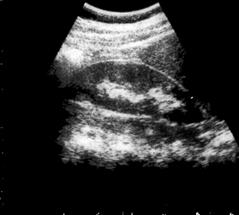
УЗИ (рис. 6-1) позволяет визуализировать почки, определить их контуры, размеры, оценить состояние паренхимы и коллекторной си-
стемы, их соотношение, что особенно важно при диагностике пороков развития, сопровождающихся нарушением оттока мочи (рис. 6-2). С помощью этого метода выявляют патологические образования в
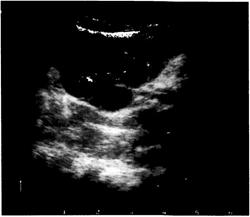
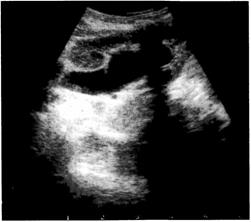
проекции почек (опухоли, кисты, рис. 6-3) или паранефральном пространстве (посттравматические гематомы, рис. 6-4), определяют конкременты в коллекторной системе. С помощью УЗИ можно провести исследование мочеточников (рис. 6-5).
Сканирование мочевого пузыря позволяет оценить его форму, объём, выявить наличие остаточной мочи и патологических обра-
зований (рис. 6-6), в ряде случаев — заподозрить наличие пузырно-Мочеточникового рефлюкса. Ультразвуковой метод в сочетании с допплерографией сосудов позволяет оценить состояние почечного кровотока и с высокой достоверностью судить о степени сохранности функций почек.
Рентгенологические методы Рентгенологические методы в урологии по-прежнему остаются диагностически значимыми; наиболее распространены экскреторная Урография и цистография.
Рис. 6-6. Дополнительное мяг-котканное образование в просвете мочевого пузыря. Опухоль мочевого пузыря. Ультразвуковая сканограмма.
Экскреторная урография Экскреторная урография — выполнение серии рентгенограмм после внутривенного введения водорастворимых йодсодержащих препаратов (натрия амидотризоат, йогексол и др.), экскретируемых почками. Выполнению урограмм предшествует обзорный снимок органов брюшной полости, захватывающий область от VI грудного позвонка до седалищных бугров. Обзорный снимок позволяет выявить тени, подозрительные на конкременты, в проекции почек, мочеточников, мочевого пузыря и уретры (рис. 6-7). Кроме этого, проводят оценку состояния костной системы, в первую очередь пояснично-крестцо-вого отдела, так как его аномалиями {spina bifida, агенезия крестца и копчика, сакрализация, диастематомиелия и др.) часто сопровождаются пороки развития мочевыделительной системы (рис. 6-8). Экскреторную урографию (рис. 6-9) можно выполнить по стандартной (из расчёта 25 мл контрастного вещества на 1 м2 поверхности тела) или инфузионной методике. Выбор методики зависит от степени сохранности функций почек, оценить которую позволяют анализ мочи по Зимницкому, биохимические анализы крови (мочевина, остаточный азот, креатинин) и мочи для определения клиренса по эндогенному креатинину. В случаях нарушения экскреторной функции почек, а также у грудных детей получить необходимую информацию помогает инфузионная урография, заключающаяся во внутривенном капельном введении (в течение 10—15 мин) двойной дозы контрастного вещества, разведённого в равном количестве 5% раствора глюкозы.
При стандартной методике после введения контрастного вещества рентгеновские снимки выполняют с интервалами 5, 10 и 15 мин: первые снимки в положении больного лёжа на спине, последний — в положении стоя, что позволяет выявить патологическую подвижность почек (смещаемость на расстояние более высоты тела одного поясничного позвонка). При отсутствии контрастирования коллекторной системы почек на 15-й минуте выполняют отсроченные снимки через 30 мин, 1, 2, 4 и 6 ч. При инфузионной урографии обычно выполняют отсроченные снимки. Экскреторная урография позволяет, с Одной стороны, по времени начала контрастирования и его интенсивности оценить функцию почек, а с другой — определить структуру коллекторной системы почек, мочеточников и мочевого пузыря. Обструктивные уропатии, вызванные анатомическими или функциональными препятствиями на различных уровнях, диагностирует по расширению выше их расположения: расширение коллекторной системы почки — при нарушении оттока в пиелоуретеральном сегменте (рис. 6-10), расширение мочеточника — при локализации препятствия в области уретеровезикального соустья (рис. 6-11). Следует отметить, что монетообразная деформация чашечек почек или сглаженность форникального аппарата при обычных размерах лоханки обычно бывает не результатом нарушения оттока, а следствием склеротических изменений в паренхиме на фоне пиелонефрита.
Цистоуретрография Цистоуретрография — рентгеноконтрастное исследование мочевого пузыря и уретры. В качестве контрастного вещества используют водорастворимые йодсодержащие препараты 10% концентрации. Перед исследованием ребёнка просят помочиться, затем в мочевой пузырь вводят уретральный катетер, измеряя количество остаточной мочи. Мочевой пузырь заполняют тёплым раствором контрастного вещества до императивного позыва на мочеиспускание. Выполняют рентгеновский снимок в прямой проекции с обязательным захватом поясничной области (проекция почек). При исследовании можно оценить форму мочевого пузыря, его контуры (рис. 6-12), наличие
дивертикулов и дефектов наполнения, а главное — выявить возможный заброс контрастного вещества в мочеточники и коллекторные системы почек — пузырно-мочеточниковый (пузырно-лоханочный) рефлюкс, который при этом исследовании бывает пассивным (рис. 6-13). Большое диагностическое значение имеет рентгенография, выполняемая во время мочеиспускания, — микционная цистоуретрография, позволяющая выявить активный пузырно-мочеточниковый рефлюкс и оценить состояние уретры на всём протяжении (рис. 6-14). Поэтому мальчикам рентгеновский снимок выполняют в латеропозиции (поворот в 3/4). Микционная цистография — один из методов диагностики инфравезикальной обструкции, т.е. препятствия оттоку мочи из мочевого пузыря и уретры. В связи с большой частотой пузырно-мочеточникового рефлюкса в детском возрасте диагностическая ценность цистографии неоспорима. Следует отметить, что цистография и экскреторная урогра-фия — взаимодополняющие методы, применение которых позволяет получить достаточно полную информацию о состоянии верхних и нижних мочевых путей.
Цистоуретроскопия Цистоуретроскопия — один из важных диагностических методов, применяемых в урологии. Цистоскопия позволяет достоверно диагностировать нередкие в детском возрасте циститы, выявлять конкременты, новообразования в полости мочевого пузыря, оценивать состояние устьев мочеточников и их расположение, уточнять причину инфравезикальной обструкции у мальчиков (клапаны задней уретры, стриктуры и др.). В последних моделях цистоскопов есть специальные устройства, дающие возможность провести катетеризацию устьев мочеточников, выполнить биопсию новообразований, удалить трансуретрально мелкие конкременты. У девочек цистоскопию обязательно заканчивают калибровкой уретры для выявления стеноза. радионуклидное исследование Все описанные выше исследования несут в основном информацию о структурных изменениях исследуемых органов и позволяют оценить их функцию лишь косвенно. Один из методов, позволяющих получить количественную информацию о функциях органа, радионуклидное исследование. В детской практике используют ра-дионуклидную ренографию, непрямую ренангиографию и динамическую нефросцинтиграфию. Наиболее полную информацию даёт радионуклидная ренангиография. Метод основан на исследовании процесса прохождения РФП через сосудистую систему почек. В качестве диагностического средства используют альбумин-"Тс или ,3JI-гиппуран. Результат непрерывной регистрации радиоактивности над почками — кривая, отражающая процесс последовательного заполнения препаратом артериального, капиллярного и венозного русла почек. Нарушения кровотока в почках возникают при самой разнообразной урологической патологии. С помощью математической модели по степени снижения кровотока можно оценить и количественно охарактеризовать степень нарушения функций почек. Получаемые данные не только помогают в диагностике, но и позволяют объективно определить показания к оперативному вмешательству и спрогнозировать результаты лечения.
Методы оценки уродинамики Существует большое количество способов объективной оценки Уродинамики, однако наибольшее распространение получили системы, позволяющие провести комплексное исследование как в фазу накопления мочи, так и в фазу её эвакуации.
Урофлоуметрия Изучение эвакуаторной функции начинают с урофлоуметрии — Динамической регистрации объёмной скорости потока мочи во время акта мочеиспускания (рис. 6-15). Этот метод позволяет оценить соотношение между проходимостью уретры и сократительной способностью детрузора. В норме средняя объёмная скорость потока мочи составляет от 11 — 14 мл/сек (при объёме мочевого пузыря до 200 мл) до 16-25 мл/сек (при объёме мочевого пузыря более 200 мл). Снижение объёмной скорости мочеиспускания (рис. 6-16) позволяет
Цистометрия Для объективной оценки фазы наполнения мочевого пузыря используют цистометрию — регистрацию давления в мочевом пузыре при его заполнении (рис. 6-17). Цистометрия может быть прямой
(регистрационный катетер вводят в мочевой пузырь путём его надлобковой пункции) и непрямой (при трансуретральном введении катетера). В норме по мере заполнения мочевого пузыря вследствие эластичности детрузора давление в нём сохраняется относительно постоянным и не превышает 5—10 см вод.ст. При цистометрии регистрируют также объём, при котором возникает первый позыв на мочеиспускание, и максимальный объём мочевого пузыря, оценивают стабильность детрузора и его способность адаптироваться к новым условиям по мере накопления мочи. Сдвиг порога чувствительности влево (в сторону уменьшения объёма мочевого пузыря) свидетельствует о повышенной рефлекторной возбудимости детрузора (гиперрефлексии), а сдвиг этих показателей вправо — о её снижении (гипорефлексии; рис. 6-18). Эпизоды резких повышений внутрипузырного давления в фазу наполнения говорят о нарушении адаптационных свойств детрузора (незаторможенный мочевой пузырь; рис. 6-19). Комплексное исследование акта мочеиспускания, особенно у больных с недержанием мочи, предполагает оценку соотношения Работы детрузора и сфинктера (в норме они реципрокные) и наряду с УРофлоуметрией и цистометрией включает электромиографию анального сфинктера, ректоманометрию, профилометрию уретры — определение распределения давления по всей длине уретры.
Рис. 6-19. Снижение порога чувствительности детрузора с эпизодами резкого повышения внутрипузырного давления — гиперрефлекторный незаторможенный мочевой пузырь. Ретроградная цистометрия.
Ангиографическое исследование Ангиографическое исследование почек применяют в случае диагностических трудностей при отсутствии функций почки, подозрении на её удвоение, опухолях почек, а также для выявления дисплас-тических и склеротических процессов в паренхиме. Информация, получаемая с помощью этого метода, велика, и именно она в сомнительных случаях позволяет правильно поставить диагноз.
6.2. Эмбриогенез органов мочеполовой системы Пороки развития органов мочеполовой системы по частоте прочно занимают ведущее место среди всех эмбрио- и фетопатий, составляя среди них более 40%. Многие из них представляют непосредственную угрозу для жизни больного в связи с нарушением оттока мочи, развитием пиелонефрита и почечной недостаточности (обструктив-ные уропатии). Другие в дальнейшем приводят к бесплодию (аномалии и пороки развития половых органов). Для понимания причин возникновения некоторых пороков целесообразно кратко изложить эмбриогенез органов мочевой системы. У эмбриона и плода последовательно формируются три почки: пронефрос, мезонефрос и метанефрос. Первая из них рудиментарна и не функционирует, вторая действует на ранних стадиях развития плода, метанефрос формирует постоянную почку. Пронефрос. В конце 3-й или начале 4-й недели развития в шейной области формируются сегментированные клеточные скопления, имеющие форму стебелька с внутренней полостью, — нефротомы, растущие в латеральном направлении. Нефротомы дают начало нефри-ческим канальцам, медиальные концы которых открываются в полость тела, а латеральные растут в каудальном направлении. Нефрические канальцы соседних сегментов объединяются и образуют парные продольные протоки, растущие по направлению к клоаке (первичный почечный проток). От дорсальной аорты отделяются небольшие ветви, одна из которых внедряется в стенку нефрического канальца, а другая — в стенку целомической полости, формируя соответственно внутренний и наружный клубочки. Мезонефрос появляется на 3-й неделе эмбриогенеза, ещё до того времени, как редуцируется пронефрос. Он располагается каудальнее пРонефроса и состоит из сегментарных канальцев, соединяющихся тем же экскреторным каналом — вольфовым протоком. Кроме воль-Фова (мезонефрического) развивается второй парный проток — мюл-ЛеРов (парамезонефрический). В дальнейшем у мужских особей мюл-леровы ходы редуцируются, а у женских из них образуются матка, Маточные трубы и влагалище. Вольфовы протоки редуцируются у венских особей, а у мужских дают начало выводным протокам яичек. Метанефрос развивается из метанефрогенной бластемы (источника канальцев нефрона) и метанефрического дивертикула (источника собирательных трубочек и более крупных мочевыводящих путей). Метанефрос появляется в течение 5-й недели развития. Производное метанефрического дивертикула — собирательная трубочка, на дисталь-ном конце покрытая «шапочкой» метанефрогенной бластемы. Под индуктивным влиянием трубочек из этой ткани формируются небольшие почечные пузырьки, дающие начало канальцам. Канальцы, объединяясь с капиллярным клубочком, формируют нефроны. Проксимальный конец нефрона образует капсулу, в которую глубоко внедряется клубочек. Дистальный конец соединяется с одной из собирательных трубочек. Далее каналец удлиняется, в результате чего образуются проксимальный извитой каналец, петля Хенле и дистальный извитой каналец. Сначала почка располагается в области таза. В дальнейшем (7-8-я неделя развития) она перемещается краниальнее, как бы поднимается из таза кверху (рис. 6—20). Подъём почки связан с уменьшением кривизны тела при развитии плода и его ростом в поясничной и крестцовой областях.
^1очеточниковый зачаток образуется на 5—6-й неделе эмбриогенеза, отходя вверх от каудального отдела вольфова канала. Последний трансформируется в пузырно-мочеточниковый сегмент, образуя также заднюю уретру, семявыносящие протоки и семенные пузырьки. Нарушение взаимоотношения и дифференциации мочеточнико-вого зачатка и вольфова протока приводит к эктопии устьев мочеточников.
6.3. Аномалии почек и мочеточников Различают аномалии количества, положения, взаимоотношения, величины и структуры почек. • Аномалии количества включают агенезию почек и различные варианты удвоения почек и мочеточников. • Аномалии положения представлены различными видами дистопии почек. • Аномалии взаимоотношения представляют собой сращение почек. Различают симметричные и асимметричные формы сращения. К первым относят подково- и галетообразную, ко вторым — S-, L- и I-образную почки. • Аномалии величины и структуры включают аплазию, гипоплазию, удвоение почки и кистозные аномалии.
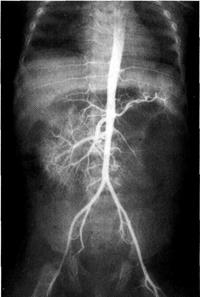
6.3.1. Агенезия почки Отсутствие закладки почки встречают с частотой 1 на 1000 новорождённых. Двусторонняя почечная агенезия возникает в 4 раза реже односторонней и преимущественно у мальчиков (в соотношении 3:1). Дети с агенезией обеих почек (аренией) нежизнеспособны и обычно Рождаются мёртвыми. Однако описаны казуистические наблюдения Довольно длительного выживания. Это можно объяснить замечательной особенностью детского организма, когда другие органы выполняют функцию поражённого или полностью вышедшего из строя °Ргана. При этом функцию выделения осуществляют печень, кишечник, кожа и лёгкие. Агенезия почки обычно сочетается с отсутствием мочевого пузы-Ря> дисплазией половых органов, нередко — с лёгочной гипоплази-еН, менингоцеле и другими врождёнными пороками. Клиническая картина и диагностика Односторонняя агенезия почки связана с отсутствием образования нефробластемы с одной стороны. При этом, как правило, отсутствует соответствующий мочеточник, отмечают недоразвитие половины мочевого пузыря и нередко полового аппарата. Единственная почка обычно гипертрофирована и полностью обеспечивает выделительную функцию. В таких случаях аномалия протекает бессимптомно. При экскреторной урографии на стороне агенезии контраст не появляется. Цистоскопия выявляет отсутствие соответствующего устья мочеточника и гемиатрофию мочепузырного треугольника. Ангиография указывает на отсутствие почечной артерии (рис. 6-21).
Рис. 6-21. Агенезия левой почки. Левая почечная артерия не выявляется. Брюшная аортограмма.
6.3.2. Удвоение почек и мочеточников Удвоение — самая частая аномалия почки, встречающаяся у 1 и3 150 новорождённых, причём у девочек в 2 раза чаще, чем у мальчиков. Она может быть одно- и двусторонней. Возникновение анома дци связано с расщеплением мочеточникового зачатка в самом нача-де или на пути пере
|