Прогноз 1 страница
Послеоперационный прогноз заболевания во многом зависит от степени сохранности функций почки и активности пиелонефрита. Диспансерное наблюдение за детьми, перенёсшими оперативное вмешательство по поводу гидронефроза, осуществляют совместно уролог и нефролог. Контрольную урографию выполняют через 6-12 мес, УЗИ и радиоизотопное исследование проводят ежегодно. Хорошая проходимость лоханочно-мочеточникового сегмента и отсутствие обострений пиелонефрита в течение 5 лет позволяют снять ребёнка с учета.
6.3.12. Мегауретер Мегауретер (мегадолихоуретер, гидроуретер, уретерогидронефроз) — значительное расширение мочеточника и коллекторной системы почки, вызванное механической обструкцией пузырно-мочеточникового сегмента, пузырно-мочеточниковым рефлюксом или недоразвитием стенок мочеточника.
Классификация В зависимости от причины развития различают нерефлюксирую-щий, рефлюксирующий и пузырнозависимый мегауретер.
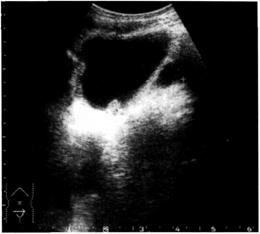
Нерефлюксирующий мегауретер Нерефлюксирующий мегауретер развивается на фоне патологии мочеточника в дистальном отделе (диспластические изменения в мышечном слое, стеноз во внутрипузырном сегменте мочеточника и др.). Нарушение опорожнения мочеточника приводит к его значительному расширению и извитости (мегадолихоуретер; рис. 6-43), дилата-ции коллекторной системы почки (рис. 6-44), быстрому возникновению пиелонефрита.
Рефлюксирующий мегауретер
Рефлюксирующий мегауретер (рис. 6-45) возникает вследствие грубого недоразвития пузырно-мочеточникового сегмента и полной несостоятельности антирефлюксного механизма.
Мочеточник развивается из каудального отдела вольфова протока и растёт к метанефрогенной бластеме, являясь, в свою очередь, индуктором развития почечной ткани. Поэтому при рефлюксирующем мегауретере дисплазия носит распространённый характер, захватывая почки и все мочевые пути. Рефлюксирующий мегауретер вызывает развитие рефлюкс-нефро-патии, замедление роста почки, склеротические изменения почечной паренхимы. Присоединяющийся пиелонефрит ускоряет процесс рубцевания почки. При двустороннем поражении довольно быстро появляются симптомы ХПН.
Пузырнозависимая форма мегауретера
части, значительно расширяются, а после мочеиспускания их диаметр уменьшается. Однако при выраженных нейрогенных нарушениях детрузора и инфравезикальной обструкции, сопровождающихся большим количеством остаточной мочи после опорожнения пузыря, эктазия мочеточников сохраняется.
Клиническая картина Проявления мегауретера обусловлены течением хронического пиелонефрита. Родители отмечают слабость, бледность, отставание ребёнка в росте, необъяснимые подъёмы температуры тела. Моча временами мутная, в анализах выявляют лейкоцитурию, бактериурию, иногда эритроцитурию. При обострениях сопутствующего цистита появляются учащение и болезненность мочеиспускания.
Диагностика На экскреторных урограммах отмечают запаздывание выделения почками контрастного вещества, деформацию коллекторной системы, расширение и извитость мочеточников. Эвакуация контрастного вещества из них замедлена. При цистоскопии нередко визуализируются признаки хронического цистита (буллёзные или гранулярные образования на слизистой оболочке), сужение или, наоборот, зияние устьев мочеточников, их латеральное смещение и деформация. При радионуклидном исследовании обнаруживают снижение накопления и выведения радиофармпрепарата паренхимой и собирательной системой почки. Важное место в определении функционального состояния почки при мегауретере занимает оценка кровообращения в поражённой почке. УЗИ с допплерографией, радиоизотопная ренография и рент-генангиография позволяют определить степень редукции почечного кровотока, что помогает в уточнении тактики и прогнозировании результата лечения.
Лечение Лечение мегауретера — трудная задача в связи с тяжёлыми первичными (дисплазия) и вторичными (склероз почечной паренхимы и стенки мочеточника) изменениями. Нерефлюксирующий мегауретер подлежит хирургической коррекции. Операция заключается в выделении дистального отдела мочеточника, устранении коленообразных изгибов и резекции патологически изменённого участка мочеточника. Затем в под-слизистом слое формируют тоннель, через который мочеточник проводят и подшивают к слизистой оболочке. Таким образом создают новое везикоуретеральное соединение с антирефлюксным механизмом. При рефлюксирующем мегауретере оперативному лечению должна предшествовать длительная подготовка, заключающаяся в разгрузке мочевых путей путём периодической катетеризации мочевого пузыря, назначения комплексной терапии для улучшения кровоснабжения и трофики почки и мочеточника. Методика оперативного пособия одинакова при любой форме мегауретера. При пузырнозависимой форме мегауретера особое внимание уделяют коррекции функциональных нарушений мочевого пузыря и устранению инфравезикальной обструкции.
6.4. Аномалии мочевого протока Мочевой проток (урахус) — трубчатое образование, исходящее из верхушки мочевого пузыря и идущее к пупку между брюшиной и поперечной фасцией живота. У эмбриона он служит для отведения первичной мочи в околоплодные воды. На IV—V месяце внутриутробного развития мочевой проток обли-терируется, превращаясь в срединную пупочную связку. Однако в ряде случаев, особенно у недоношенных детей, он может остаться открытым к моменту рождения, и его облитерация происходит на первом году жизни. При задержке облитерации мочевой проток может остаться открытым на всём протяжении (пузырно-пупочный свищ) или отдельных участках (рис. 6-46).
Пузырно-пупочный свищ Пузырно-пупочный свищ — наиболее частая аномалия мочевого протока. Клинически он проявляется выделением мочи из пупка, циститом. Длительное существование свища может осложниться пиелонефритом и камнеобразованием в мочевом пузыре.
Диагноз подтверждают пробой с индигокармином. Раствор красителя вводят по мочеиспускательному каналу в мочевой пузырь или внутривенно: при этом из свища выделяется окрашенная моча. Раствор индигокармина можно вводить в свищ, тогда подсинённая моча будет выделяться из уретры. Рентгенологически диагноз подтверждают при цистографии или фистулографии.
Лечение Лечение заключается в иссечении мочевого протока на всём протяжении.
Киста мочевого протока Киста мочевого протока — вторая по частоте аномалия урахуса. Содержимое кисты — слизь и серозная жидкость. Длительное время киста сохраняет малые размеры и клинически не проявляется. Иногда её удаётся пропальпировать над лобком по срединной линии. В случае резкого увеличения киста может сдавливать мочевой пузырь, вызывая дизурические явления. Киста имеет тенденцию к нагноению, что проявляется повышением температуры тела, болью, напряжением передней брюшной стенки, покраснением и отёком тканей ниже пупка. Образовавшийся абсцесс может прорваться в мочевой пузырь, наружу, через пупок или в брюшную полость.
Дифференциальная диагностика Дифференциальную диагностику кисты мочевого протока проводят с дивертикулом мочевого пузыря, грыжей передней брюшной стенки, кистой пупка. Уточнить диагноз помогают цистография, УЗИ, КТ.
Лечение Лечение при кисте, вызывающей дизурические явления, оперативное (иссечение); при абсцессе производят его вскрытие и дренирование.
Неполный пупочный свищ Неполный пупочный свищ проявляется мокнутием пупка, признаками воспаления (омфалит) и выделением гноя из пупочного кольца. При плохом опорожнении свища появляются лихорадка и интоксикация. Постепенно в области пупка разрастается грануляционная ткань. С целью выяснения вопроса о сообщении незаросшей части мочевого протока с мочевым пузырём по стихании острых воспалительных явлений выполняют фистулографию.
Лечение Лечение заключается в ежедневных ваннах с перманганатом калия, обработке пупка 1% раствором бриллиантового зелёного и прижигании грануляций 2-10% раствором нитрата серебра. При неэффективности консервативных мероприятий производят радикальное иссечение свища.
Дивертикул мочевого пузыря Дивертикул мочевого пузыря, образовавшийся в результате неполной облитерации мочевого протока, длительное время существует бессимптомно и является находкой при цистографии, предпринятой по поводу дизурии и лейкоцитурии. Передний дивертикул встречается преимущественно у мальчиков и нередко сочетается с инфравезикаль-ной обструкцией. Лечение заключается в удалении дивертикула. Одновременно с этим устраняют инфравезикальную обструкцию.
6.5. Аномалии мочевого пузыря и мочеиспускательного канала 6.5.1. Экстрофия мочевого пузыря Экстрофия мочевого пузыря — тяжёлый порок развития, проявляющийся врождённым отсутствием передней стенки мочевого пузыря и соответствующего участка передней брюшной стенки. Экстрофия всегда сопровождается тотальной эписпадией и расхождением костей лобкового симфиза. Данный порок встречается у 1 из 40-50 тыс. новорождённых, у мальчиков в 3 раза чаще, чем у девочек. Постоянное истечение мочи, выраженная деформация наружных половых органов, отсутствие передней брюшной стенки над расщеплённым мочевым пузырем приносят тяжёлые физические и моральные страдания как больным, так и их родителям. Возникновение экстрофии относят к первым 4—7 нед внутриутробной жизни.
^Генетические аспекты • OMIM 258040, р — комплекс OEIS (omphalocele-exstrophy-imperforate anus-spinal defects). Клинические проявления: эмбриональная грыжа, клоакальная экстрофия, экстрофия-эписпадия, расщепление полового члена с эписпадией, экстрофия мочевого пузыря и экстрофия клоаки, неперфорированный анус, патология спинного мозга/позвоночника, диастаз лобкового сочленения. • OMIM 600057, 5R? — экстрофия мочевого пузыря. Клинические проявления: экстрофия мочевого пузыря, дефекты нижнего отдела мочевого тракта, патология наружных половых органов, дефект нижней части передней брюшной стенки, «открытый» лобковый симфиз. Клиническая картина и диагностика Клиническая картина специфична (рис. 6-47): через округлый дефект передней брюшной стенки выбухает ярко-красная слизистая оболочка задней стенки мочевого пузыря. Пупочное кольцо примыкает к верхнему краю дефекта. Слизистая оболочка мочевого пузыря легко ранима, нередко покрыта папилломатозными разрастаниями и легко кровоточит. Диаметр мочепузырной пластинки — 3—7 см. Со временем слизистая оболочка рубцуется. Устья мочеточников открываются в нижнем отделе мочепузырной пластинки на вершинах конусовидных возвышений или затеряны между грубыми складками слизистой оболочки.
Рис. 6-47. Экстрофия мочевого пузыря. Моча постоянно вытекает, вызывая мацерацию кожи передней брюшной стенки, внутренней поверхности бёдер и промежности. У мальчиков половой член укорочен, подтянут к передней брюшной стенке и расщеплённая уретра соприкасается со слизистой оболочкой мочевого пузыря. Мошонка недоразвита, нередко наблюдают крипторхизм. У девочек наряду с расщеплением уретры имеются расщепление клитора, спайки больших и малых половых губ. Задний проход эктопирован кпереди. Нередко экстрофия сочетается с паховой грыжей, выпадением прямой кишки, пороками развития верхних мочевых путей. Непосредственный контакт мочеточников с внешней средой приводит к развитию восходящего пиелонефрита. Для больных характерна «утиная» походка за счёт нестабильности тазового кольца (рис. 6-48). Лечение Лечение экстрофии мочевого пузыря только оперативное. Во избежание присоединения восходящего пиелонефрита хирургическое вмешательство, если позволяет состояние ребёнка, следует выполнить в первые 3 мес жизни. В последующем это облегчает и социальную адаптацию ребёнка, так как избавляет его от недержания мочи. Существуют три группы оперативных вмешательств при экстрофии: 1) пластика мочевого пузыря местными тканями; 2) отведение мочи в кишечник; 3) создание изолированного мочевого пузыря из сегмента кишки. Пластику мочевого пузыря местными тканями целесообразно проводить в период новорождённое™ (до развития пиелонефрита и возникновения рубцовых изменений в мочепузырной пластинке). Во время этой операции с целью замыкания тазового кольца производят двухстороннюю заднюю подвздошную остеотомию, сведение и фиксацию лонных костей.
полняют расширяющую цистопластику сегментом тонкой или толстой кишки на брыжеечной ножке, что позволяет увеличить его объём до 150-200 мл. Одновременно производят пластику шейки мочевого пузыря. При малых размерах мочепузырной пластинки (менее 4—5 см в диаметре), полипозном перерождении слизистой оболочки наибольшее распространение получили операции, направленные на отведение мочи в кишечник. Удержание мочи в этих случаях осуществляется за счёт анального сфинктера, поэтому предварительная оценка состояния сфинктера с помощью электромиографии является обязательной. Ранее наиболее часто выполнялась операция раздельной пересадки мочеточников в сигмовидную кишку с созданием антирефлюкс-ной защиты. Однако это не препятствовало забросу кишечного содержимого в верхние мочевые пути. Кроме того, нередко возникали стенозы в области соединения мочеточника с кишечной стенкой. Поэтому в настоящее время при деривации мочи в кишечник формируют дополнительный «буфер» из сегмента кишки для разделения пассажа кала и мочи. При малой величине мочепузырной пластинки и недостаточности анального жома производят операции, предусматривающие создание изолированного мочевого резервуара из кишечника, куда пересаживаются с антирефлюксной защитой мочеточники. Опорожнение искусственного пузыря осуществляют через специальный кишечный свищ 3—4 раза в день катетером, вводимым самим больным.
Прогноз Прогноз заболевания определяется степенью поражения почек, активностью пиелонефритического процесса и теми электролитными нарушениями, к которым приводит отведение мочи в кишечник. Больные, оперированные по поводу экстрофии, нуждаются в постоянном наблюдении нефролога и уролога. При диспансерном наблюдении основное внимание следует обратить на оценку состояния верхних мочевых путей, коррекцию гиперхлоремического ацидоза для профилактики образования конкрементов в почках, лечение пиелонефрита. Участие психоневролога в лечении таких больных с экстрофией является обязательным и позволяет, особенно в пубертатном возрасте, избежать тяжёлых реактивных состояний и развития неврозов. 6.5.2. Инфравезикальная обструкция Инфравезикальная обструкция — собирательный термин, включающий ряд заболеваний, вызывающих нарушение оттока мочи из мочевого пузыря. Наиболее частыми из них являются клапаны задней уретры у мальчиков, меатальный стеноз у девочек, детрузорно-сфинктерная диссинергия. Инфравезикальная обструкция, вызывая нарушение оттока мочи, приводит к инфицированию нижних мочевых путей и нередко лежит в основе развития цистита и пиелонефрита. Препятствие оттоку мочи вызывает нарушение акта мочеиспускания в виде его затруднения, поллакиурии, недержания мочи, наличия остаточной мочи. В течении патологического процесса при инфравезикальной обструкции можно выделить три стадии. При I стадии мочеиспускание затруднено, но мочевой пузырь опорожняется полностью за счёт рабочей гипертрофии детрузора, преодолевающего сопротивление оттоку мочи. Во II стадии затруднение мочеиспускания остаётся, но струя мочи становится вялой, иногда прерывистой, появляется остаточная моча, ёмкость мочевого пузыря увеличивается за счёт снижения тонуса детрузора. ВIII стадии развивается атония детрузора, струя мочи практически отсутствует, ребёнок мочится по каплям, появляется недержание мочи (парадоксальная ишурия).
клиническая картина и диагностика Основные жалобы больных — затруднение мочеиспускания, нередко сопровождающееся недержанием мочи, неполное опорожнение мочевого пузыря. Появляется лейкоцитурия. Методы инструментальной диагностики инфравезикальной обструкции — урофлоуметрия (рис. 6-49) и цистометрия, микционная Цистография (рис. 6-50), цистоуретроскопия (у девочек с обязательной калибровкой уретры). Ведущая роль в диагностике функциональной детрузорно-сфин-ктерной диссинергии принадлежит функциональным методам. Снижение объёмной скорости потока мочи позволяет заподозрить эту Патологию. В I стадии заболевания выполнение прямой цистомет-Рии, во время которой обнаруживают резкое повышение микцион-Ного давления, помогает постановке диагноза. При мочеиспускании полностью расслабляются мышцы тазового Дна. Вследствие разнообразных иннервационных нарушений при со-
кращении детрузора может в той или иной степени сохраняться тонус мышечных волокон диафрагмы таза, препятствующий току мочи, т.е. возникает диссинергия, клинически проявляющаяся как инфра-везикальная обструкция. Проведение электромиографического исследования мышц промежности в момент мочеиспускания выявляет повышение активности, что позволяет поставить окончательный диагноз (рис. 6-51).
Рис. 6-51. Сохранение электромиографической активности мышц промежности во время мочеиспускания. Детрузорно-сфинктерная диссинергия.
Микционная цистография имеет большое диагностическое значение у мальчиков для выявления клапанов уретры. При этом определяется расширение задней уретры, а ниже препятствия уретра имеет нормальную конфигурацию. В диагностике меатального стеноза у девочек микционная цистография не играет решающей роли, так как широкая уретра является у них вариантом нормы. Общие эндоскопические симптомы для любых видов обструкции — трабекулярность стенки мочевого пузыря, наличие псевдодивертикулов, нередко выявляют признаки цистита. При клапанах задней уретры они хорошо визуализируются в области семенного бугорка И имеют вид «ласточкиного гнезда» или мембраны. У девочек меа-тальный стеноз уретры диагностируют с помощью калибровки уретры, которой обычно заканчивают цистоскопическое исследование. При проведении дифференциальной диагностики необходимо помнить, что затруднение мочеиспускания может наблюдаться и при рубцовом фимозе, меатальном стенозе у мальчиков с венечной формой гипоспадии. Исключить эти заболевания можно уже при осмотре ребёнка.
Лечение При клапанах задней уретры производят их эндоскопическую электрорезекцию. При меатальном стенозе у девочек выполняют бужирование уретры или рассечение рубцового кольца. При детрузор-но-сфинктерной диссинергии лечение, как правило, консервативное и направлено на нормализацию соотношения работы детрузора и сфинктера.
Прогноз Прогноз заболевания, если лечение начато в I стадии, более благоприятен. При лечении, начатом в поздние сроки, прогноз ухудшается, так как требуется длительная коррекция вторичных изменений, в частности, мионеврогенной атонии детрузора, терапия хронического цистита.
Диспансерное наблюдение Диспансерное наблюдение осуществляют уролог, нефролог, и длительность его зависит от вида инфравезикальной обструкции. При меатальном стенозе у девочек при отсутствии явлений цистита после проведения контрольного бужирования уретры ребёнок может быть снят с учёта. При сопутствующем цистите срок диспансерного наблюдения определяется воспалительными изменениями нижних мочевых путей. Диспансерное наблюдение за детьми, у которых инфравезикаль-ная обструкция сочетается с пороками развития верхних мочевых путей (пузырно-мочеточниковый рефлюкс, мегауретер), проводят так же, как и за больными с хроническим пиелонефритом.
6.5.3. Гипоспадия Гипоспадия — порок развития, характеризующийся отсутствием нижней стенки уретры в дистальных отделах. Возникновение этого порока связано с нарушением эмбриогенеза на 7-14-й неделе бере менности. В этот период заканчивается дифференциация зачаткового эпителия и происходит замыкание уретрального желоба. Описаны наследуемые формы (доминантная — 146450, рецессивная — 241750, промежностная — 313700, мошоночно-промежностная, или псевдовагинальная — мутации гена SRD5A2 [264600, стероидов 5-ос-редук-таза 2, 2р23], р), нередко гипоспадия — компонент других моногенных и хромосомных заболеваний. По частоте гипоспадия занимает первое место среди аномалий и пороков развития уретры: она встречается у 1 из 500—400 новорождённых. Аномалия является «привилегией» мальчиков, но встречается и у девочек.
Клиническая картина
Головчатая форма гипоспадии — самый частый и наиболее лёгкий порок развития, при котором отверстие мочеиспускательного канала открывается на месте уздечки полового члена (рис. 6-53). Крайняя плоть с вентральной стороны члена отсутствует, а с дорсальной — нависает в виде фартука. Половой член прямой, иногда отмечается отклонение головки книзу. При этой форме гипоспадии нередко бывает сужение наружного отверстия уретры или прикрытие его тонкой плёнкой, что может значительно затруднять мочеиспускание и приводить к расширению и атонии вышележащих отделов мочевой системы.
Стволовая форма При этой форме отверстие мочеиспускательного канала открывается на вентральной поверхности ствола полового члена (рис. 6-54). Половой член деформирован фиброзными тяжами, идущими от головки до гипоспадического отверстия уретры, имеет форму крючка, что особенно заметно при эрекции. Мочеиспускание осуществляется по мужскому типу, но при этом больному приходится подтягивать половой член к животу за крайнюю плоть. Рост кавернозных тел затруднён, деформация их с возрастом увеличивается, эрекции болезненны. Половой акт при стволовой форме гипоспадии возможен, но если отверстие уретры располагается у основания полового члена, сперма не попадает во влагалище. Мошоночная форма Мошоночная форма гипоспадии сопровождается ещё более выраженным недоразвитием и деформацией полового члена (рис. 6-55). Наружное отверстие уретры открывается на уровне мошонки, которая расщеплена и по виду напоминает большие половые губы.
Рис. 6-55. Мошоночная форма гипоспадии. Стрелкой указано наружное отверстие уретры.
Мочеиспускание осуществляется сидя, по женскому типу. Половой акт обычно невозможен из-за резкой деформации полового члена.
Промежностная форма Вид половых органов резко изменён, что вызывает затруднение в определении половой принадлежности больного. Половой член по форме и размерам похож на гипертрофированный клитор, мошонка расщеплена. Отверстие мочеиспускательного канала открывается на промежности, нередко имеется рудиментарное влагалище. При этой форме чаще, чем при других, выявляют одно- или двусторонний крипторхизм.
Гипоспадия без гипоспадии Кроме описанных выше форм, встречается гипоспадия, при которой отсутствует дистопия отверстия уретры, но имеется выраженная деформация кавернозных тел полового члена. Это так называемая гипоспадия без гипоспадии (рис. 6-56). Синонимы: врождённая короткая уретра, гипоспадия типа хорды. При этом пороке уретра может быть в 1,5-2 раза короче кавернозных тел. Эрекции болезненны, половой акт затруднён или невозможен.
Лечение Любая форма гипоспадии является показанием к оперативному лечению для решения двух основных задач: 1) функциональной полноценности полового члена и 2) устранения косметического дефекта с целью оптимальной адаптации пациента в обществе. Одно из основных условий успешной пластики мочеиспускательного канала — одноэтапность вмешательства, позволяющая в кратчайшие сроки произвести коррекцию порока без особых психологических потрясений для больного. При решении данной проблемы необходимо учитывать возраст пациента, отдавая предпочтение раннему оперативному вмешательству (в возрасте 1—3 лет).
Операция заключается в выпрямлении полового члена посредством иссечения деформирующих эмбриональных рубцов и создания недостающей уретры с использованием листков крайней плоти и кожи дорсальной поверхности полового члена на сосудистой ножке. При дистальных формах гипоспадии (головчатой и дистальной стволовой) уретропластику осуществляют местными тканями.
6.5.4. Гермафродитизм Гермафродитизм (интерсексуальность) относится к самым тяжёлым порокам развития половых органов. Различают истинный и ложный гермафродитизм. Ложный, в свою очередь, подразделяется на мужской и женский. Истинный гермафродитизм характеризуется наличием в организме одновременно мужских и женских половых органов. Встречается довольно редко, обнаруживаясь у 10—12% больных тяжёлыми формами гипоспадии. Его возникновение связывают с хромосомными аберрациями в эмбриональном периоде. При ложном гермафродитизме имеются внутренние органы одного пола, а наружные недоразвиты настолько, что их вид напоминает таковой противоположного пола. Возникновение ложного женского гермафродитизма связано преимущественно с врождённой гиперплазией или вирилизирующей опухолью надпочечников (адренало-вая форма псевдогермафродитизма — адреногенитальный синдром). Внешние проявления различных видов гермафродитизма довольно сходны, поэтому установление истинного пола зачастую сопряжено с большими трудностями и требует проведения специальных исследований.
Клиническая картина Истинный гермафродитизм стоит ближе к ложному мужскому. Физическое и психическое развитие детей соответствует возрасту. Наружные половые органы в большей или меньшей степени маскулинизированы. Имеется расщеплённая мошонка, по виду напоминающая большие половые губы. Малые половые губы отсутствуют или значительно недоразвиты. Половой член по размерам и форме напоминает гипертрофированный клитор. Наружное отверстие уретры открывается у корня полового члена-клитора. Иногда имеется хорошо сформированное влагалище, но чаще оно недоразвито по типу урогенитального синуса. В ряде случаев в толще скротолабиальных складок пальпируются яичко или яичник. При исследовании через прямую кишку можно обнаружить гипоплазированную матку. Диагностика и дифференциальная диагностика Необходимо проведение следующих исследований: 1) содержание 17-кетостероидов в суточной моче; 2) уровень полового хроматина; 3) рентгенография эпифизов трубчатых костей; 4) уретрография; 5) томография надпочечников; 6) гинекография; 7) лапароскопия с биопсией гонад. При истинном гермафродитизме уровень кетостероидов может быть повышенным или нормальным, костный возраст соответствует паспортному. Уретрография может выявить урогенитальный синус (дивертикулоподобное образование кзади от шейки мочевого пузыря). При томографии надпочечников патологии не выявляют. Гинекография и лапароскопия помогают подтвердить наличие матки и её придатков. Может оказаться, что у больного с одной стороны имеется яичко, а с другой — яичник (латеральный тип гермафродитизма). Существенную помощь в определении половой принадлежности оказывает определение полового хроматина в эпителиальных клетках, полученных соскобом с внутренней поверхности щеки.
|